ความเจ็บปวด
| ความเจ็บปวด | |
|---|---|
 หญิงแสดงอาการเจ็บเมื่อเจาะเลือด | |
| บัญชีจำแนกและลิงก์ไปภายนอก | |
| ICD-10 | R52 |
| ICD-9 | 338 |
| DiseasesDB | 9503 |
| MedlinePlus | 002164 |
| MeSH | D010146 |
ความเจ็บปวด[1] (อังกฤษ: pain) เป็นความทุกข์ทางกายที่เกิดเพราะสิ่งเร้าที่รุนแรงหรืออันตราย แต่เพราะมันเป็นปรากฏการณ์ที่ซับซ้อน ที่เป็นอัตวิสัย การนิยามมันจึงเป็นเรื่องยาก องค์การมาตรฐานสากล International Association for the Study of Pain (IASP) ได้กำหนดนิยามที่ใช้อย่างกว้างขวางว่า "ความเจ็บปวดเป็นประสบการณ์ทางประสาทสัมผัสและทางอารมณ์ ที่สัมพันธ์กับโอกาสหรือการเกิดขึ้นจริง ๆ ของความเสียหายในเนื้อเยื่อ หรือที่บอกโดยใช้คำซึ่งกล่าวถึงความเสียหายเช่นนั้น"[2] ในการวินิจฉัยทางการแพทย์ ความเจ็บปวดพิจารณาว่าเป็นอาการของโรคที่เป็นเหตุ
ความเจ็บปวดปกติจะจูงใจให้บุคคลถอยตัวออกจากสถานการณ์ที่ทำให้เสียหาย ให้ปกป้องรักษาอวัยวะที่บาดเจ็บเมื่อกำลังหาย และให้หลีกเลี่ยงประสบการณ์คล้าย ๆ กันในอนาคต[3] ความเจ็บปวดโดยมากจะหายไปเองเมื่อหมดสิ่งเร้าอันตรายและเมื่อแผล/การบาดเจ็บหายดี แต่ก็อาจคงยืนต่อไปได้ ความเจ็บปวดบางอย่างสามารถเกิดแม้เมื่อไม่มีสิ่งเร้าอันตราย ไม่มีความเสียหาย และไม่มีโรค[4]
ในประเทศพัฒนาแล้ว ความเจ็บปวดเป็นเหตุสามัญที่สุดให้คนไข้หาหมอ[5][6] มันเป็นอาการสามัญที่สุดในโรคต่าง ๆ และสามารถบั่นทอนคุณภาพและความเป็นอยู่ในชีวิตของคนไข้[7] ยาแก้ปวดธรรมดา ๆ ใช้ได้ในกรณี 20-70%[8] ปัจจัยทางจิตอื่น ๆ รวมทั้งการได้ความช่วยเหลือจากสังคม การสะกดจิต ความตื่นเต้น หรือเครื่องล่อความสนใจต่าง ๆ มีอิทธิพลอย่างสำคัญต่อความทุกข์เนื่องจากความเจ็บปวด[9][10]
การจัดหมวด
[แก้]ในปี พ.ศ. 2537 เพราะความจำเป็นในการกล่าวถึงความเจ็บปวดอย่างมีระบบ IASP ได้จัดหมวดหมู่ของความเจ็บปวดตามลักษณะโดยเฉพาะ ๆ ดังต่อไปนี้[11]
- เขตในร่างกายที่มีปัญหา (เช่น ที่ท้อง ที่ขา)
- ระบบที่ทำงานผิดปกติซึ่งอาจเป็นเหตุให้เกิดความเจ็บปวด (เช่น ระบบประสาท ระบบทางเดินอาหาร)
- ช่วงเวลาและรูปแบบของความเจ็บปวด
- ระดับความเจ็บปวดและช่วงเวลาที่เริ่มมีอาการ
- เหตุ
แต่ศาสตราจารย์ประสาทวิทยาที่มหาวิทยาลัยฮาร์วาร์ด คลิฟฟอร์ด วู๊ฟ และนักวิชาการอื่น ๆ ก็ได้วิจารณ์ว่า ระบบนี้ไม่สามารถแนะแนวงานวิจัยและการรักษาได้[12] ดร. วู๊ฟได้เสนอหมวดหมู่ความเจ็บปวดไว้ 3 อย่าง คือ[13]
- ความเจ็บปวดจากโนซิเซ็ปชัน (nociceptive pain)
- ความเจ็บปวดจากการอักเสบ (inflammatory pain) ซึ่งสัมพันธ์กับความเสียหายที่เนื้อเยื่อและการแทรกซึมของเซลล์ภูมิต้านทานจากเส้นเลือด
- ความเจ็บปวดจากโรค (pathological pain) ซึ่งเป็นสภาวะโรคที่มีเหตุจากความเสียหายต่อระบบประสาทหรือการทำงานผิดปกติของมัน เช่น ไฟโบรไมอัลเจีย, โรคเส้นประสาทนอกส่วนกลาง (peripheral neuropathy), ความเจ็บปวดเนื่องจากความตึงเครียด (tension) เป็นต้น
ระยะ
[แก้]ความเจ็บปวดมักจะเป็นเรื่องชั่วคราว และจะหายไปเมื่อหมดสิ่งเร้าอันตราย หรือโรค หรือการบาดเจ็บที่ได้หายดี แต่ความเจ็บปวดบางอย่างเช่น ข้ออักเสบรูมาตอยด์ โรคเส้นประสาทนอกส่วนกลาง มะเร็ง และโรคความเจ็บปวดที่ไม่ทราบสาเหตุ (idiopathic pain) ก็อาจคงยืนเป็นปี ๆ ความเจ็บปวดที่คงยืนเป็นเวลานานเรียกว่า ความเจ็บปวดเรื้อรัง (chronic) และความเจ็บปวดที่หายไปเร็วกว่าเรียกว่า ความเจ็บปวดเฉียบพลัน (acute) โดยปกติแล้ว การแยกความเจ็บปวด 2 อย่างนี้จะขึ้นอยู่กับระยะเวลาที่ความเจ็บคงยืน โดยเป็นระยะที่นิยามอย่างลอย ๆ ระยะที่ใช้มากที่สุดก็คือ 3 เดือน และ 6 เดือน จากที่เริ่มเจ็บ[14] แม้จะยังมีนักทฤษฎีและนักวิจัยที่กำหนดความแตกต่างที่ 12 เดือน[15]: 93 และก็ยังมีผู้อื่นอีกที่เรียกความเจ็บปวดน้อยกว่า 30 วันว่า "ฉับพลัน" ที่มากกว่า 6 เดือนว่า "เรื้อรัง" และที่อยู่ในระหว่าง ๆ ว่า "กึ่งเฉียบพลัน" (subacute)[16] ส่วนนิยามทางเลือกหนึ่งที่นิยมของ "ความเจ็บปวดเรื้อรัง" จะไม่มีกำหนดเวลา แต่เป็น "ความเจ็บปวดที่คงยืนเกินระยะเวลาที่คาดหวังว่าจะหาย"[14] ความเจ็บปวดเรื้อรังอาจระบุได้ว่าเนื่องกับมะเร็ง หรือไม่เนื่องกับเนื้อร้าย (benign)[16]
จากโนซิเซ็ปชัน
[แก้]ความเจ็บปวดจากโนซิเซ็ปชันมีเหตุจากการกระตุ้นใยประสาทรับความรู้สึก (โนซิเซ็ปเตอร์) ที่ตอบสนองต่อสิ่งเร้าที่ใกล้หรือเกินระดับที่เป็นอันตราย และสามารถแจกแจงตามรูปแบบของสิ่งเร้าอันตราย สิ่งเร้าสามัญที่สุดรวมทั้งความเย็นร้อน แรงกล (การบีบ การฉีก การบาด) และสารเคมี (เช่น ไอโอดีนที่แผล หรือสารเคมีที่ร่างกายหลั่งเมื่อเกิดการอักเสบ)
ความเจ็บปวดจากโนซิเซ็ปชันอาจแบ่งเป็นที่มาจากอวัยวะภายใน (visceral) จากร่างกายส่วนลึก (deep somatic) และจากร่างกายส่วนตื้น (superficial somatic) อวัยวะภายในต่าง ๆ ไวมากต่อแรงยืด การขาดเลือดเฉพาะที่ และการอักเสบ แต่ไม่ค่อยไวต่อสิ่งเร้าอื่น ๆ ที่อาจทำให้อวัยวะอื่น ๆ เจ็บ เช่น ความร้อนไหม้ หรือการบาด ความเจ็บปวดเพราะอวัยวะภายในจะเป็นแบบกระจาย ยากจะกำหนดตำแหน่งโดยเฉพาะ และบ่อยครั้งเกิดต่างที่ในอวัยวะอื่นที่ผิว ๆ ไกล ๆ บางครั้งอาจมีร่วมกับความคลื่นไส้และการอาเจียน โดยคนไข้อาจบอกว่าทำให้วิงเวียน อยู่ลึก ๆ เหมือนถูกบีบ หรือเจ็บแบบทื่อ ๆ (ไม่ใช่เจ็บจี๊ด)[17]
ความเจ็บจากร่างกายส่วนลึกเกิดจากการกระตุ้นโนซิเซ็ปเตอร์ที่เอ็นยึด เอ็นกล้ามเนื้อ กระดูก เส้นเลือด พังผืด และกล้ามเนื้อ เป็นความเจ็บแบบทื่อ ๆ ทำให้ปวด และกำหนดที่โดยเฉพาะ ๆ ได้ยาก ตัวอย่างรวมทั้งอาการแพลง (ที่ข้อเท้าเป็นต้น) หรือกระดูกหัก/แตก ส่วนความเจ็บจากร่างกายส่วนตื้นมาจากโนซิเซ็ปเตอร์ที่ผิวหนังหรือที่โครงสร้างส่วนผิวอื่น ๆ เป็นความเจ็บจี๊ด อยู่เฉพาะจุด และกำหนดตำแหน่งที่ชัดเจนได้ง่าย ตัวอย่างของความบาดเจ็บที่ทำให้เจ็บปวดเช่นนี้รวมทั้งแผลตื้น ๆ และแผลไหม้ระดับแรก[15]
จากโรคเส้นประสาท
[แก้]ความเจ็บปวดจากโรคเส้นประสาท (Neuropathic pain) เกิดจากความเสียหายหรือโรคที่ระบบประสาทส่วนไหนก็ได้ที่มีหน้าที่เกี่ยวกับการรับรู้ความรู้สึกทางกาย[18] ความเจ็บปวดจากโรคเส้นประสาทส่วนปลาย (Peripheral neuropathic pain) จะทำให้รู้สึกเจ็บร้อน/ไหม้ เหน็บชา เหมือนไฟช็อต เหมือนถูกแทง เหมือนถูกตำด้วยเข็ม[19] เช่น การกระทบถูกเส้นประสาท (ulnar nerve) ที่ข้อศอกจะทำให้เจ็บเนื่องจากเส้นประสาท
จากอวัยวะที่ไม่มี
[แก้]ความเจ็บปวดจากอวัยวะที่ไม่มี (Phantom pain) เป็นความรู้สึกเจ็บปวดในอวัยวะที่ตัดออกไปแล้ว หรือว่าที่ไม่ส่งสัญญาณประสาทไปให้สมองอีกต่อไป เป็นความเจ็บปวดเนื่องจากเส้นประสาทอีกอย่างหนึ่ง[20]
ความชุกของ phantom pain ในผู้ที่ตัดอวัยวะส่วนบนออกเกือบถึง 82% และในผู้ที่ตัดอวัยวะส่วนล่างออก 54%[20] งานศึกษาหนึ่งพบว่า หลังจากการผ่าตัด 8 วัน คนไข้ 72% จะรู้สึกเจ็บปวดในอวัยวะที่ไม่มี และหลัง 6 เดือน จะเหลือ 67%[21][22] คนไข้บางคนจะรู้สึกเจ็บปวดอย่างต่อเนื่องแต่จะมากน้อยและมีลักษณะที่ไม่เหมือนกัน คนอื่นจะเจ็บหลายครั้งต่อวันหรือน้อยกว่านั้น โดยบอกว่า เป็นความเจ็บแบบจี๊ด เหมือนถูกบีบ แสบไหม้ หรือเป็นตะคริว ถ้าเจ็บต่อเนื่องเป็นระยะเวลานาน ๆ ส่วนร่างกายที่ปกติอาจจะเริ่มไวความเจ็บ (sensitized) คือการถูกต้องอวัยวะส่วนที่ปกติ อาจทำให้ส่วนที่ไม่มีเจ็บ ความเจ็บอาจเกิดเมื่อถ่ายปัสสาวะหรืออุจจาระ[23]: 61–9
การฉีดยาชาเฉพาะที่เข้าไปที่เส้นประสาทหรือเขตที่ไวความรู้สึกของอวัยวะที่ด้วน อาจช่วยบรรเทาความเจ็บเป็นวัน ๆ สัปดาห์ ๆ หรือบางครั้งตลอดกาล แม้ฤทธิ์ของยาจะหมดไปเพียงไม่กี่ชั่วโมง และการฉีดน้ำเกลือ (hypertonic) เล็กน้อยเข้าไปที่เนื้อเยื่อระหว่างข้อกระดูกสันหลัง จะทำให้เจ็บกระจายเข้าไปในอวัยวะที่ไม่มีเป็นสิบ ๆ นาที แล้วตามด้วยการหายหรือบรรเทาเจ็บเป็นชั่วโมง ๆ สัปดาห์ ๆ หรือนานกว่านั้น การสั่นอวัยวะที่ด้วนอย่างแข็งขัน หรือกระตุ้นด้วยไฟฟ้า หรือปล่อยกระแสไฟฟ้าผ่านอิเล็กโทรดที่ฝังในไขสันหลัง สามารถบรรเทาความเจ็บปวดในคนไข้บางคน[23]: 61–9 การบำบัดด้วยกล่องกระจก (Mirror box therapy) ซึ่งสร้างภาพลวงของการเคลื่อนไหวของและการสัมผัสต่ออวัยวะที่ไม่มี อาจลดระดับความเจ็บ[24]
การอัมพาตครึ่งล่าง (paraplegia) คือการเสียความรู้สึกและการเคลื่อนไหวหลังจากความบาดเจ็บที่ไขสันหลังอย่างหนัก อาจตามมาด้วยความเจ็บที่กระดูกเชิงกราน (girdle pain) ในระดับเดียวกันของร่างกายที่ไขสันหลังเสียหาย ตามด้วยความปวดอวัยวะภายในเมื่อกระเพาะปัสสาวะหรือลำไส้ใหญ่เต็ม หรือในคนไข้ 5-10% ตามด้วยความรู้สึกเจ็บปวดในส่วนร่างกายที่เป็นอัมพาต ความปวดในอวัยวะที่ไม่มีนี้เริ่มต้นจากความรู้สึกแสบไหม้หรือเหน็บชา แต่อาจกลายเป็นเหมือนถูกทับหรือถูกหนีบที่เจ็บมาก หรือรู้สึกเหมือนไฟวิ่งลงไปที่ขาหรือเหมือนบิดมีดในเนื้อ อาการอาจเริ่มทันทีหรืออาจเริ่มเป็นปี ๆ หลังจากบาดเจ็บ การผ่าตัดน้อยมากที่จะช่วยในระยะยาว[23]: 61–9
จากจิตใจ
[แก้]ความเจ็บปวดที่เกิดจากจิตใจ (Psychogenic pain, psychalgia, somatoform pain) เป็นความเจ็บที่เกิดจากหรือเพิ่มขึ้น เพราะปัจจัยทางจิตใจ ทางอารมณ์ หรือทางพฤติกรรม[25] ความปวดหัว ปวดหลัง และปวดท้องบางครั้งจึงวินิจฉัยว่าเกิดจากจิตใจ[25] ผู้ป่วยมักถูกมองในแง่ลบ เพราะทั้งหมอพยาบาลและบุคคลทั่วไปมักจะคิดว่า ความเจ็บปวดที่เกิดจากจิตใจไม่ได้มีจริง ๆ อย่างไรก็ดี แพทย์เฉพาะทางจะพิจารณาว่า มันไม่ได้จริงน้อยกว่า หรือเจ็บน้อยกว่า ความเจ็บปวดที่เกิดจากเหตุอื่น ๆ[26]
คนไข้ที่เจ็บปวดเป็นระยะเวลานาน ๆ บ่อยครั้งจะมีปัญหาทางจิตใจ เมื่อวัดด้วย Minnesota Multiphasic Personality Inventory (เพื่อตรวจสอบบุคลิกภาพและปัญหาทางจิตใจ) โดยจะได้คะแนนส่วน hysteria, ความซึมเศร้า และไฮโปคอนดริเอซิส (สามอย่างรวมกันเรียกว่า neurotic triad) ที่สูงขึ้น นักวิจัยบางพวกเสนอว่า เป็นบุคลิกภาพแบบ neuroticism ที่ทำความเจ็บปวดฉับพลันให้กลายเป็นแบบเรื้อรัง แต่หลักฐานทางคลินิกก็ชี้ไปในด้านตรงกันข้าม คือ ความเจ็บปวดเรื้อรังเป็นเหตุของ neuroticism และเมื่อสามารถลดความเจ็บปวดระยะยาวด้วยการรักษา คะแนนวัด neurotic triad และความวิตกกังวลก็จะลดลง บ่อยครั้งกลับไปสู่ระดับปกติ ความเห็นคุณค่าในตนเอง (Self-esteem) ซึ่งมักต่ำในคนไข้ที่เจ็บปวดเรื้อรัง ก็จะดีขึ้นด้วยเมื่อหายเจ็บ[23]: 31–2
Breakthrough pain
[แก้]Breakthrough pain (ความเจ็บปวดแบบบุกทะลุทะลวง) เป็นความเจ็บปวดฉับพลันชั่วคราวที่เกิดขึ้นอย่างกะทันหัน โดยที่วิธีการบริหารความเจ็บปวดปกติของคนไข้จะไม่ช่วย เช่น คนไข้มะเร็งโดยสามัญจะมีความเจ็บปวดในระดับพื้น ซึ่งปกติควบคุมด้วยยาที่ทานได้ แต่บางครั้งจะรู้สึกเจ็บอย่างรุนแรงคือ "บุกทะลุทะลวง" ผ่านยามาได้ ลักษณะความเจ็บเช่นนี้ในคนไข้มะเร็งจะต่าง ๆ กันขึ้นอยู่กับเหตุ ซึ่งอาจจะต้องใช้ยาแก้ปวดอย่างเข้มช่วยรักษา เช่นสารโอปิออยด์รวมทั้ง fentanyl[27][28][29]
การไม่รู้ความเจ็บปวด
[แก้]การรู้ความเจ็บปวดเป็นสิ่งที่ขาดไม่ได้เพื่อป้องกันความบาดเจ็บ และเพื่อช่วยให้รู้ว่า ได้เกิดความบาดเจ็บ ความไม่รู้เจ็บ (analgesia) เป็นบางครั้งบางคราวอาจเกิดขึ้นในสถานการณ์พิเศษบางอย่าง เช่น ในระหว่างสงครามหรือเกมกีฬา เช่นทหารในสมรภูมิอาจไม่รู้สึกเจ็บเป็นชั่วโมง ๆ หลังจากเสียอวัยวะหรือความบาดเจ็บที่รุนแรง[30]
ถึงแม้นิยามความเจ็บปวดของ IASP จะมีความทุกข์เป็นส่วนสำคัญ[2] แต่ก็สามารถเกิดภาวะที่รู้สึกเจ็บปวดอย่างรุนแรงโดยไม่ทุกข์ร้อนในบางคน อาศัยการฉีดมอร์ฟีนหรือการผ่าตัดทางประสาท[26] คนไข้เช่นนี้รายงานว่า ตนรู้สึกเจ็บแต่ไม่เป็นทุกข์ คือรู้ว่าตนเจ็บแต่ทุกข์น้อย หรือไม่เป็นทุกข์เลย[31]
นอกจากนั้น ความไม่สนใจความเจ็บปวดก็ยังสามารถมีตั้งแต่กำเนิดได้ด้วย แม้จะมีน้อย คือ คนไข้จะรู้สึกเจ็บปวด รู้สึกว่าไม่น่าพอใจ แต่จะไม่หลีกเลี่ยงการประสบซ้ำกับสิ่งเร้าที่ทำให้เจ็บปวด[32]
ความไม่ไวความเจ็บปวดอาจเป็นผลของความผิดปกติในระบบประสาท ซึ่งปกติจะเป็นผลของความเสียหายต่อเส้นประสาทที่เกิดขึ้นภายหลัง (acquired) เช่นไขสันหลังบาดเจ็บ โรคเบาหวาน หรือโรคเรื้อนในประเทศที่ยังมีโรคนี้อยู่[33] คนไข้พวกนี้จะเสี่ยงต่อความเสียหายต่ออวัยวะต่าง ๆ และการติดเชื้อ เพราะมีการบาดเจ็บที่ไม่รู้ ยกตัวอย่างเช่น คนไข้โรคเบาหวานที่ประสาทเสียหาย มักจะมีแผลเปื่อยที่เท้าซึ่งไม่ค่อยหายเพราะว่า รู้สึกน้อยลง[34]
มีคนน้อยคนยิ่งกว่านั้น ผู้ไม่ไวความเจ็บปวดเนื่องจากความผิดปกติของระบบประสาทตั้งแต่กำเนิด ซึ่งเรียกว่าอาการไม่ไวความเจ็บปวดแต่กำเนิด (congenital insensitivity to pain, CIP)[32] เด็กที่มีอาการนี้จะสร้างความเสียหายอย่างซ้ำ ๆ โดยไม่ระวัง ที่ลิ้น ตา ข้อต่อ ผิวหนัง และกล้ามเนื้อ บางคนจะเสียชีวิตก่อนจะถึงวัยผู้ใหญ่ ส่วนคนอื่นจะมีการคาดหมายคงชีพที่ลดลง[ต้องการอ้างอิง] คนไข้โดยมากที่มี CIP มีโรคเส้นประสาทรับความรู้สึกและเส้นประสาทอิสระที่เป็นกรรมพันธุ์ (hereditary sensory and autonomic neuropathy) ซึ่งรวม familial dysautonomia[A] และ congenital insensitivity to pain with anhidrosis[B][35] โรคเหล่านี้ล้วนมีอาการไวความเจ็บปวดลดลงบวกกับความผิดปกติทางประสาทอื่น ๆ โดยเฉพาะต่อระบบประสาทอิสระ[32][35]
นอกจากนั้น การกลายพันธุ์ซึ่งมีน้อยมากของยีน SCN9A ซึ่งแสดงออกเป็นช่องแคลเซียม Nav1.7 ที่จำเป็นเพื่อเข้ารหัสข้อมูลของสิ่งเร้าอันตราย ยังสัมพันธ์กับอาการไม่ไวความเจ็บปวดแต่กำเนิดอีกด้วย[36]
ผลต่อชีวิต
[แก้]งานศึกษาพบว่า คนไข้ที่เจ็บปวดแบบฉับพลันหรือเรื้อรัง จะบกพร่องในการใส่ใจ ความจำใช้งาน ความยืดหยุ่นได้ทางประชาน การแก้ปัญหา และความไวในการประมวลข้อมูล[37] ความเจ็บปวดทั้งสองแบบยังสัมพันธ์กับความซึมเศร้า ความวิตกกังวล ความกลัว และความโกรธ[38]
ทฤษฏี
[แก้]
สมัยก่อนค้นพบนิวรอนและบทบาทของมันในความเจ็บปวด มีการเสนอการทำงานของร่างกายหลายอย่างเพื่ออธิบายความเจ็บปวด มีทฤษฎีต้น ๆ ของชาวกรีกโบราณหลายทฤษฎี บิดาของแพทย์ตะวันตกฮิปพอคราทีส เชื่อว่า มันเกิดเพราะความไม่สมดุลของน้ำแบบต่าง ๆ ในร่างกาย[39] ในคริสต์ทศวรรษ์ที่ 11 นักปราชญ์ชาวเปอร์เซียอิบน์ ซีนาตั้งทฤษฎีว่า มีความรู้สึกประเภทต่าง ๆ รวมทั้งสัมผัส ความเจ็บปวด และความจั๊กจี้/การเร้าอารมณ์ทางกายที่เป็นสุข[40]
ในปี พ.ศ. 2187 นักปรัชญาชาวฝรั่งเศสเรอเน เดการ์ตตั้งทฤษฎีว่า ความเจ็บปวดเป็นความปั่นป่วนที่ส่งไปตามใยประสาทจนถึงสมอง[39][41] ผลงานของเดการ์ตและของอิบน์ ซีนา ได้เกิดขึ้นก่อนการพัฒนาทฤษฎีความรู้สึกจำเพาะ (specificity theory) ที่เกิดในคริสต์ศตวรรษที่ 19 เป็นทฤษฎีที่เห็นความเจ็บปวดว่า "เป็นความรู้สึกเฉพาะอย่างหนึ่ง โดยมีกลไกความรู้สึกเป็นของตนเองอันเป็นอิสระจากสัมผัสและความรู้สึกอื่น ๆ"[42]
ทฤษฎีที่เด่นอีกอย่างหนึ่งในช่วงคริสต์ศตวรรษที่ 18 และ 19 คือ ทฤษฎีความเข้มข้น (intensive theory) ซึ่งมองว่า ความเจ็บปวดไม่ใช่ความรู้สึกที่เฉพาะเจาะจง แต่เป็นสภาพทางอารมณ์ที่เกิดจากสิ่งเร้าที่เข้มข้นรุนแรงกว่าปกติ เช่น แสงที่สว่างมาก แรงกระทบหรืออุณหภูมิที่รุนแรง[43]
ทฤษฎีในช่วงคริสต์ศตวรรษที่ 20 อย่างหนึ่งคือ ทฤษฎีควบคุมโดยประตู (gate control theory) ซึ่งเสนอโดย ศ. รอนัลด์ เม็ลแซ็ค และ ศ. แพทริก วอลล์ ในวารสาร Science ปี 2508 ในบทความ "กลไกความเจ็บปวด - ทฤษฎีใหม่ (Pain Mechanisms: A New Theory)"[44] ซึ่งเสนอว่า ใยประสาททั้งแบบเส้นผ่าศูนย์กลางเล็ก (ความเจ็บปวด) และใหญ่ (สัมผัส แรงดัน แรงสั่น) จะส่งข้อมูลไปจากจุดที่บาดเจ็บไปยังเป้าหมายสองที่ในปีกหลังของไขสันหลัง และถ้าใยประสาทใหญ่ยิ่งส่งสัญญาณมากขึ้นเท่าไรโดยเปรียบเทียบที่ไปถึงเซลล์ยับยั้ง ก็จะรู้สึกเจ็บน้อยลงเท่านั้น[41]
มิติ 3 อย่างของความเจ็บปวด
[แก้]ในปี 2511 ศ. รอนัลด์ เม็ลแซ็ค และเค็นเน็ธ เคซีย์ ได้เสนอมิติ 3 อย่างของความเจ็บปวด[10]
- ประสาทสัมผัส-การแยกแยะ (sensory-discriminative) คือระดับความเจ็บปวด ตำแหน่ง ลักษณะ และระยะเวลาของความเจ็บ
- อารมณ์-แรงจูงใจ (affective-motivational) คือความเป็นทุกข์ และแรงกระตุ้นให้หนีจากทุกข์
- ประชาน-การประเมิน (cognitive-evaluative) คือกระบวนการทางประชานรวมทั้งการประเมิน ค่านิยมของสังคม เรื่องล่อความสนใจ และการสะกดจิต
พวกเขาตั้งทฤษฎีว่า ระดับความเจ็บปวด (sensory discriminative) และความทุกข์ (affective-motivational) ไม่ได้ขึ้นอยู่กับระดับสิ่งเร้าที่ทำให้เจ็บเท่านั้น แต่การทำงานทางประชานในระดับที่สูงกว่า สามารถมีอิทธิพลต่อระดับความเจ็บปวดและความทุกข์ที่รู้สึก การทำงานทางประชาน "อาจมีผลต่อทั้งประสบการณ์ทางประสาทสัมผัสและทางอารมณ์ทั้งสอง หรืออาจเปลี่ยนแค่มิติ affective-motivational เป็นหลัก ดังนั้น ความตื่นเต้นในช่วงเกมกีฬาหรือในสงคราม ดูเหมือนจะยุติมิติทั้งสองของความเจ็บปวด ในขณะที่การสะกดจิตและยาหลอก (cognitive-evaluative) อาจลดมิติ affective-motivational และไม่มีผลโดยเปรียบเทียบต่อมิติ sensory-discriminative"[10]: 432 งานนี้ได้สรุปว่า "ความเจ็บปวดไม่ใช่สามารถรักษาด้วยการลดความรู้สึกทางประสาทสัมผัสด้วยยาชา การผ่าตัด และวิธีเช่นเดียวกันอื่น ๆ ได้เพียงเท่านั้น แต่ด้วยการสร้างอิทธิพลต่อปัจจัยทาง motivational-affective และทางประชานได้ด้วย"[10]: 435
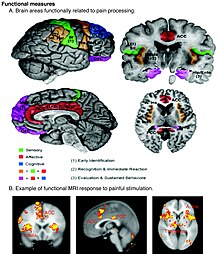
ทฤษฎีปัจจุบัน
[แก้]ทฤษฎีความเข้มข้นที่ตั้งในปี 2417 ว่า ความเจ็บปวดสามารถเกิดขึ้นกับสิ่งเร้าใดก็ได้ถ้าแรงพอ ได้พิสูจน์ว่าไม่จริงอย่างชัดเจนแล้ว มีใยประสาทรับความรู้สึกบางอย่างที่ตอบสนองต่อทั้งสิ่งเร้าอันตรายและที่ไม่เป็นอันตราย แต่ก็มีโนซิเซ็ปเตอร์ ซึ่งเป็นตัวรับความรู้สึกที่ตอบสนองต่อสิ่งเร้าอันตรายเท่านั้น โดยที่ปลายของโนซิเซ็ปเตอร์ สิ่งเร้าอันตรายจะทำให้เกิดกระแสไฟฟ้าผ่านเข้ามาในเซลล์ ซึ่งถ้าเกินขีดเริ่มเปลี่ยน ก็จะทำให้เซลล์ส่งศักยะงานตามใยประสาทไปยังไขสันหลัง (หรือก้านสมอง) รูปแบบสิ่งเร้าที่จำเพาะซึ่งยังโนซิเซ็ปเตอร์ให้ตอบสนอง ไม่ว่าจะเป็นสารเคมี แรงกล หรือความเย็นร้อน จะกำหนดโดยช่องไอออนที่แสดงออกที่ปลาย มีช่องไอออนเป็นโหล ๆ ที่ได้ระบุแล้ว แม้รายละเอียดการทำงานของพวกมันยังจะต้องศึกษาต่อไป[45]
สัญญาณเกี่ยวกับความเจ็บปวดจะเดินทางจากปลายไปยังไขสันหลัง ผ่านใยประสาทแบบ A-delta หรือ C เพราะใยแบบ A-delta หนากว่า โดยมีปลอกไมอีลินบาง ๆ ซึ่งเป็นฉนวนไฟฟ้า จึงสามารถส่งสัญญาณได้เร็วกว่า (5-30 เมตรต่อวินาที) ใยประสาทแบบ C (0.5-2 เมตรต่อวินาที) ที่ไร้ปลอกไมอีลิน[46] สัญญาณที่มาจากใย A-delta จะทำให้รู้สึกเจ็บจี๊ดโดยรู้สึกก่อน แล้วตามด้วยความปวดแบบทื่อ ๆ หรือปวดร้อน ที่ส่งโดยใยแบบ C[47] ใยประสาทของ "first order neuron" จะวิ่งเข้าไขสันหลังแล้ววิ่งขึ้น/ลง 1-2 ข้อกระดูกสันหลังตาม Lissauer's tract
สำหรับความรู้สึกจากกายยกเว้นใบหน้า ใยประสาทนำเข้าของโนซิเซ็ปเตอร์ซึ่งเป็น first order neuron จะเดินทางเข้าไปสุดเป็นไซแนปส์ที่ปีกหลังของไขสันหลัง (dorsal horn) เชื่อมกับ second order neuron ซึ่งอยู่ที่ปีกหลังโดยแบ่งกลุ่มออกเป็นชั้นต่าง ๆ ที่เรียกว่า ลามีเน (laminae) ใยประสาทแบบซีจะไปสุดที่นิวรอนในชั้น 1 และ 2 ส่วนใยประสาทแบบเอ-เด็ลตาจะไปสุดที่นิวรอนในชั้น 1, 2 และ 5[48]
ต่อจากนั้น ใยประสาทของ second order neuron จึงทแยงข้ามไขสันหลังผ่าน anterior white commissure แล้ววิ่งขึ้นไปตาม spinothalamic tract แต่ก่อนจะไปถึงสมอง spinothalamic tract จะแยกออกเป็นส่วน lateral neospinothalamic tract และ medial paleospinothalamic tract[49]
นักวิชาการได้ระบุใยประสาทของ second order neuron ที่ส่งสัญญาณต่อจากใยประสาทโนซิเซ็ปเตอร์แบบ A-delta fiber และ C โดยเฉพาะไปยังทาลามัสแล้ว ส่วนเซลล์ second order neuron ในอีกชั้นของลามีเนที่เรียกว่า wide dynamic range neuron จะตอบสนองต่อทั้งใยประสาท A-delta fiber และ C ด้วย ตอบสนองต่อใยประสาทแบบ A-beta ที่ส่งสัญญาณเกี่ยวกับสัมผัส แรงดัน และแรงสั่นด้วย[46]
ในทาลามัส ข้อมูลเกี่ยวกับความเจ็บปวดจะส่งต่อไปยัง insular cortex (ซึ่งเชื่อว่า มีบทบาททำให้ความเจ็บปวดเป็นความรู้สึกต่างจากความรู้สึกในร่างกายอื่น ๆ และจูงให้มีพฤติกรรมในการรักษาภาวะธำรงดุลของร่างกาย โดยเป็นความรู้สึกรวมทั้งความคันและความคลื่นไส้วิงเวียน) และ Anterior cingulate cortex (ซึ่งเชื่อว่า มีบทบาททางอารมณ์เกี่ยวกับความเจ็บปวด คือทำให้ทุกข์)[50] อนึ่ง ความเจ็บปวดที่กำหนดตำแหน่งได้อย่างแม่นยำจะทำให้ primary somatosensory cortex และ secondary somatosensory cortex ทำงานด้วย[51]
บทบาททางวิวัฒนาการและพฤติกรรม
[แก้]ความเจ็บปวดเป็นระบบป้องกันตนเองของร่างกาย ซึ่งก่อให้เกิดรีเฟล็กซ์ชักอวัยวะออกจากสิ่งเร้าที่ก่อความเจ็บปวด เป็นตัวสร้างความโน้มเอียงเพื่อให้รักษาป้องกันอวัยวะที่กำลังหายจากแผล และเพื่อหลีกเลี่ยงสถานการณ์ที่เป็นอันตรายเช่นเดียวกันในอนาคต[3][52] เป็นความรู้สึกที่สำคัญของสัตว์ และจำเป็นต่อการรอดชีวิตโดยมีสุขภาพดี ดังนั้น คนไข้ภาวะไม่ไวความเจ็บปวดแต่กำเนิดจะมีการคาดหมายคงชีพที่ลดลง[32]
ในหนังสือของเขาเมื่อตอบคำถามว่าทำไมต้องรู้สึกเจ็บ นักชีววิทยา ดร. ริชาร์ด ดอว์กินส์ ได้สมมติการยกธงแดงในใจให้เป็นทางเลือกของความเจ็บปวด แล้วกล่าวว่าธงแดงยังไม่พอ เพราะความจำเป็น/ความต้องการต่าง ๆ ของสิ่งมีชีวิตจะต้องแข่งขันกัน สิ่งมีชีวิตซึ่งเหมาะสมที่สุด จะรู้สึกเจ็บปวดอย่างสมดุลคือไม่มากหรือน้อยเกิน ความเจ็บปวดที่อาจทำให้ถึงตายถ้าไม่ใส่ใจจะรู้สึกแรงที่สุด ดังนั้น ความเจ็บปวดในระดับต่าง ๆ อาจกล่าวได้ว่า เป็นตัวแสดงความสำคัญของความเสี่ยงขั้นต่าง ๆ ต่อบรรพบุรุษของมนุษย์[C] แต่การเทียบกันอย่างนี้ก็ยังไม่สมบูรณ์ เพราะการคัดเลือกโดยธรรมชาติไม่ได้สร้างสัตว์ที่สมบูรณ์ทุกอย่าง โดยอาจเป็นเหตุให้เกิดผลที่เป็นการปรับตัวไม่ดี เช่นการชอบทานอาหารขยะในมนุษย์[53]
ความเจ็บปวดที่ไม่รู้สาเหตุ (เช่น ที่คงยืนหลังจากหายแผลหรือหายโรคแล้ว หรือที่เกิดโดยไม่มีสาเหตุ) อาจเป็นข้อยกเว้นอย่างหนึ่งของทฤษฎีว่าความเจ็บปวดช่วยให้รอดชีวิต แม้จะมีนักจิตวิทยาบางพวกที่อ้างว่า ความเจ็บปวดเช่นนี้เกิดจากจิตเพื่อเป็นเครื่องล่อใจป้องกันไม่ให้รู้สึกถึงอารมณ์ที่เป็นอันตราย[54]
ขีดเริ่มเปลี่ยน
[แก้]ในงานวิทยาศาสตร์ที่ศึกษาความเจ็บปวด ขีดเริ่มเปลี่ยนจะวัดโดยเพิ่มระดับสิ่งเร้าต่อร่างกาย เช่น กระแสไฟฟ้าหรือความร้อน ขีดเริ่มเปลี่ยนของความรู้สึกเจ็บ (pain perception threshold) ก็คือระดับสิ่งเร้าที่เริ่มทำให้เจ็บ ส่วนขีดเริ่มเปลี่ยนของความทนความเจ็บ (pain tolerance threshold) ก็คือจุดที่ผู้ร่วมการทดลองเริ่มมีพฤติกรรมเพื่อระงับความเจ็บ
ความแตกต่างระหว่างขีดเริ่มเปลี่ยนสองอย่างนี้ จะสัมพันธ์กับปัจจัยต่าง ๆ รวมทั้งชาติพันธุ์ กรรมพันธุ์ และเพศ บุคคลจากเขตทะเลเมดิเตอร์เรเนียนรายงานว่า ความร้อนแบบแผ่รังสีในบางระดับว่าทำให้เจ็บ เทียบกับคนยุโรปเหนือที่บอกว่าไม่เจ็บ หญิงชาวอิตาลีจะอดทนต่อไฟช็อตได้น้อยกว่าหญิงชาวยิวหรือหญิงกลุ่มชนพื้นเมืองอเมริกัน ทุก ๆ วัฒนธรรมจะมีคนบางพวก ผู้มีระดับขีดเริ่มเปลี่ยนของความรู้สึกเจ็บและความอดทนสูงกว่าคนอื่น ๆ ยกตัวอย่างเช่น คนไข้ที่มีอาการหัวใจล้ม จะมีขีดเริ่มเปลี่ยนของความเจ็บเนื่องจากไฟช็อต ตะคริว และความร้อนที่สูงกว่าคนอื่น ๆ[23]: 17–9
การประเมิน
[แก้]การรายงานเองของคนไข้เป็นวิธีประเมินที่เชื่อถือได้มากที่สุด[55][56][57] โดยแพทย์พยาบาลบางท่านอาจประเมินระดับความเจ็บปวดของคนไข้ต่ำกว่าความจริง[58]
นิยามของความเจ็บปวดที่ใช้มากที่สุดในการพยาบาล เน้นธรรมชาติที่เป็นอัตวิสัยและความสำคัญในการเชื่อรายงานของคนไข้ ที่นางพยาบาลคู่หนึ่งเสนอในปี 2511 ก็คือ "ความเจ็บปวดเป็นสิ่งที่คนที่กำลังประสบมันบอกว่ามันเป็น โดยมีเมื่อเขาบอกว่ามันมี"[59]
เพื่อประเมินระดับ อาจจะให้คนไข้กำหนดความเจ็บปวดเป็นคะแนน 0-10 โดย 0 หมายถึงไม่เจ็บเลย และ 10 หมายถึงเจ็บมากที่สุดที่เคยในชีวิต ในภาษาอังกฤษ ลักษณะของความเจ็บปวดสามารถตรวจได้โดย McGill Pain Questionnaire ที่ให้คนไข้ระบุคำต่าง ๆ ที่แสดงความรู้สึกเจ็บปวดของตนเองได้ดีที่สุด[7]
Multidimensional pain inventory
[แก้]Multidimensional Pain Inventory (MPI) เป็นชุดคำถามที่ออกแบบเพื่อประเมินสภาพทางจิต-สังคม ของคนไข้ที่เจ็บปวดแบบเรื้อรัง งานวิจัยปี 2531 ซึ่งวิเคราะห์ผลที่ได้จากแบบคำถาม ได้แบ่งคนไข้ที่เจ็บปวดแบบเรื้อรังออกเป็น 3 กลุ่ม[60]
- dysfunctional (ใช้ชีวิตไม่ได้) - บุคคลที่รู้สึกว่าเจ็บปวดมาก รายงานว่าความเจ็บปวดรบกวนชีวิตอย่างมาก ทุกข์ใจมากกว่าเพราะเจ็บ และทำกิจกรรมชีวิตได้น้อย
- interpersonally distressed (มีปัญหากับคนใกล้ชิด) - บุคคลที่รู้สึกอย่างสามัญว่า คู่ชีวิต/บุคคลสำคัญในชีวิตไม่เห็นใจ/ไม่เกื้อกูลในปัญหาเพราะความเจ็บปวดของตน
- adaptive copers (ปรับตัวรับมือกับปัญหาได้) เป็นคนไข้ที่รายงานการช่วยเหลือเกื้อกูลของสังคมในระดับสูง ระดับความเจ็บปวดที่ค่อนข้างต่ำและรบกวนชีวิตน้อย และสามารถทำกิจกรรมชีวิตในระดับสูง
นักวิจัยได้แนะนำการรวมลักษณะของ MPI ร่วมกับโพลไฟล์ความเจ็บปวด 5 ประเภทของ IASP เพื่อกำหนดอาการของคนไข้ให้ได้ดีที่สุด[14]
คนไข้ที่ไม่พูด
[แก้]เมื่อบุคคลพูดไม่ได้และไม่สามารถรายงานความเจ็บปวด การสังเกตการณ์ก็จะเป็นเรื่องสำคัญที่สุด และพฤติกรรมบางอย่างสามารถใช้เป็นตัวระบุความเจ็บปวด พฤติกรรมเช่นหน้าตาบูดเบี้ยวและการคอยระวังจุดที่เจ็บ การส่งเสียงดังขึ้นหรือลดลง ความเปลี่ยนแปลงของพฤติกรรมปกติและสถานะทางจิตใจ
คนไข้ที่เจ็บอาจลดพฤติกรรมทางสังคม ลดความอยากอาหาร และทานอาหารน้อยลง ความเปลี่ยนแปลงที่ต่างจากปกติ เช่น เสียงครางเมื่อขยับ และการจำกัดพิสัยการเคลื่อนไหวของร่างกาย ก็อาจใช้เป็นตัวระบุความเจ็บปวดได้ด้วย สำหรับคนไข้ที่พูดแต่ไม่สามารถบอกอาการตัวเองได้อย่างชัดเจน เช่น ผู้ที่มีภาวะสมองเสื่อม ความงงที่เพิ่มขึ้นหรือพฤติกรรมที่ดุขึ้น ไม่สงบเพิ่มขึ้น อาจแสดงว่าเจ็บและจึงต้องตรวจเพิ่มขึ้น
ทารกก็รู้สึกเจ็บได้เหมือนกัน แต่เพราะไม่สามารถบอกได้ จึงต้องแสดงความทุกข์โดยร้องไห้ ความเจ็บปวดควรประเมินโดยให้พ่อแม่มีส่วนร่วม ผู้อาจได้สังเกตเห็นความเปลี่ยนแปลงในทารกซึ่งจะไม่ชัดเจนสำหรับแพทย์พยาบาล ทารกเกิดก่อนกำหนดจะไวความรู้สึกเจ็บปวดมากกว่าทารกปกติ[61]
อุปสรรคการรายงานอื่น ๆ
[แก้]การประสบและตอบสนองต่อความเจ็บปวด จะสัมพันธ์กับปัจจัยทางสังคม-วัฒนธรรมต่าง ๆ รวมทั้งเพศ ชาติพันธุ์ และอายุ[62][63]
ผู้สูงอายุอาจไม่ตอบสนองต่อความเจ็บปวดเหมือนคนที่มีอายุน้อยกว่า เพราะสมรรถภาพในการรับรู้อาจถอยลงเนื่องจากความเจ็บป่วยหรือการใช้ยา ความซึมเศร้าอาจเป็นอุปสรรคไม่ให้รายงานความเจ็บปวด การดูแลตัวเองที่ลดลงอาจเป็นตัวบ่งชี้ว่ากำลังประสบความเจ็บปวด ผู้สูงอายุอาจลังเลไม่บอกความเจ็บปวดเพราะไม่ต้องการให้คนอื่นเห็นว่าอ่อนแอ หรือรู้สึกเกรงใจหรืออายคนอื่น หรืออาจรู้สึกว่าความเจ็บปวดเป็นการลงโทษที่สมควรกับตน[64][65]
อาจมีอุปสรรคทางวัฒนธรรมที่ลดการรายงานความเจ็บปวด คนไข้อาจรู้สึกว่าการรักษาบางอย่างไม่เข้ากับความเชื่อทางศาสนาของตน อาจไม่รายงานความเจ็บปวดเพราะรู้สึกว่า เป็นนิมิตว่าความตายได้ใกล้เข้ามาแล้ว หลายคนกลัวมลทินของการติดยา และหลีกเลี่ยงการรักษาเพื่อไม่ใช้ยาที่อาจทำให้ติด คนเอเชียเป็นจำนวนมากกลัวเสียหน้าถ้ายอมรับว่าตนเจ็บและต้องการความช่วยเหลือ ตลอดทั้งเชื่อว่าควรจะอดทนเก็บเงียบ เทียบกับวัฒนธรรมอื่น ๆ ที่อาจรู้สึกว่า ควรรายงานความเจ็บปวดเพื่อให้ได้การรักษาเร็วที่สุด[61]
เพศก็มีผลต่อการรายงานความเจ็บปวดด้วย ความแตกต่างระหว่างเพศอาจมาจากความกดดันทางสังคมและวัฒนธรรม คืออาจคาดหวังว่าหญิงจะมีอารมณ์อ่อนไหวและแสดงความเจ็บปวดมากกว่า และชายจะอดทนมากกว่า[61]
โดยเป็นตัวช่วยวินิจฉัยทางการแพทย์
[แก้]ความเจ็บปวดเป็นอาการของโรคต่าง ๆ หลายอย่าง การรู้วันที่เริ่มปวด ตำแหน่ง ระดับความเจ็บ รูปแบบการเกิด (เช่น เป็นต่อเนื่อง เป็นระยะ ๆ เป็นต้น) อะไรที่ทำให้แย่หรือดีขึ้น ลักษณะการเกิด (เช่น ร้อนแสบ ปวดจี๊ด เป็นต้น) จะช่วยแพทย์ให้วินิจฉัยโรคได้แม่นยำขึ้น ยกตัวอย่างเช่น การเจ็บหน้าอกที่รู้สึกหนักมากอาจแสดงว่าเป็นกล้ามเนื้อหัวใจตายเหตุขาดเลือด ในขณะที่การเจ็บหน้าอกเหมือนกับฉีกอาจแสดงว่าอาจมีแผลที่ท่อเลือดแดง (aortic dissection)[66][67]
การวัดความเจ็บปวดทางสรีรภาพ
[แก้]มีการใช้ fMRI เพื่อวัดความเจ็บปวด ซึ่งสัมพันธ์กับรายงานของคนไข้ได้ดี[68][69][70]
การบริหาร
[แก้]การบำบัดความเจ็บปวดน้อยเกินไปเป็นเรื่องทั่วไปในแผนกศัลยกรรม หน่วยอภิบาล แผนกฉุกเฉิน คลินิกแพทย์ทั่วไป ในการบริหารความเจ็บปวดเรื้อรังทุกอย่างรวมทั้งที่เนื่องจากมะเร็งและจากโรคขั้นสุดท้าย[71][72][73][74][75][76][77] ซึ่งเกิดขึ้นกับคนไข้ทุกวัย ตั้งแต่เด็กแรกเกิดไปจนถึงคนชราที่อ่อนแอ[78] ในประเทศสหรัฐอเมริกา ชาวอเมริกันเชื้อสายแอฟริกาและเชื้อสายฮิสปาเนียและลาติน มีโอกาสต้องเป็นทุกข์อย่างไม่จำเป็นเมื่ออยู่ใต้การดูแลของแพทย์[79] และการเจ็บปวดของหญิงมักจะรักษาน้อยเกินเมื่อเทียบกับชาย[80]
IASP สนับสนุนให้ยอมรับการบรรเทาความเจ็บปวดว่า เป็นสิทธิมนุษยชนอย่างหนึ่ง ว่า ความเจ็บปวดเรื้อรังควรพิจารณาว่าเป็นโรคอีกชนิดหนึ่งเอง และแพทยศาสตร์เพื่อบรรเทาความเจ็บปวด ควรมีสาขาเฉพาะทางของตน[81] ในปัจจุบัน มีการแพทย์เฉพาะทางเพียงในประเทศจีนและประเทศออสเตรเลีย[82] โดยในประเทศอื่น ๆ จะเป็นส่วนของการแพทย์เฉพาะทางอื่น ๆ รวมทั้งวิสัญญีวิทยา ประสาทวิทยา การแพทย์บรรเทาอาการ (palliative medicine) และจิตเวช[83]
ในปี 2554 องค์กรฮิวแมนไรตส์วอตช์รายงานว่า คนเป็นสิบ ๆ ล้านคนทั่วโลกไม่ได้ยาที่ไม่แพงเพื่อบำบัดความเจ็บปวดที่รุนแรง[84]
การเลี้ยงลูกด้วยนมอาจช่วยลดความเจ็บปวดของทารกเนื่องจากการฉีดวัคซีน[85]
ยา
[แก้]ความเจ็บปวดฉับพลันมักจะบริหารด้วยาเช่น ยาระงับปวด (analgesic) และยาระงับความรู้สึก (anesthetic) กาเฟอีนที่ใส่เพิ่มกับยาแก้ปวดเช่น ไอบิวพรอเฟน อาจเพิ่มฤทธิ์ยา[86][87] แต่การบริหารความเจ็บปวดเรื้อรังจะยากกว่า และอาจต้องอาศัยการทำงานเป็นทีม รวมทั้งแพทย์ เภสัชกร นักจิตวิทยา นักกายภาพบำบัด นักกิจกรรมบำบัด ผู้ช่วยแพทย์อื่น ๆ และพยาบาล[88]
น้ำตาล (ซูโครส) ในปากจะช่วยลดความเจ็บปวดของทารกเพิ่งเกิดเมื่อต้องตรวจรักษาด้วยวิธีการบางอย่าง เช่นการกรีดเพื่อระบายหนองที่ส้นเท้า การเจาะหลอดเลือดดำ และการฉีดยาในกล้ามเนื้อ แต่จะไม่ช่วยลดความเจ็บเนื่องจากการขริบหนังหุ้มปลายองคชาต และก็ยังไม่ชัดเจนว่าช่วยลดความเจ็บในการรักษาอื่น ๆ ด้วยหรือไม่[89] นอกจากนั้น เนื่องกับความเจ็บปวดสำหรับเด็กเพิ่งเกิด ก็ไม่มีผลต่อคลื่นไฟฟ้าในสมอง (EEG) หนึ่งวินาทีหลังจากเริ่มกรีดและระบายหนองที่ส้นเท้า[90] การให้ทานน้ำหวาน ๆ จะช่วยลดอัตราและระยะการร้องไห้ของเด็กอายุระหว่าง 1-12 เดือนเมื่อฉีดวัคซีน[91]
จิตวิทยา
[แก้]บุคคลที่ได้การเกื้อกูลสนับสนุนทางสังคมจะเจ็บเนื่องกับโรคมะเร็งน้อยกว่า ใช้ยาลดปวดน้อยกว่า รายงานการปวดท้องคลอดน้อยกว่า รับยาชาทางผิวหนังเมื่อกำลังคลอดลูกน้อยกว่า และเป็นทุกข์จากความเจ็บหน้าอกหลังจากผ่าตัดหัวใจแบบไบพาส (coronary artery bypass surgery) น้อยกว่า[92]
การสะกดจิตอาจมีผลอย่างสำคัญต่อระดับความเจ็บปวด คนไข้ 35% รายงานว่าความปวดบรรเทาลงหลังฉีดน้ำเกลือถ้าเข้าใจว่าเป็นมอร์ฟีน ปรากฏการณ์ยาหลอกเช่นนี้จะชัดยิ่งขึ้นในคนไข้ที่มักวิตกกังวล ดังนั้น การลดความวิตกกังวลอาจอธิบายผลเช่นนี้ได้โดยบางส่วน แม้จะไม่ทั้งหมด ยาหลอกมีผลสำหรับความเจ็บปวดแบบรุนแรงดีกว่าความเจ็บปวดเบา ๆ แต่ให้ผลน้อยลง ๆ เมื่อให้ซ้ำ ๆ[23]: 26–8
เป็นไปได้ที่คนไข้ที่เจ็บปวดเรื้อรังบางพวก จะมีใจจดจ่ออยู่ในกิจกรรมหรือการบันเทิงจนกระทั่งไม่รู้สึกเจ็บ หรือรู้สึกเจ็บน้อยลงมาก[23]: 22–3
การบำบัดโดยการปรับเปลี่ยนความคิดและพฤติกรรม (CBT) ให้ผลปรับปรุงคุณภาพชีวิตของคนไข้เจ็บปวดแบบเรื้อรัง แต่มีผลลดความทุกข์เพียงเล็กน้อย และไม่ปรากฏว่ามีผลต่อการหายเจ็บมากกว่าวิธีการรักษาอื่น ๆ[93] การรักษาด้วยการยอมรับและการให้สัญญา (ACT) อาจมีผลดีต่อการรักษาความเจ็บปวดเรื้อรัง[94]
งานวิเคราะห์อภิมานจำนวนหนึ่งพบว่า การบรรเทาโดยสะกดจิตจะลดความเจ็บปวดเพราะการตรวจวินิจฉัยหรือศัลยกรรม ทั้งในเด็กและผู้ใหญ่ และลดความเจ็บปวดที่สัมพันธ์กับมะเร็งและการคลอดลูก[95] ส่วนงานทบทวนวรรณกรรม 13 งานในปี 2550 พบหลักฐานว่า การลดความเจ็บปวดเรื้อรังด้วยการสะกดจิตมีผลภายในสถานการณ์บางอย่าง แต่คนไข้ที่ลงทะเบียนร่วมงานศึกษาเหล่านี้มีจำนวนน้อย จึงอาจมีปัญหาทางสถิติในการตรวจจับความแตกต่างระหว่างกลุ่มทดลองต่าง ๆ และงานโดยมากไร้กลุ่มควบคุมที่น่าเชื่อถือไม่ว่าจะโดยยาหลอกหรือความคาดหวัง นักวิจัยจึงได้สรุปว่า "แม้ผลงานศึกษาดังว่า จะสนับสนุนการใช้การสะกดจิตโดยทั่วไปเพื่อรักษาความเจ็บปวดเรื้อรัง แต่จะต้องมีงานศึกษามากกว่านี้มาก เพื่อจะกำหนดผลของการสะกดจิตต่อภาวะความเจ็บปวดเรื้อรังต่าง ๆ อย่างสมบูรณ์"[96]
การแพทย์ทางเลือก
[แก้]ความเจ็บปวดเป็นเหตุสามัญที่สุดของการใช้แพทย์ทางเลือก[97] การปริทัศน์เป็นระบบของผลงานศึกษาที่มีคุณภาพดีที่สุด 13 งานซึ่งใช้การฝังเข็มรักษาความเจ็บปวด โดยเป็นงานปริทัศน์ ที่ได้ตีพิมพ์ในวารสารเดอะ บีเอ็มเจปี 2552 ได้สรุปว่า มีความแตกต่างน้อยมากระหว่างกลุ่มที่ใช้การฝังเข็มจริง ฝังเข็มหลอก และไม่ฝังเข็มเลย[98] แต่ก็มีงานทบทวนวรรณกรรมอื่น ๆ ที่พบประโยชน์[99][100][101]
นอกจากนั้น ยังมีหลักฐานเบื้องต้นสนับสนุนยาสมุนไพรหลายอย่าง[102] มีความสนใจเรื่องความสัมพันธ์ระหว่างวิตามินดีกับความเจ็บปวด แต่หลักฐานจากการทดลองที่มีกลุ่มควบคุมพบว่า นอกเหนือจากโรคกระดูกน่วม (osteomalacia) ผลที่ได้ก็ยังไม่ชัดเจน[103]
งานวิเคราะห์อภิมานปี 2546 ซึ่งตรวจการทดลองทางคลินิกแบบสุ่มพบว่า การยักย้ายข้อต่อไขสันหลัง (spinal manipulation) "มีผลดีกว่าการรักษาหลอก แต่ไม่มีผลดีกว่าการรักษาโดยแพทย์ทั่วไป ยาระงับปวด กายภาพบำบัด การออกกำลังกาย หรือ back school (คือการรักษาที่ไม่สามารถรวมลงกับกลุ่มอื่น ๆ)" ในการรักษาความปวดหลังด้านล่าง (lower back pain)[104]
วิทยาการระบาด
[แก้]ความเจ็บปวดเป็นเหตุหลักที่คนไข้เกิน 50% ไปแผนกฉุกเฉิน[105] และไปหาหมอทั่วไป 30%[106]
งานศึกษาทางวิทยาการระบาดต่าง ๆ รายงานความชุกของความเจ็บปวดเรื้อรังใน 12-80% ของประชากรทั้งหมด[107] ซึ่งสามัญยิ่งขึ้นเมื่อใกล้ถึงการเสียชีวิต งานศึกษาในคนไข้ 4,703 คน พบว่า คนไข้ 26% รู้สึกเจ็บปวดภายใน 2 ปีหลังแห่งชีวิต โดยเพิ่มเป็น 46% ในเดือนสุดท้าย[108]
งานสำรวจเด็ก 6,636 คนอายุระหว่าง 0-18 ปีพบว่า ในบรรดาเด็ก 5,424 คนที่ตอบการสำรวจ 54% รู้สึกเจ็บใน 3 เดือนที่ผ่านมา 1/4 รายงานว่าเจ็บแบบเกิดอีกหรือแบบต่อเนื่องเป็นเวลา 3 เดือนหรือมากกว่านั้น และในพวกนี้ 1/3 รายงานความเจ็บปวดที่รุนแรงและบ่อย ระดับความเจ็บปวดเรื้อรังในเด็กหญิงจะสูงกว่า และจำนวนเด็กหญิงที่เจ็บเรื้อรัง จะเพิ่มขึ้นอย่างผิดหูผิดตาในช่วงอายุ 12-14 ปี[109]

สังคมและวัฒนธรรม
[แก้]ศาสนาและวัฒนธรรมต่าง ๆ เข้าใจธรรมชาติและความหมายของความเจ็บปวดทางกายต่าง ๆ กันมาตั้งแต่สมัยโบราณจนถึงปัจจุบัน[110][111]
ความเจ็บปวดทางกายเป็นประเด็นทางการเมืองที่สำคัญรวมทั้ง นโยบายบริหารจัดการความเจ็บปวด การควบคุมยาเสพติด สิทธิของสัตว์ สวัสดิภาพของสัตว์ การทรมาน การบังคับสัตว์หรือมนุษย์ด้วยความเจ็บปวด ในบริบทหลาย ๆ ระดับ การทำให้เจ็บอย่างจงใจเป็นการลงโทษต่อการผิดกฎ/กฎหมาย หรือเพื่อฝึกหรือเปลี่ยนพฤติกรรมคนผิด หรือเพื่อยับยั้งทัศนคติและพฤติกรรมที่ยอมรับไม่ได้ การลงโทษแบบ 凌迟 ที่ใช้ในประเทศจีนระหว่าง พ.ศ. 1443-2448 โดยเป็นการค่อย ๆ หั่นชิ้นส่วนต่าง ๆ ของร่างกายออกเป็นระยะเวลานานจนกว่าจะเสียชีวิต ได้ใช้ลงโทษเพื่ออาชญากรรมหนัก เช่น การกบฏหรือปิตุฆาต
ในบางวัฒนธรรม ข้อปฏิบัติที่สุดโต่งเช่น ทุกรกิริยา หรือพิธีการรับเข้ากลุ่มที่เจ็บปวด ถือว่าเป็นสิ่งที่ดี ยกตัวอย่างเช่น คนเผ่าพื้นเมืองของบราซิล (Sateré-Mawé) ใช้มดที่มีพิษ (Paraponera clavata) เป็นส่วนของพิธีรับสมาชิกเข้ากลุ่มนักรบ[112]
สัตว์อื่น ๆ
[แก้]วิธีประเมินความเจ็บปวดในมนุษย์ส่วนมากที่เชื่อถือได้คือคงเส้นคงวาที่สุดก็คือโดยถาม และบุคคลหนึ่ง ๆ อาจรายงานความเจ็บปวดที่วัดไม่ได้ทางสรีรภาพโดยประการทั้งปวง ถึงกระนั้น ทารกและสัตว์ก็ไม่สามารถตอบคำถามได้ว่ารู้สึกเจ็บหรือไม่ ดังนั้น นิยามของความเจ็บปวดในมนุษย์จึงอาจใช้กับทารกหรือสัตว์ไม่ได้ นักปรัชญาและนักวิทยาศาสตร์ได้เสนอข้อคิดเห็นในเรื่องนี้หลายอย่าง ยกตัวอย่างเช่น เรอเน เดการ์ตอ้างว่า สัตว์ไม่รู้ตัว และดังนั้นจึงไม่เจ็บหรือเป็นทุกข์เหมือนมนุษย์[113]
ศ. ดร. เบอร์นาร์ด โรลลิน ที่มหาวิทยาลัยรัฐโคโลราโด ผู้เป็นนักเขียนหลักของกฎหมายรัฐบาลกลางสหรัฐสองฉบับเนื่องด้วยการบรรเทาความเจ็บในสัตว์[D] ได้เขียนไว้ว่า นักวิจัยไม่แน่ใจจนกระทั่งคริสต์ทศวรรษ 1980 ว่า สัตว์รู้สึกเจ็บปวดหรือไม่ และสัตวแพทย์ที่ฝึกอาชีพในสหรัฐอเมริกาก่อนปี 2532 ได้รับการสอนไม่ให้สนใจความเจ็บปวดของสัตว์[115] เมื่อเขาต้องเกี่ยวข้องกับนักวิทยาศาสตร์และสัตวแพทย์อื่น ๆ เขามักจะถูกท้าให้พิสูจน์ว่า สัตว์รู้ตัวจริง ๆ และให้ยกหลักฐานที่ยอมรับได้ทางวิทยาศาสตร์ว่า สัตว์รู้สึกเจ็บปวดได้[115] ในปัจจุบัน ความเห็นว่าสัตว์รู้สึกเจ็บปวดต่างจากมนุษย์ มีอยู่แต่ในชนกลุ่มน้อย ตามนักเขียนผู้หนึ่ง
แต่งานทบทวนทางวิชาการในเรื่องนี้ก็ยังแสดงความกำกวมอยู่ คือแม้ข้ออ้างว่าสัตว์สามารถคิดและรู้สึกได้อย่างน้อยก็แบบง่าย ๆ จะมีหลักฐานที่ชัดเจน[116] แต่ก็ยังมีนักวิชาการที่ตั้งความสงสัยว่า สภาพจิตใจของสัตว์จะกำหนดอย่างน่าเชื่อถือได้อย่างไร[113][117] สมรรถภาพของสัตว์ไม่มีกระดูกสันหลัง เช่นแมลง ในการรู้สึกเจ็บและเป็นทุกข์ก็ไม่ชัดเจน[118][119][120]
แม้ความรู้สึกเจ็บปวดในสัตว์จะรู้ไม่ได้อย่างชัดเจน แต่ก็สามารถอนุมานได้ด้วยปฏิกิริยาทางกายและทางพฤติกรรม[121] ผู้ชำนาญเฉพาะทางปัจจุบันเชื่อว่า สัตว์มีกระดูกสันหลังทั้งหมดสามารถรู้สึกเจ็บปวด และสัตว์ไม่มีกระดูกสันหลังบางประเภท เช่น หมึกสายก็อาจรู้ด้วย[118][122][123] สำหรับสัตว์ พืช และสิ่งอื่น ๆ คำถามว่า พวกมันรู้สึกเจ็บได้หรือไม่ เป็นปัญหานอกสมรรถภาพปัจจุบันของวิทยาศาสตร์ เพราะพวกมันไม่มีกลไกทางกายภาพไร ๆ ที่รู้จัก ซึ่งทำให้รู้สึกเจ็บได้ โดยเฉพาะก็คือ ไม่มีโนซิเซ็ปเตอร์ในกลุ่มสิ่งมีชีวิตรวมทั้งพืช เห็ดรา และแมลงส่วนมาก[124] แต่ก็มียกเว้นบ้าง เช่นในแมลงวันทอง[125]
ในสัตว์มีกระดูกสันหลัง สารโอปิออยด์ธรรมชาติ (เช่น เอ็นดอร์ฟิน) เป็นสารปรับประสาท (neuromodulator) ที่ลดความเจ็บปวดโดยมีฤทธิ์ต่อตัวรับโอปิออยด์ (opioid receptor) ของเซลล์ประสาท[126] และทั้งโอปิออยด์และตัวรับโอปิออยด์ก็มีตามธรรมชาติในสัตว์พวกกุ้งกั้งปูด้วย โดยแม้ปัจจุบันจะยังไม่สามารถสรุปอะไรได้[127] แต่การมีกลไกลเช่นนี้อาจแสดงว่า สัตว์พวกล็อบสเตอร์อาจรู้สึกเจ็บปวดได้[127][128] สารโอปิออย์อาจมีผลต่อความเจ็บปวดในสัตว์เหล่านี้เหมือนกับในสัตว์มีกระดูกสันหลัง[128] ดังนั้น สัตวแพทย์จึงให้ยาระงับปวดและยาระงับความรู้สึกโดยทั่วไปแก่สัตว์เพื่อระงับปวด ไม่ว่าจะมีจริงหรือเผื่อไว้ โดยเป็นยาเดียวกันกับที่ใช้ในมนุษย์[129]
ประวัติศัพท์อังกฤษ
[แก้]คำว่า peyn เป็นคำภาษาอังกฤษที่เริ่มใช้ตั้งแต่ปี พ.ศ. 1840 โดยมาจากคำภาษาฝรั่งเศสเก่า peine ซึ่งก็มาจากคำภาษาละติน poena ซึ่งแปลว่า "การลงโทษ บทลงโทษ"[130] (ใน late Latin ยังหมายความว่า "ความทรมาน ความยากลำบาก ความทุกข์" ด้วย) และจากภาษากรีก ποινή (poine) ซึ่งโดยทั่วไปหมายความว่า "ราคาที่จ่าย บทลงโทษ การลงโทษ"[131][132]
เชิงอรรถ
[แก้]- ↑ familial dysautonomia (FD) หรือ Riley-Day syndrome หรือโรคเส้นประสาทรับความรู้สึกและเส้นประสาทในระบบประสาทอิสระแบบ III (hereditary sensory and autonomic neuropathy, HSAN-III) เป็นความผิดปกติในระบบประสาทอิสระที่มีผลต่อพัฒนาการและการอยู่รอดของนิวรอนรับความรู้สึก นิวรอนเกี่ยวกับระบบประสาทซิมพาเทติก และนิวรอนเกี่ยวกับระบบประสาทพาราซิมพาเทติก ในระบบรับความรู้สึกและระบบประสาทอิสระ โดยมีผลเป็นอาการต่าง ๆ รวมทั้งการไม่ไวความเจ็บปวด ไม่สามารถผลิตน้ำตา โตช้า และความดันโลหิตที่ไม่คงที่ (เช่น ความดันสูงเป็นพัก ๆ และความดันต่ำโดยขึ้นอยู่กับอิริยาบถ) คนไข้ FD มีปัญหาบ่อย ๆ ในการอาเจียน ปอดบวม ปัญหาการพูดและการเคลื่อนไหว ปัญหาการกลืน การรับรู้ความร้อน ความเจ็บปวด และรสชาติที่บกพร่อง ความดันโลหิตที่ไม่คงที่ และ gastrointestinal dysmotility โดยไม่มีปัญหาเรื่องความเฉลียวฉลาด
- ↑ Congenital insensitivity to pain with anhidrosis (CIPA) หรือ hereditary sensory and autonomic neuropathy type IV (HSAN-IV) เป็นโรคทางพันธุกรรมที่มีน้อยมากของระบบประสาท ที่ป้องกันไม่ให้รู้สึกความเจ็บปวด ความร้อนเย็น หรือความรู้สึกที่ต้องอาศัยเส้นประสาทอื่น ๆ (รวมทั้งการปวดปัสสาวะ) แต่ก็ยังสามารถรู้สึกแรงดันได้
- ↑ ยกตัวอย่างเช่น การอดอาหาร ความหนาวมาก และการบาดเจ็บอย่างรุนแรงล้วนรู้สึกว่าเจ็บปวด/เป็นทุกข์มาก เทียบกับบาดแผลเล็กน้อยที่เพียงรู้สึกรำคาญ
- ↑ ดร. โรลลิน ได้ร่างกฎหมาย "1985 Health Research Extension Act" และการแก้ไขเพิ่มเติมเกี่ยวกับสวัสดิภาพของสัตว์สำหรับกฎหมาย "1985 Food Security Act"[114]
อ้างอิง
[แก้]- ↑ "Pain", ศัพท์บัญญัติอังกฤษ-ไทย, ไทย-อังกฤษ ฉบับราชบัณฑิตยสถาน (คอมพิวเตอร์) รุ่น ๑.๑ ฉบับ ๒๕๔๕,
(แพทยศาสตร์) ๑. อาการเจ็บปวด ๒. ความเจ็บปวด
- ↑ 2.0 2.1
"International Association for the Study of Pain: Pain Definitions". สืบค้นเมื่อ 2015-01-12.
Pain is an unpleasant sensory and emotional experience associated with actual or potential tissue damage, or described in terms of such damage.
Derived from Bonica, JJ (June 1979). "The need of a taxonomy". Pain. 6 (3): 247–8. doi:10.1016/0304-3959(79)90046-0. PMID 460931. - ↑ 3.0 3.1 Lynn, B (1984). "Cutaneous nociceptors". ใน Winlow, W; Holden, AV (บ.ก.). The neurobiology of pain: Symposium of the Northern Neurobiology Group, held at Leeds on 18 April 1983. Manchester: Manchester University Press. p. 106. ISBN 9780719009969.
- ↑ Raj, PP (2007). "Taxonomy and classification of pain". ใน Niv, D; Kreitler, S; Diego, B; Lamberto, A (บ.ก.). The Handbook of Chronic Pain. Nova Biomedical Books. ISBN 9781600210440.
- ↑ Debono DJ, Hoeksema LJ, Hobbs RD (August 2013). "Caring for patients with chronic pain: pearls and pitfalls". The Journal of the American Osteopathic Association. 113 (8): 620–7. doi:10.7556/jaoa.2013.023. PMID 23918913.
- ↑ Turk DC, Dworkin RH (2004). "What should be the core outcomes in chronic pain clinical trials?". Arthritis Research & Therapy. 6 (4): 151–4. doi:10.1186/ar1196. PMC 464897. PMID 15225358.
- ↑ 7.0 7.1 Breivik H, Borchgrevink PC, Allen SM, Rosseland LA, Romundstad L, Hals EK, Kvarstein G, Stubhaug A (July 2008). "Assessment of pain". British Journal of Anaesthesia. 101 (1): 17–24. doi:10.1093/bja/aen103. PMID 18487245.
- ↑ Moore RA, Wiffen PJ, Derry S, Maguire T, Roy YM, Tyrrell L (November 2015). "Non-prescription (OTC) oral analgesics for acute pain – an overview of Cochrane reviews". The Cochrane Database of Systematic Reviews. 11 (11): CD010794. doi:10.1002/14651858.CD010794.pub2. PMC 6485506. PMID 26544675.
- ↑ Eisenberger, NI; Lieberman, M (2005). "Why it hurts to be left out: The neurocognitive overlap between physical and social pain" (PDF). ใน Williams, KD (บ.ก.). The Social Outcast: Ostracism, Social Exclusion, Rejection, & Bullying (Sydney Symposium of Social Psychology). East Sussex: Psychology Press. p. 210. ISBN 9781841694245.[ลิงก์เสีย]
- ↑ 10.0 10.1 10.2 10.3 Melzack, R; Casey, KL. "Sensory, motivational and central control determinants of chronic pain: A new conceptual model". ใน Kenshalo, DR (บ.ก.). The skin senses: Proceedings of the first International Symposium on the Skin Senses, held at the Florida State University in Tallahassee, Florida. p. 432.
- ↑ Merskey, H; Bogduk, N (1994). Classification of Chronic Pain (2 ed.). Seattle: International Association for the Study of Pain. pp. 3 & 4. ISBN 978-0931092053.
- ↑ Woolf, CJ; Bennett, GJ; Doherty, M; Dubner, R; Kidd, B; Koltzenburg, M; Lipton, R; Loeser, JD; Payne, R; Torebjork, E (1998). "Towards a mechanism-based classification of pain?". Pain. 77 (3): 227–9. doi:10.1016/S0304-3959(98)00099-2. PMID 9808347.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Woolf, CJ (2010). "What is this thing called pain?". Journal of Clinical Investigation. 120 (11): 3742–4. doi:10.1172/JCI45178. PMC 2965006. PMID 21041955.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 14.0 14.1 14.2 Turk, DC; Okifuji, A (2001). "Pain terms and taxonomies of pain". ใน Bonica, JJ; Loeser, JD; Chapman, CR; Turk, DC; Butler, SH (บ.ก.). Bonica's management of pain. Hagerstwon, MD: Lippincott Williams & Wilkins. ISBN 9780781768276.
- ↑ 15.0 15.1 Coda, BA; Bonica, JJ (2000). "General considerations of acute pain". ใน Spanswick, CC; Main, CJ (บ.ก.). Pain management: an interdisciplinary approach. Edinburgh: Churchill Livingstone. ISBN 9780443056833.
- ↑ 16.0 16.1 Thienhaus, O; Cole, BE (2002). "Classification of pain". ใน Weiner, R (บ.ก.). Pain management: a practical guide for clinicians. Boca Raton: CRC Press. p. 28. ISBN 9780849322624.
- ↑ Urch, CE; Suzuki, R. "Pathophysiology of somatic, visceral, and neuropathic cancer pain". ใน Sykes, N; Bennett MI; Yuan, C-S (บ.ก.). Clinical pain management: Cancer pain (2 ed.). London: Hodder Arnold. pp. 3–12. ISBN 978-0-340-94007-5.
{{cite book}}: CS1 maint: multiple names: editors list (ลิงก์) - ↑ Treede, RD; Jensen, TS; Campbell, JN; Cruccu, G; Dostrovsky, JO; Griffin, JW; Hansson, P; Hughes, R; Nurmikko, T; Serra, J (2008). "Neuropathic pain: redefinition and a grading system for clinical and research purposes" (PDF). Neurology. 70 (18): 1630–5. doi:10.1212/01.wnl.0000282763.29778.59. PMID 18003941. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 20 November 2008.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Paice, JA (2003). "Mechanisms and management of neuropathic pain in cancer" (PDF). J. Support Oncol. 1 (2): 107–20. PMID 15352654. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2010-01-07. สืบค้นเมื่อ 5 November 2017.
- ↑ 20.0 20.1 Kooijman, CM; Dijkstra, PU; Geertzen, JH; Elzinga, A; van der Schans, CP (2000). "Phantom pain and phantom sensations in upper limb amputees: an epidemiological study". Pain. 87 (1): 33–41. doi:10.1016/S0304-3959(00)00264-5. PMID 10863043.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑
Jensen, TS; Krebs, B; Nielsen, J; Rasmussen, P (1983). "Phantom limb, phantom pain and stump pain in amputees during the first 6 months following limb amputation". Pain. 17 (3): 243–56. doi:10.1016/0304-3959(83)90097-0. PMID 6657285.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑
Jensen, TS; Krebs, B; Nielsen, J; Rasmussen, P (1985). "Immediate and long-term phantom limb pain in amputees: incidence, clinical characteristics and relationship to pre-amputation limb pain". Pain. 21 (3): 267–78. doi:10.1016/0304-3959(85)90090-9. PMID 3991231.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 23.0 23.1 23.2 23.3 23.4 23.5 23.6 Wall, PD; Melzack, R (1996). The challenge of pain (2nd ed.). New York: Penguin Books. ISBN 9780140256703.
- ↑ Ramachandran, VS; Rogers-Ramachandran, D (1996). "Synaesthesia in phantom limbs induced with mirrors". Proc. Biol. Sci. 263 (1369): 377–86. doi:10.1098/rspb.1996.0058. PMID 8637922.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 25.0 25.1 "Psychogenic Pain". Cleveland Clinic. สืบค้นเมื่อ 25 September 2017.
- ↑ 26.0 26.1 "International Association for the Study of Pain: Pain Definitions". คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 12 May 2008. สืบค้นเมื่อ 12 October 2010.
- ↑ Mishra, S; Bhatnagar, S; Chaudhary, P; Rana, SP (January 2009). "Breakthrough cancer pain: review of prevalence, characteristics and management". Indian Journal of Palliative Care. 15 (1): 14–8. doi:10.4103/0973-1075.53506. PMC 2886208. PMID 20606850. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 18 October 2014. สืบค้นเมื่อ 5 November 2017.
- ↑ Caraceni, A; Hanks, G; Kaasa, S; Bennett, MI; Brunelli, C; Cherny, N; Dale, O; De Conno, F; Fallon, M; Hanna, M; Haugen, DF; Juhl, G; King, S; Klepstad, P; Laugsand, EA; Maltonib, M; Mercadante, S; Nabal, M; Pigni, A; Radbruch, L; Reid, C; Sjogren, P; Stone, PC; Tassinari, D; Zeppetella, G (February 2012). "Use of opioid analgesics in the treatment of cancer pain: evidence-based recommendations from the EAPC" (PDF). The Lancet Oncology. 13 (2): e58-68. doi:10.1016/S1470-2045(12)70040-2. PMID 22300860. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 19 October 2014.
- ↑ Zeppetella, G; Davies, AN (2013). "Opioids for the management of breakthrough pain in cancer patients". The Cochrane Database of Systematic Reviews. 10: CD004311. doi:10.1002/14651858.CD004311.pub3. PMID 24142465.
- ↑
Melzack, R; Wall, PD (1996). The challenge of pain (2nd ed.). London: Penguin. p. 7. ISBN 978-0-14-025670-3.
{{cite book}}: CS1 maint: uses authors parameter (ลิงก์) อ้างอิง Beecher, HK (1959). Measurement of subjective responses. New York: Oxford University Press.{{cite book}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Grahek, Nikola (2001). "Feeling pain and being in pain". ISBN 9780262517324.
{{cite web}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ 32.0 32.1 32.2 32.3 Nagasako, EM; Oaklander, AL; Dworkin, RH (2003). "Congenital insensitivity to pain: an update". Pain. 101 (3): 213–9. doi:10.1016/S0304-3959(02)00482-7. PMID 12583863.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Brand, PW; Yancey, P (1997). The gift of pain: why we hurt & what we can do about it. Grand Rapids, Mich: Zondervan Publ. ISBN 9780310221449.
- ↑ Lipsky, BA; Berendt, AR; Deery, HG; Embil, JM; Joseph, WS; Karchmer, AW; LeFrock, JL; Lew, DP; Mader, JT; Norden, C; Tan, JS (2004). "Diagnosis and treatment of diabetic foot infections". Clin. Infect. Dis. 39 (7): 885–910. doi:10.1086/424846. PMID 15472838.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 35.0 35.1
Axelrod, FB; Hilz, MJ (2003). "Inherited autonomic neuropathies". Semin Neurol. 23 (4): 381–90. doi:10.1055/s-2004-817722. PMID 15088259.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Raouf, R; Quick, K; Wood, JN (2010). "Pain as a channelopathy". J. Clin. Invest. 120 (11): 3745–52. doi:10.1172/JCI43158. PMC 2965577. PMID 21041956.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Hart, RP; Wade, JB; Martelli, MF (2003). "Cognitive impairment in patients with chronic pain: the significance of stress". Curr Pain Headache Rep. 7 (2): 116–26. doi:10.1007/s11916-003-0021-5. PMID 12628053.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Bruehl, S; Burns, JW; Chung, OY; Chont, M (2009). "Pain-related effects of trait anger expression: neural substrates and the role of endogenous opioid mechanisms". Neurosci Biobehav Rev. 33 (3): 475–91. doi:10.1016/j.neubiorev.2008.12.003. PMC 2756489. PMID 19146872.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 39.0 39.1 Linton (2005). Models of Pain Perception. Elsevier Health.
{{cite book}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Dallenbach, KM (July 1939). "Pain: History and present status". American Journal of Psychology. 52: 331–347. doi:10.2307/1416740.
- ↑ 41.0 41.1 Melzack, R; Katz, J (2004). "The Gate Control Theory: Reaching for the Brain". ใน Craig, KD; Hadjistavropoulos, T (บ.ก.). Pain: psychological perspectives. Mahwah, N.J: Lawrence Erlbaum Associates, Publishers. ISBN 9780415650618.
- ↑ Bonica, JJ (1990). "History of pain concepts and therapies". The management of pain. Vol. 1 (2 ed.). London: Lea & Febiger. p. 7. ISBN 9780812111224.
a specific sensation, with its own sensory apparatus independent of touch and other senses
- ↑ Finger, S (2001). Origins of neuroscience: a history of explorations into brain function. USA: Oxford University Press. p. 149. ISBN 9780195146943.
- ↑ Melzack, R; Wall, PD (1965). "Pain mechanisms: a new theory" (PDF). Science. 150 (3699): 971–9. doi:10.1126/science.150.3699.971. PMID 5320816. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2012-01-14.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Woolf, CJ; Ma, Q (August 2007). "Nociceptors--noxious stimulus detectors". Neuron. 55 (3): 353–64. doi:10.1016/j.neuron.2007.07.016. PMID 17678850.
- ↑ 46.0 46.1 Marchand, S (2010). "Applied pain neurophysiology". ใน Beaulieu, P; Lussier, D; Porreca, F; Dickenson, A (บ.ก.). Pharmacology of pain. Seattle: International Association for the Study of Pain Press. pp. 3–26. ISBN 978-0-931092-78-7.
- ↑ Skevington, S (1995). Psychology of pain. New York: Wiley. p. 9. ISBN 9780471957737.
- ↑ Basbaum & Jessell 2013, Signals from Nociceptors Are Conveyed to Neurons in the Dorsal Horn of the Spinal Cord, pp. 534-536
- ↑ Skevington, S. M. (1995). Psychology of pain. Chichester, UK: Wiley. p. 18. ISBN 9780471957737.
- ↑ Craig, AD (2003). "Pain mechanisms: labeled lines versus convergence in central processing". Annu. Rev. Neurosci. 26: 1–30. doi:10.1146/annurev.neuro.26.041002.131022. PMID 12651967.
- ↑ Romanelli, P; Esposito, V (2004). "The functional anatomy of neuropathic pain". Neurosurg. Clin. N. Am. 15 (3): 257–68. doi:10.1016/j.nec.2004.02.010. PMID 15246335.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Bernston, GG; Cacioppo, JT (2007). (pain) +withdrawal%22&cd=1#v=onepage&q=%22One%20general%20class%20of%20spinal%20reflexes%20consists%20of%20the%20flexor%20(pain)%20withdrawal%22&f=true "The neuroevolution of motivation". ใน Gardner, WL; Shah, JY (บ.ก.). Handbook of Motivation Science. New York: The Guilford Press. p. 191. ISBN 9781593855680.
{{cite book}}: ตรวจสอบค่า|chapter-url=(help) - ↑ Dawkins, Richard (2009). The Greatest Show on Earth. Free Press. pp. 392–395.
- ↑ Sarno, JE (2006). The divided mind: the epidemic of mindbody disorders. New York: ReganBooks. ISBN 9780061174308.
- ↑ Amico, Donita (2016). Health & physical assessment in nursing. Boston: Pearson. p. 173. ISBN 9780133876406.
- ↑ Taylor, Carol (2015). Fundamentals of nursing : the art and science of person-centered nursing care. Philadelphia: Wolters Kluwer Health. p. 241. ISBN 9781451185614.
- ↑ Venes, Donald (2013). Taber's cyclopedic medical dictionary. Philadelphia: F.A. Davis. p. 1716. ISBN 9780803629776.
- ↑ Prkachin, KM; Solomon, PE; Ross, J (2007). "Underestimation of pain by health-care providers: towards a model of the process of inferring pain in others". Can. J. Nurs. Res. 39 (2): 88–106. PMID 17679587.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Rosdahl, Caroline Bunker; Kowalski, Mary T (2007). Textbook of basic nursing. Lippincott Williams & Wilkins. p. 704. ISBN 978-0-7817-6521-3.
Pain is whatever the experiencing person says it is, existing whenever he says it does
{{cite book}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Turk, DC; Rudy, TE (1988). "Toward an empirically derived taxonomy of chronic pain patients: integration of psychological assessment data". J. Consult. Clin. Psychol. 56 (2): 233–8. doi:10.1037/0022-006X.56.2.233. PMID 3372831.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 61.0 61.1 61.2 Jarvis, C (2007). Physical examination & health assessment. St. Louis, Mo: Elsevier Saunders. pp. 180–192. ISBN 9781455728107.
- ↑ Encandela, JA (1993). "Social science and the study of pain since Zborowski: A need for a new agenda". Soc Sci Med. 36 (6): 783–91. doi:10.1016/0277-9536(93)90039-7.
- ↑
Zborowski, M (1969). People in Pain. San Francisco: Josey-Bass.
{{cite book}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Encandela, JA (1997). "Social Construction of pain and aging: Individual artfulness within interpretive structures". Symb Interaction. 20 (3): 251–273. doi:10.1525/si.1997.20.3.251.
- ↑
Lawhorne, L; Passerini, J (1999). "Chronic Pain Management in the Long Term Care Setting: Clinical Practice Guidelines". American Medical Directors Association: 1–27.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑
Panju, AA; Hemmelgarn, BR; Guyatt, GH; Simel, DL (1998). "The rational clinical examination. Is this patient having a myocardial infarction?". JAMA. 280 (14): 1256–63. doi:10.1001/jama.280.14.1256. PMID 9786377.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑
Slater, EE; DeSanctis, RW (1976). "The clinical recognition of dissecting aortic aneurysm". Am. J. Med. 60 (5): 625–33. doi:10.1016/0002-9343(76)90496-4. PMID 1020750.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Brown; Chatterjee; Younger; Mackey (September 2011). "Towards a Physiology-Based Measure of Pain: Patterns of Human Brain Activity Distinguish Painful from Non-Painful Thermal Stimulation". PLOS ONE. doi:10.1371/journal.pone.0024124. PMC 3172232. PMID 21931652.
- ↑ Paddock, Catharine (15 September 2011). "Tool That Measures Pain Objectively Under Way". Medical News Today. สืบค้นเมื่อ 25 September 2017.
- ↑ Reuters Editorial (13 September 2011). "Feeling pain? The computer can tell". Reuters. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 17 June 2015. สืบค้นเมื่อ 25 September 2017.
- ↑ Brown AK, Christo PJ, Wu CL (December 2004). "Strategies for postoperative pain management". Best Practice & Research. Clinical Anaesthesiology. 18 (4): 703–17. doi:10.1016/j.bpa.2004.05.004. PMID 15460554.
- ↑ Cullen L, Greiner J, Titler MG (June 2001). "Pain management in the culture of critical care". Critical Care Nursing Clinics of North America. 13 (2): 151–66. doi:10.1016/S0899-5885(18)30046-7. PMID 11866399.
- ↑ Rupp T, Delaney KA (April 2004). "Inadequate analgesia in emergency medicine". Annals of Emergency Medicine. 43 (4): 494–503. doi:10.1016/j.annemergmed.2003.11.019. PMID 15039693.
- ↑ Smith GF, Toonen TR (April 2007). "Primary care of the patient with cancer". American Family Physician. 75 (8): 1207–14. PMID 17477104.
- ↑ Jacobson PL, Mann JD (January 2003). "Evolving role of the neurologist in the diagnosis and treatment of chronic noncancer pain". Mayo Clinic Proceedings. 78 (1): 80–4. doi:10.4065/78.1.80. PMID 12528880.
- ↑ Deandrea S, Montanari M, Moja L, Apolone G (December 2008). "Prevalence of undertreatment in cancer pain. A review of published literature". Annals of Oncology. 19 (12): 1985–91. doi:10.1093/annonc/mdn419. PMC 2733110. PMID 18632721.
- ↑ Perron V, Schonwetter RS (2001). "Assessment and management of pain in palliative care patients". Cancer Control. 8 (1): 15–24. doi:10.1177/107327480100800103. PMID 11176032.
- ↑ Selbst, SM; Fein, JA (2006). "Sedation and analgesia". ใน Henretig, FM; Fleisher, GR; Ludwig, S (บ.ก.). Textbook of pediatric emergency medicine. Hagerstwon, MD: Lippincott Williams & Wilkins. ISBN 9781605471594.
- Cleeland, CS (June 1998). "Undertreatment of cancer pain in elderly patients". JAMA. 279 (23): 1914–5. doi:10.1001/jama.279.23.1914. PMID 9634265.
- ↑ Bonham, VL (2001). "Race, ethnicity, and pain treatment: striving to understand the causes and solutions to the disparities in pain treatment" (PDF). J Law Med Ethics. 29 (1): 52–68. PMID 11521272. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 19 July 2011. สืบค้นเมื่อ 5 November 2017.
- doi:10.1046/j.1526-4637.2003.03034.x
This citation will be automatically completed in the next few minutes. You can jump the queue or expand by hand
- doi:10.1046/j.1526-4637.2003.03034.x
- ↑ Hoffmann, DE; Tarzian, AJ (2001). "The girl who cried pain: a bias against women in the treatment of pain". J Law Med Ethics. 29 (1): 13–27. PMID 11521267.
- ↑ Delegates to the International Pain Summit of the International Association for the Study of Pain (2010). "Declaration of Montreal". คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 13 May 2011.
- ↑ Horlocker, TT; Cousins, MJ; Bridenbaugh, PO; Carr, DL (2008). Cousins and Bridenbaugh's Neural Blockade in Clinical Anesthesia and Pain Medicine. Hagerstwon, MD: Lippincott Williams & Wilkins. ISBN 9780781773881.
- ↑ "Physical Medicine and Rehabilitation". คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 16 May 2008.
- ↑ Human Rights Watch (2011). "Tens of Millions Face Death in Agony". สืบค้นเมื่อ 26 August 2013.
- ↑ Harrison, D; Reszel, J; Bueno, M; Sampson, M; Shah, VS; Taddio, A; Larocque, C; Turner, L (28 October 2016). "Breastfeeding for procedural pain in infants beyond the neonatal period". The Cochrane database of systematic reviews. 10: CD011248. doi:10.1002/14651858.CD011248.pub2. PMID 27792244.
- ↑ Derry CJ, Derry S, Moore RA (December 2014). "Caffeine as an analgesic adjuvant for acute pain in adults". The Cochrane Database of Systematic Reviews. 12 (12): CD009281. doi:10.1002/14651858.CD009281.pub3. PMC 6485702. PMID 25502052.
- ↑ Derry S, Wiffen PJ, Moore RA (July 2015). "Single dose oral ibuprofen plus caffeine for acute postoperative pain in adults". The Cochrane Database of Systematic Reviews. 2019 (7): CD011509. doi:10.1002/14651858.CD011509.pub2. PMC 6481458. PMID 26171993.
- ↑ Thienhaus, O; Cole, BE (2002). Weiner, RS (บ.ก.). The classification of pain. Pain management: A practical guide for clinicians. American Academy of Pain Management. p. 29.
- ↑ Stevens, Bonnie; Yamada, Janet; Ohlsson, Arne; Haliburton, Sarah; Shorkey, Allyson; Yamada, Janet (2016). "Sucrose for analgesia in newborn infants undergoing painful procedures". Cochrane Database of Systematic Reviews. 7: CD001069. doi:10.1002/14651858.CD001069.pub5. PMID 27420164.
- ↑ Lasky, RE; van Drongelen, W (9 October 2010). "Is sucrose an effective analgesic for newborn babies?". Lancet. 376 (9748): 1201–3. doi:10.1016/S0140-6736(10)61358-X. PMID 20817245.
- ↑ Harrison, D; Stevens, B; Bueno; M; และคณะ. "(June 2010). "Efficacy of sweet solutions for analgesia in infants between 1 and 12 months of age: a systematic review"". Arch. Dis. Child. 95 (6): 406–13. doi:10.1136/adc.2009.174227. PMID 20463370.
- ↑ Williams, KD; Forgas, JP; von Hippel, W. The social outcast: Ostracism, social exclusion, rejection, and bullying. New York: Cambridge University Press. pp. 109–127. อ้างอิง Eisenberger, NI; Lieberman (2005). "Why it hurts to be left out: The neurocognitive overlap between physical and social pain" (PDF). คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 29 February 2012.
- ↑ Vlaeyen, JW; Morley, S (2005). "Cognitive-behavioral treatments for chronic pain: what works for whom?". 21 (1): 1–8. doi:10.1097/00002508-200501000-00001. PMID 15599126.
It is now well established that these interventions are effective in reducing the enormous suffering that patients with chronic pain have to bear... Second, although the effect sizes of most cognitive-behavioral treatments for chronic pain are comparable to those in psychopathology, they are quite modest. Third, there is little evidence for differential outcomes for different treatment methods.
{{cite journal}}: Cite journal ต้องการ|journal=(help) - ↑ Ost, LG (Oct 2014). "The efficacy of Acceptance and Commitment Therapy: an updated systematic review and meta-analysis". Behaviour research and therapy. 61: 105–21. doi:10.1016/j.brat.2014.07.018. PMID 25193001.
- ↑ doi:10.1080/00029157.2008.10401640
This citation will be automatically completed in the next few minutes. You can jump the queue or expand by hand [1] - ↑ Elkins, G; Jensen, MP; Jensen, DR; Patterson (2007). "Hypnotherapy for the management of chronic pain". International Journal of Clinical and Experimental Hypnosis. 55 (3): 283. doi:10.1080/00207140701338621. PMC 2752362. PMID 17558718.
- ↑ Astin, JA (1998). "Why patients use alternative medicine: Results of a national study". Journal of the American Medical Association. 279 (19): 1548–1553. doi:10.1001/jama.279.19.1548. PMID 9605899.
- ↑ Madsen, MV; Gøtzsche, PC; Hróbjartsson, A (2009). "Acupuncture treatment for pain: systematic review of randomised clinical trials with acupuncture, placebo acupuncture, and no acupuncture groups". BMJ. 338: a3115. doi:10.1136/bmj.a3115. PMC 2769056. PMID 19174438.
- ↑ Chiu, HY; Hsieh, YJ; Tsai, PS (7 February 2016). "Systematic review and meta-analysis of acupuncture to reduce cancer-related pain". Eur J Cancer Care. doi:10.1111/ecc.12457. PMID 26853524. สืบค้นเมื่อ 9 March 2016.
- ↑ Chang, S-C; Hsu, C-H; Hsu, C-K; Yang, SS-D; Chang, S-J (2016). "The efficacy of acupuncture in managing patients with chronic prostatitis/chronic pelvic pain syndrome: A systemic review and meta-analysis". Neurourol Urodyn. doi:10.1002/nau.22958. PMID 26741647.
- ↑ Ji, M; Wang, X; Chen, M; Shen, Y; Zhang, X; Yang, J (2015). "The Efficacy of Acupuncture for the Treatment of Sciatica: A Systematic Review and Meta-Analysis". Evid Based Complement Alternat Med. 2015: 192808. doi:10.1155/2015/192808. PMC 4575738. PMID 26425130.
- ↑ Gagnier, JJ; Oltean, H; van Tulder, MW; Berman, BM; Bombardier, C; Robbins, CB (2016). "Herbal Medicine for Low Back Pain: A Cochrane Review". Spine. 41 (2): 116–33. doi:10.1097/BRS.0000000000001310. PMID 26630428.
- ↑ Straube, S; Moore, R Andrew; Derry, S; McQuay, HJ (2009). "Vitamin D and chronic pain". Pain. 141 (1): 10–13. doi:10.1016/j.pain.2008.11.010. PMID 19084336.
- ↑ Assendelft, WJJ; Morton, SC; Yu, EI; Suttorp, MJ; Shekelle, PG (2004). "Spinal manipulative therapy for low back pain" (PDF). Cochrane Database Syst Rev (1): CD000447. doi:10.1002/14651858.CD000447.pub2. PMID 14973958.
- ↑ Cordell, WH; Keene, KK; Giles, BK; Jones, JB; Jones, JH; Brizendine, EJ (2002). "The high prevalence of pain in emergency medical care". American Journal of Emergency Medicine. 20 (3): 165–9. doi:10.1053/ajem.2002.32643. PMID 11992334.
- ↑ Hasselström, J; Liu-Palmgren, J; Rasjö-Wrååk, G (2002). "Prevalence of pain in general practice". Eur J Pain. 6 (5): 375–85. doi:10.1016/S1090-3801(02)00025-3. PMID 12160512.
- ↑ Abu-Saad Huijer, H (2010). "Chronic pain: a review". J Med Liban. 58 (1): 21–7. PMID 20358856.
- ↑ Smith, AK; Cenzer, IS; Knight, SJ; Puntillo, KA; Widera, E; Williams, BA; Boscardin, WJ; Covinsky, KE (2010). "The epidemiology of pain during the last 2 years of life". Annals of Internal Medicine. 153 (9): 563–9. doi:10.7326/0003-4819-153-9-201011020-00005. PMC 3150170. PMID 21041575.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Perquin, CW,; Hazebroek-Kampschreur, AA; Hunfeld, JA; Bohnen, AM; van Suijlekom-Smit, LW; Passchier, J; van der Wouden, JC (2000). "Pain in children and adolescents: a common experience". Pain. 87 (1): 51–8. doi:10.1016/S0304-3959(00)00269-4. PMID 10863045.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: extra punctuation (ลิงก์) - ↑ Rey, R (1995). The history of pain. Cambridge: Harvard University Press. ISBN 9780674399686.
- ↑ Morris, DR (1991). The culture of pain. Berkeley: University of California Press. ISBN 9780520082762.
- ↑ Backshall, Steve (2008-01-06). "Bitten by the Amazon". London: The Sunday Times. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 22 February 2014. สืบค้นเมื่อ 5 November 2017.
- ↑ 113.0 113.1 Working party of the Nuffield Council on Bioethics (2005). "The ethics of research involving animals. London: Nuffield Council on Bioethics" (PDF). คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 25 June 2008.
{{cite web}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Rollin, BE (2007). "Animal research: a moral science. Talking Point on the use of animals in scientific research". EMBO Reports. 8 (6): 521–5. doi:10.1038/sj.embor.7400996. PMC 2002540. PMID 17545990.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 115.0 115.1 Rollin, B (1989). The Unheeded Cry: Animal Consciousness, Animal Pain, and Science. New York: Oxford University Press. pp. xii, 117–118.
{{cite book}}: CS1 maint: uses authors parameter (ลิงก์) cited in Carbone 2004, p. 150. - ↑ Griffin, DR; Speck, GB (2004). "New evidence of animal consciousness". Anim Cogn. 7 (1): 5–18. doi:10.1007/s10071-003-0203-x. PMID 14658059.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑
Allen, C (1998). "Assessing animal cognition: ethological and philosophical perspectives". J. Anim. Sci. 76 (1): 42–7. PMID 9464883.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 118.0 118.1
Sherwin, C.M. (2001). "Can invertebrates suffer? Or, how robust is argument-by-analogy?". Animal Welfare. 10 (supplement): S103–S118.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Lockwood, JA (1987). "The Moral Standing of Insects and the Ethics of Extinction". The Florida Entomologist. 70 (1): 70–89. doi:10.2307/3495093. JSTOR 3495093.
- ↑ DeGrazia, D; Rowan, A (1991). "Pain, suffering, and anxiety in animals and humans". Theoretical Medicine and Bioethics. 12 (3): 193–211. doi:10.1007/BF00489606. PMID 1754965.[ลิงก์เสีย]
- ↑ Abbott, FV; Franklin, KB; Westbrook, RF (1995). "The formalin test: scoring properties of the first and second phases of the pain response in rats". Pain. 60 (1): 91–102. doi:10.1016/0304-3959(94)00095-V. PMID 7715946.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ "Do Invertebrates Feel Pain?". The Senate Standing Committee on Legal and Constitutional Affairs, The Parliament of Canada Web Site. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2010-01-06. สืบค้นเมื่อ 11 June 2008.
- ↑ Smith, JA (1991). "A Question of Pain in Invertebrates". Institute for laboratory animal research journal. 33: 1–2.
- ↑ Eisemann, CH; Jorgensen, WK; Merritt, DJ; Rice, MJ; Cribb, BW; Webb, PD; Zalucki, MP (1984). "Do insects feel pain? A biological view". Experientia. 40: 164–167. doi:10.1007/BF01963580.
- ↑ Tracey, WD; Wilson, RI; Laurent, G; Benzer, S (2003). "painless, a Drosophila gene essential for nociception" (PDF). Cell. 113 (2): 261–73. doi:10.1016/S0092-8674(03)00272-1. PMID 12705873. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 29 October 2005.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Sukhdeo, M. V. K. (1994-01-01). Parasites and Behaviour. Cambridge University Press. ISBN 9780521485425.
- ↑ 127.0 127.1 Sømme, L (2005). Sentience and pain in invertebrates: Report to Norwegian Scientific Committee for Food Safety. Oslo: Norwegian University of Life Sciences.
{{cite book}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ 128.0 128.1 Cephalopods and decapod crustaceans: their capacity to experience pain and suffering (PDF). Advocates for Animals. 2005. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 6 April 2008.
- ↑ Viñuela-Fernández, I; Jones, E; Welsh, EM; Fleetwood-Walker, SM (2007). "Pain mechanisms and their implication for the management of pain in farm and companion animals". Vet. J. 174 (2): 227–39. doi:10.1016/j.tvjl.2007.02.002. PMID 17553712.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Lewis, Charlton T; Short, Charles. "poena". A Latin Dictionary (on Perseus Digital Library). คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 28 April 2017.
{{cite web}}: CS1 maint: uses authors parameter (ลิงก์) - ↑
Liddell, Henry George; Scott, Robert. "ποινή". A Greek-English Lexicon, on Perseus Digital Library. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 13 May 2011.
{{cite web}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ "pain". Online Etymology Dictionary.
อ้างอิงอื่น
[แก้]- Basbaum, Allan I; Jessell, Thomas M (2013). "24 - Pain". ใน Kandel, Eric R; Schwartz, James H; Jessell, Thomas M; Siegelbaum, Steven A; Hudspeth, AJ (บ.ก.). Principles of Neural Science (5th ed.). United State of America: McGraw-Hill. pp. 530–555. ISBN 978-0-07-139011-8.
แหล่งข้อมูลอื่น
[แก้] . สารานุกรมบริตานิกา ค.ศ. 1911. Vol. 20 (11 ed.). 1911.
. สารานุกรมบริตานิกา ค.ศ. 1911. Vol. 20 (11 ed.). 1911.- ความเจ็บปวด ที่เว็บไซต์ Curlie
- Pain Stanford Encyclopedia of Philosophy


