อัณฑะ
| อัณฑะ | |
|---|---|
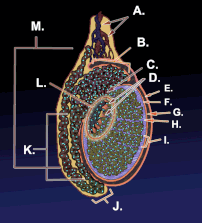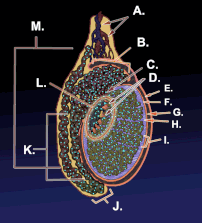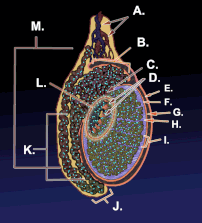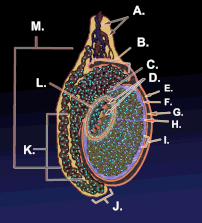
 ภาพโครงสร้างภายในของอัณฑะ | |
 แผนภาพแสดงลักษณะภายนอกและโครงสร้างโดยรอบของอัณฑะในผู้ชายวัยผู้ใหญ่ | |
| รายละเอียด | |
| หลอดเลือดแดง | หลอดเลือดแดงอัณฑะ |
| หลอดเลือดดำ | หลอดเลือดดำอัณฑะ, ข่ายหลอดเลือดดำแพมพินีฟอร์ม |
| ประสาท | ข่ายประสาทอัณฑะ |
| น้ำเหลือง | ต่อมน้ำเหลืองเอว |
| ตัวระบุ | |
| ภาษาละติน | testis |
| MeSH | D013737 |
| TA98 | A09.3.01.001 |
| TA2 | 3576 |
| FMA | 7210 |
| อภิธานศัพท์กายวิภาคศาสตร์ | |
อัณฑะ (มาจากรากศัพท์ภาษาบาลีและสันสกฤต หมายถึง ไข่; อังกฤษ: testicle หรือ testis (เอกพจน์), testes (พหูพจน์)) เป็นต่อมระบบสืบพันธุ์หรือต่อมบ่งเพศของเพศชายในสัตว์ทุกชนิดรวมถึงมนุษย์ เป็นอวัยวะกำเนิดเดียวกันกับรังไข่ในเพศหญิง อัณฑะมีหน้าที่สร้างทั้งตัวอสุจิและฮอร์โมนเพศชาย โดยมีฮอร์โมนเทสโทสเตอโรนเป็นหลัก ซึ่งการปล่อยนั้นจะถูกควบคุมโดยลูติไนซิงฮอร์โมนของต่อมใต้สมองส่วนหน้า ในขณะที่การสร้างอสุจินั้นถูกควบคุมโดยทั้งฮอร์โมนกระตุ้นต่อมน้อยของต่อมใต้สมองส่วนหน้าและฮอร์โมนเทสโทสเตอโรนของต่อมบ่งเพศ
โครงสร้าง
[แก้]ลักษณะปรากฏ
[แก้]
เพศชายมีอัณฑะสองข้างขนาดใกล้เคียงกันอยู่ภายในถุงอัณฑะ ซึ่งเป็นส่วนที่ขยายต่อเนื่องมาจากผนังช่องท้อง[1] ความไม่สมดุลของถุงอัณฑะหรือการที่อัณฑะข้างหนึ่งยื่นลงไปในถุงอัณฑะมากกว่าอีกข้างหนึ่งถือเป็นเรื่องปกติ เนื่องมาจากความแตกต่างในด้านกายวิภาคของระบบหลอดเลือด[1] ซึ่งผู้ชายร้อยละ 85 จะมีอัณฑะข้างขวาห้อยต่ำกว่าข้างซ้าย[1]
การวัดและปริมาตร
[แก้]ปริมาตรของอัณฑะสามารถประมาณได้โดยการคลำตรวจและการเทียบกับทรงรีที่ทราบขนาด อีกวิธีหนึ่งคือการใช้เครื่องมือวัดขนาด (ออร์คิโดมิเตอร์) หรือไม้บรรทัดวัดบนตัวบุคคลหรือบนภาพอัลตราซาวด์ซึ่งวัดได้ทั้งสามแกน (ความยาว ความลึก และ ความกว้าง) โดยการวัดเหล่านี้สามารถนำมาใช้ในการคำนวณปริมาตรได้ผ่านสูตรปริมาตรทรงรี:
อย่างไรก็ตาม การคำนวณปริมาตรจริงของอัณฑะที่แม่นยำสามารถหาได้จากสูตร:[2][3]
ขนาดอัณฑะผู้ใหญ่เฉลี่ยสามารถวัดได้ถึง 5 × 2 × 3 ซm (2 × 3⁄4 × 1 1⁄4 in) โดยมาตราแทนเนอร์สำหรับช่วงการเจริญเต็มที่ของอวัยวะสืบพันธุ์เพศชายกำหนดระยะการเจริญเต็มที่ตามปริมาตรที่คำนวณได้ ตั้งแต่ช่วงระยะที่ 1 ปริมาตรน้อยกว่า 1.5 cm3 ไปจนถึงช่วงระยะที่ 5 ปริมาตรมากกว่า 20 cm3 ปริมาตรปกติจะอยู่ที่ 15 ถึง 25 cm3 และมีค่าเฉลี่ยที่ 18 cm3 ต่ออัณฑะ (ช่วง 12–30 cm3)[1]
จำนวนตัวอสุจิที่มนุษย์สร้างขึ้นในวัยผู้ใหญ่นั้นจะแปรผันตรงกับปริมาตรของอัณฑะ เนื่องจากอัณฑะที่ใหญ่ขึ้นจะมีหลอดสร้างอสุจิและเซลล์เซอร์โตลีที่มากกว่า[4] ด้วยเหตุนี้ ผู้ชายที่มีอัณฑะขนาดใหญ่จะผลิตเซลล์อสุจิเฉลี่ยมากกว่าในแต่ละการหลั่งน้ำอสุจิ เนื่องจากปริมาตรของอัณฑะมีความสัมพันธ์เชิงบวกกับโครงร่างของน้ำอสุจิ[5]
โครงสร้างภายใน
[แก้]
ระบบท่อ
[แก้]อัณฑะถูกห่อหุ้มด้วยเปลือกเส้นใยที่เหนียว เรียกว่า ทูนิกา อัลบูจิเนีย[6] ใต้ทูนิกา อัลบูจิเนียจะมีหลอดขดที่ละเอียดเป็นจำนวนมาก เรียกว่า หลอดสร้างอสุจิ[6] หลอดเหล่านี้บุด้วยชั้นของเซลล์ (เซลล์สืบพันธุ์) ที่พัฒนาไปเป็นเซลล์อสุจิ (หรือเรียกอีกอย่างว่า สเปอร์มาโทซูน หรือ เซลล์สืบพันธุ์เพศชาย) ตั้งแต่จากวัยเริ่มเจริญพันธุ์ไปจนถึงวัยชรา[6] ตัวอสุจิที่กำลังพัฒนาจะเคลื่อนไปตามหลอดสร้างอสุจิไปยังรีตี เทสทิส ซึ่งตั้งอยู่ในผนังกลางอัณฑะ จากนั้นไปยังท่อนำออก และไปยังเอพิดิไดมิสที่ซึ่งเซลล์อสุจิที่เกิดขึ้นใหม่จะเจริญเติมที่ (การสร้างสเปิร์ม)[7] ตัวอสุจิจะเคลื่อนเข้าสู่หลอดนำอสุจิ และในที่สุดก็จะถูกขับออกทางท่อปัสสาวะ และออกทางรูปัสสาวะผ่านการหดตัวของกล้ามเนื้อ[7]
ประเภทเซลล์ปฐมภูมิ
[แก้]ภายในหลอดสร้างอสุจิ เซลล์สืบพันธุ์จะพัฒนาขึ้นเป็นเซลล์ต้นกำเนิดตัวอสุจิ สเปอร์มาโทไซต์ สเปอร์มาทิด และ สเปอร์มาโทซูน ผ่านกระบวนการการสร้างอสุจิ ซึ่งเซลล์สืบพันธุ์จะมีดีเอ็นเอสำหรับการปฏิสนธิกับเซลล์ไข่[8] เซลล์เซอร์โตลีเป็นเยื่อบุที่แท้จริงของเยื่อบุหลอดสร้างอสุจิ ซึ่งมีความสำคัญต่อการสนับสนุนการพัฒนาของเซลล์สืบพันธุ์ไปเป็นสเปอร์มาโทซูน โดยเซลล์เซอร์โตลีจะหลั่งอินฮิบินออกมา[9] และมีเซลล์ไมออยด์เพอริทิวบูลาร์เป็นเซลล์ที่ห่อหุ้มหลอดสร้างอสุจิไว้[10]
ระหว่างหลอด (เซลล์แทรก) จะมีเซลล์ไลดิชปรากฏอยู่ ซึ่งเป็นเซลล์เฉพาะที่ที่อยู่ระหว่างหลอดสร้างอสุจืที่สร้างและหลั่งฮอร์โมนเทสโทสเตอโรนและฮอร์โมนเพศชายอื่น ๆ ที่สำคัญสำหรับวัยเริ่มเจริญพันธุ์ (รวมถึงลักษณะทางเพศทุติยภูมิ เช่น หนวดเครา) พฤติกรรมทางเพศ และ ความใคร่ นอกจากนี้ยังช่วยสนับสนุนการสร้างอสุจิและการแข็งตัวขององคชาตด้วย โดยฮอร์โมนเทสโทสเตอโรนเป็นตัวควบคุมปริมาตรของอัณฑะ
นอกจากนี้ก็ยังมีเซลล์ไลดิชที่ยังไม่เจริญเต็มที่ แมคโครฟาจแทรก และ เซลล์เนื้อเยื่อบุผิว ปรากฏอยู่เช่นกัน
การเลี้ยงของเลือดและการระบายน้ำเหลือง
[แก้]การเลี้ยงของเลือดและการระบายน้่ำเหลืองของอัณฑะและถุงอัณฑะนั้นมีความแตกต่างกัน ดังนี้
- คู่ของหลอดเลือดแดงอัณฑะแยกออกมาโดยตรงจากเอออร์ตาส่วนท้องและทอดตัวลงผ่านคลองขาหนีบ ขณะที่ถุงอัณฑะและอวัยวะสืบพันธุ์ภายนอกอื่นนั้นแยกออกมาจากหลอดเลือดแดงหว่างขาใน (ซึ่งแขนงหนึ่งของหลอดเลือดแดงกระดูกปีกสะโพกใน)
- อัณฑะมีเลือดไปเลี้ยงจาก 1. หลอดเลือดแดงครีมาสเตอร์ (แขนงของหลอดเลือดแดงยอดอกนอก) และ 2. หลอดเลือดแดงเลี้ยงหลอดอสุจิ (แขนงของหลอดเลือดแดงกระเพาะปัสสาวะใน) ดังนั้น ถ้าหลอดเลือดแดงอัณฑะถูกมัด เช่น ระหว่างการทำศัลยกรรมตรึงอัณฑะแบบฟาวเลอร์-สตีเวนส์ในอัณฑะที่ไม่เคลื่อนลงที่อยู่สูง อัณฑะจะได้รับเลือดจากแหล่งอื่นมาเลี้ยงแทน
- การระบายน้ำเหลืองของอัณฑะจะระบายไปตามหลอดเลือดแดงอัณฑะไปยังต่อมน้ำเหลืองพาราเอออร์ตา ขณะที่น้ำเหลืองจากถุงอัณฑะจะระบายเข้าสู่ต่อมน้ำเหลืองขาหนีบ
ชั้น
[แก้]ลักษณะทางกายวิภาคหลายประการของอัณฑะในผู้ใหญ่นั้นสะท้อนถึงต้นกำเนิดในช่องท้อง โดยชั้นของเนื้อเยื่อที่ห่อหุ้มอัณฑะนั้นมาจากชั้นต่าง ๆ ของผนังหน้าท้องส่วนหน้า[1] กล้ามเนื้อครีมาสเตอร์เจริญขึ้นมาจากกล้ามเนื้ออินเทอร์นัลออบลีค[1][11]
ตัวกั้นระหว่างเลือดกับอัณฑะ
[แก้]โมเลกุลขนาดใหญ่จะไม่สามารถผ่านจากเลือดไปยังช่องภายในหลอดของหลอดสร้างอสุจิได้ เนื่องจากมีไทต์จังก์ชันอยู่ระหว่างเซลล์เซอร์โตลีที่ติดกัน[12] เซลล์ต้นกำเนิดตัวอสุจิจะอยู่บริเวณส่วนฐาน (ลึกลงไปในระดับของไทต์จังก์ชัน) และรูปแบบที่เจริญเติบโตมากขึ้น เช่น สเปอร์มาโทไซต์ปฐมภูมิและทุติยภูมิ และ สเปอร์มาทิด จะอยู่บริเวณส่วนช่องภายในหลอด[12]
หน้าที่ของตัวกั้นอาจมีขึ้นเพื่อป้องกันปฏิกิริยาภูมิต้านตนเอง[12] ซึ่งตัวอสุจิที่เจริญเต็มที่ (และแอนติเจนของมัน) จะปรากฏออกมาอย่างมีนัยสำคัญหลังจากการทนภูมิต้านทาน (immune tolerance) เกิดขึ้นในวัยทารก[12] เนื่องจากตัวอสุจินั้นมีความแตกต่างทางแอนติเจนจากเนื้อเยื่อของร่างกาย ดังนั้น สัตว์เพศผู้และมนุษย์เพศชายจะสามารถเกิดการตอบสนองทางภูมิคุ้มกันต่อตัวอสุจิของตัวเองได้ และยังสามารถสร้างสารภูมิต้านทานขึ้นมาต่อต้านตัวอสุจิได้เช่นกัน[12]
การฉีดแอนติเจนของตัวอสุจิจะทำให้เกิดการอักเสบของอัณฑะ (อัณฑะอักเสบเหตุภูมิต้านตนเอง) และทำให้ภาวะเจริญพันธุ์ลดลง[12] โดยตัวกั้นระหว่างเลือดกับอัณฑะอาจลดโอกาสที่โปรตีนของตัวอสุจิจะไปกระตุ้นการตอบสนองทางภูมิคุ้มกัน ลดภาวะเจริญพันธุ์ และ ทำให้มีทายาทได้
การควบคุมและการตอบสนองต่ออุณหภูมิ
[แก้]การสร้างสเปิร์มจะเพิ่มขึ้นที่อุณหภูมิต่ำกว่าอุณหภูมิร่างกายเล็กน้อย การสร้างอสุจิจะมีประสิทธิภาพน้อยกว่าในอุณหภูมิที่ต่ำและสูงกว่า 33 องศาเซลเซียส เนื่องจากการที่อัณฑะอยู่นอกร่างกาย เนื้อเยื่อเรียบของถุงอัณฑะจึงสามารถเคลื่อนอัณฑะเข้าหรือออกห่างจากร่างกายได้[6] อุณหภูมิของอัณฑะจะถูกรักษาไว้อยู่ที่ 34.4 องศาเซลเซียส ซึ่งต่ำกว่าอุณหภูมิของร่างกายเล็กน้อย และที่อุณหภูมิ 36.7 องศาเซลเซียสจะขัดขวางการสร้างอสุจิ[1][6] มีกลไกหลายอย่างที่ใช้ในการรักษาอุณหภูมิที่เหมาะสมของอัณฑะ
กล้ามเนื้อครีมาสเตอร์เป็นกล้ามเนื้อที่ปกคลุมอัณฑะและสายรั้งอัณฑะไว้[13] เมื่อกล้ามเนื้อหดตัว สายรั้งอัณฑะจะสั้นลงและอัณฑะจะเคลื่อนเข้าใกล้ร่างกายมากขึ้น ซึ่งจะให้ความอบอุ่นเพิ่มขึ้นเล็กน้อย เพื่อรักษาอุณหภูมิที่เหมาะสมของอัณฑะ[13] เมื่อต้องการให้เย็นลง กล้ามเนื้อครีมาสเตอร์จะคลายตัว และอัณฑะจะเคลื่อนห่างจากร่างกายที่อุ่น และจะสามารถเย็นลงได้[13] การหดตัวยังเกิดขึ้นได้เพื่อตอบสนองต่อความเครียดของร่างกายได้ เช่น การบาดเจ็บ โดยอัณฑะอาจจะหดตัวออกจากถุงอัณฑะและเข้าใกล้ร่างกายให้มากที่สุดเพื่อปกป้องตัวอัณฑะ[14]
รีเฟล็กซ์ครีมาสเตอร์เป็นรีเฟล็กซ์ที่ยกอัณฑะขึ้น นอกจากนี้ยังสามารถยกอัณฑะได้โดยสมัครใจด้วยโดยใช้กล้ามเนื้อลีเวเตอร์แอไน ซึ่งจะไปกระตุ้นกล้ามเนื้อที่เกี่ยวข้องบางส่วน
การแสดงออกทางยีนและโปรตีน
[แก้]จีโนมมนุษย์ประกอบด้วยยีนที่เข้ารหัสโปรตีนประมาณ 20,000 ยีน โดยร้อยละ 80 ของยีนที่แสดงออกเหล่านี้อยู่ในอัณฑะผู้ใหญ่[15] โดยอัณฑะมีสัดส่วนของยีนเฉพาะต่อเนื้อเยื่อสูงที่สุดเมื่อเทียบกับอวัยวะและเนื้อเยื่ออื่น ๆ[16] โดยมีประมาณ 1,000 ยีนที่มีความจำเพาะอย่างมากสำหรับอัณฑะ[15] และประมาณ 2,200 ยีนที่แสดงรูปแบบของการแสดงออกที่สูงขึ้น ยีนเหล่านี้ส่วนใหญ่จะเข้ารหัสโปรตีนที่ปรากฏอยู่ในหลอดสร้างอสุจิ และมีหน้าที่ที่เกี่ยวข้องกับการสร้างตัวอสุจิ[17][16] เซลล์อสุจิจะแสดงโปรตีนที่ทำให้เกิดการพัฒนาในแฟลเจลลัม โดยโปรตีนชนิดเดียวกันนี้ที่ปรากฏอยู่ในเซลล์ที่บุท่อนำไข่ของเพศหญิง จะทำให้เกิดการพัฒนาของซิเลียขึ้น ซึ่งแฟลเจลลัมของเซลล์อสุจิและซีเลียของท่อนำไข่เป็นโครงสร้างที่มีต้นกำเนิดเหมือนกัน ส่วนโปรตีนจำเพาะของอัณฑะที่มีระดับการแสดงออกสูงที่สุด คือ โปรตามีน
พัฒนาการ
[แก้]การเจริญเติบโตของอัณฑะอย่างมากแบ่งออกเป็นสองระยะ นั่นคือ ระยะเอ็มบริโอ และ ระยะวัยเริ่มเจริญพันธุ์
ระยะเอ็มบริโอและระยะวัยเริ่มเจริญพันธุ์
[แก้]ในระหว่างการพัฒนาของสัตว์เลี้ยงลูกด้วยนม ต่อมบ่งเพศในตอนแรกจะมีความสามารถในการกลายเป็นรังไข่หรืออัณฑะได้[18] ในมนุษย์ จะเริ่มขึ้นตั้งแต่สัปดาห์ที่ 4 เป็นไปต้น ต่อมบ่งเพศจะปรากฏอยู่ในเมโซเดิร์มกลางซึ่งอยู่ติดกับไตที่กำลังพัฒนา ประมาณสัปดาห์ที่ 6 สายเพศจะพัฒนาขึ้นภายในอัณฑะที่กำลังก่อตัว โดยประกอบด้วย เซลล์เซอร์โตลีช่วงแรกที่ล้อมรอบและหล่อเลี้ยงเซลล์สืบพันธุ์ ที่เคลื่อนเข้าสู่ต่อมบ่งเพศได้ไม่นานก่อนจะเริ่มมีการกำหนดเพศขึ้น ในเพศชาย ยีนเอสอาร์วายซึ่งเป็นยีนเฉพาะเพศที่พบในโครโมโซมวาย จะเริ่มต้นการกำหนดเพศโดยการควบคุมสารที่กำหนดในขั้นปลาย (เช่น GATA4, SOX9 และ AMH) ซึ่งจะนำไปสู่การพัฒนารูปแบบปรากฏของเพศชาย รวมถึง การกำหนดให้สร้างองคชาตโดยตรงของต่อมบ่งเพศระยะแรกเข้าสู่การพัฒนาทางเพศชาย
อัณฑะจะเคลื่อนไปตาม "วิถีเคลื่อนลง" จากจุดที่สูงในช่องท้องด้านหลังของทารกในครรภ์ ไปยังวงแหวนขาหนีบและลงไปในคลองขาหนีบ เข้าสู่ถุงอัณฑะ ในกรณีส่วนใหญ่ (ร้อยละ 97 ของเด็กคลอดครบกำหนด และร้อยละ 70 ของเด็กคลอดก่อนกำหนด) อัณฑะทั้งสองข้างจะเคลื่อนลงมาตั้งแต่เกิด ส่วนกรณีอื่นส่วนมากจะเป็นการลงมาเพียงข้างเดียว (อัณฑะค้าง) และอาจมีการเคลื่อนลงได้เองภายในหนึ่งปี
อัณฑะจะเติบโตขึ้นเพื่อตอบสนองต่อการเริ่มต้นการสร้างอสุจิ ขนาดจะขึ้นอยู่กับการทำงานของไลติก การสร้างอสุจิ (จำนวนการสร้างอสุจิที่ปรากฏในอัณฑะ) น้ำแทรก และ การสร้างของเหลวโดยเซลล์เซอร์โตลี โดยอัณฑะนั้นจะลงมาอย่างเต็มที่ก่อนที่ผู้ชายจะเข้าสู่วัยเริ่มเจริญพันธุ์
ภาพอื่นๆ
[แก้]-
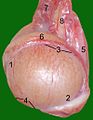
อัณฑะของแมว ประกอบด้วย 1 Extremitas capitata, 2 Extremitas caudata, 3 Margo epididymalis, 4 Margo liber, 5 Mesorchium, 6 Epididymis, 7 testicular artery and vene, 8 Ductus deferens
-
พื้นผิวของอัณฑะ
-
ภาพตัดขวางของอัณฑะ
-
อัณฑะข้างขวา เมื่อเปิดชั้นทูนิกา วาไจนาลิส (tunica vaginalis)
-
ลูกอัณฑะในถุงอัณฑะ
อ้างอิง
[แก้]- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 1.6 Steger, Klaus; Weidner, Wolfgang (2011). "Anatomy of the Male Reproductive System". Practical Urology: Essential Principles and Practice. Springer Science & Business Media. p. 57. ISBN 978-1-84-882034-0.
- ↑ 2007 Jan;69(1):152-7. doi: 10.1016/j.urology.2006.09.012. Testicular volume measurement: comparison of ultrasonography, orchidometry, and water displacement
- ↑ Testicular volume: correlation of ultrasonography, orchidometer and caliper measurements in children
- ↑ Cooper TG. Semen analysis. In: Nieschlag E, Behre HM, Nieschlag S, editors. Andrology: Male Reproductive Health and Dysfunction, 3rd ed. Heidelberg: Springer; 2010. p125–54.
- ↑ Condorelli, Rosita; Calogero, Aldo E.; La Vignera, Sandro (2013). "Relationship between Testicular Volume and Conventional or Nonconventional Sperm Parameters". International Journal of Endocrinology. 2013: 1–6. doi:10.1155/2013/145792. PMID 24089610.
- ↑ 6.0 6.1 6.2 6.3 6.4 Cho, S; Bae, J.H. (2017). "Penis and Testis". Clinical Regenerative Medicine in Urology. Springer. p. 281. ISBN 978-9-81-102723-9.
- ↑ 7.0 7.1 Pocock, Gillian; Richards, Christopher D.; Richards, David A. (2018). Human Physiology. Oxford University Press. p. 766. ISBN 978-0-19-873722-3.
- ↑ Histology, A Text and Atlas by Michael H. Ross and Wojciech Pawlina, Lippincott Williams & Wilkins, 5th ed, 2006[ต้องการเลขหน้า]
- ↑ Huhtaniemi, Ilpo (2018). Encyclopedia of Endocrine Diseases. Academic Press. p. 667. ISBN 978-0-12-812200-6.
- ↑ Schlegel, P.N.; Katzovitz, M.A. (2020). "Male Reproductive Physiology". Urologic Principles and Practice. Springer Nature. p. 50. ISBN 978-3-03-028599-9.
- ↑ Tubbs, R. Shane; Shoja, Mohammadali M.; Loukas, Marios (2016). Bergman's Comprehensive Encyclopedia of Human Anatomic Variation. John Wiley & Sons. p. 1393. ISBN 978-1-11-843068-2.
- ↑ 12.0 12.1 12.2 12.3 12.4 12.5 Steger, Klaus; Weidner, Wolfgang (2011). "Anatomy of the Male Reproductive System". Practical Urology: Essential Principles and Practice. Springer Science & Business Media. p. 63. ISBN 978-1-84-882034-0.
- ↑ 13.0 13.1 13.2 de Jong, M. Robert (2020). Sonography Scanning E-Book: Principles and Protocols. Elsevier Health Sciences. p. 343. ISBN 978-0-32-376425-4.
- ↑ Song, David H; Neligan, Peter C (2017). Plastic Surgery E-Book: Volume 4: Trunk and Lower Extremity. Elsevier Health Sciences. p. 293. ISBN 978-0-32-335707-4.
- ↑ 15.0 15.1 Uhlén, Mathias; Fagerberg, Linn; Hallström, Björn M.; Lindskog, Cecilia; Oksvold, Per; Mardinoglu, Adil; Sivertsson, Åsa; Kampf, Caroline; Sjöstedt, Evelina (2015-01-23). "Tissue-based map of the human proteome". Science (ภาษาอังกฤษ). 347 (6220): 1260419. doi:10.1126/science.1260419. ISSN 0036-8075. PMID 25613900. S2CID 802377.
- ↑ 16.0 16.1 Djureinovic, D.; Fagerberg, L.; Hallström, B.; Danielsson, A.; Lindskog, C.; Uhlén, M.; Pontén, F. (2014-06-01). "The human testis-specific proteome defined by transcriptomics and antibody-based profiling". MHR: Basic Science of Reproductive Medicine. 20 (6): 476–488. doi:10.1093/molehr/gau018. ISSN 1360-9947. PMID 24598113.
- ↑ "The human proteome in testis - The Human Protein Atlas". www.proteinatlas.org.
- ↑ Online textbook: "Developmental Biology" 6th ed. By Scott F. Gilbert (2000) published by Sinauer Associates, Inc. of Sunderland (MA).