ผลต่างระหว่างรุ่นของ "ความดันโลหิตสูง"
Rescuing 1 sources and tagging 0 as dead.) #IABot (v2.0.9.2 |
|||
| บรรทัด 10: | บรรทัด 10: | ||
| onset = |
| onset = |
||
| duration = |
| duration = |
||
| causes = โดยปกติตามการดำเนินชีวิตและปัจจัยทางพันธุกรรม<ref name=Lancet2015>{{cite journal | vauthors = Poulter NR, Prabhakaran D, Caulfield M | title = Hypertension | journal = Lancet | volume = 386 | issue = 9995 | pages = 801–812 | date = August 2015 | pmid = 25832858 | doi = 10.1016/s0140-6736(14)61468-9 | s2cid = 208792897 }}</ref><ref name="pmid10645931"/> |
|||
| causes = Usually lifestyle and genetic factors<ref name=Lancet2015/><ref name="pmid10645931"/> |
|||
| risks = [[ภาวะขาดการนอนหลับ|อดนอน]], [[ภาวะไขมันในเลือดสูง|ได้รับเกลือมากเกินไป]], [[น้ำหนักเกิน|น้ำหนักตัวเกิน]], [[การสูบบุหรี่]], แอลกอฮอล์,<ref name=CDC2015/><ref name=Lancet2015/> มลพิษทางอากาศ<ref>{{cite journal |last1=Yang |first1=Bo-Yi |title=Global association between ambient air pollution and blood pressure: A systematic review and meta-analysis |journal=Environmental Pollution |date=2018 |volume=235 |pages=576–588 |doi=10.1016/j.envpol.2018.01.001 |pmid=29331891 |url=https://www.sciencedirect.com/science/article/abs/pii/S0269749117338290}}</ref> |
|||
| risks = Excess salt, [[overweight|excess body weight]], [[smoking]], alcohol<ref name=CDC2015/><ref name=Lancet2015/> |
|||
| diagnosis = วัดความดันโลหิตขณะพักได้มากกว่า 130/80 หรือ 140/90 มิลลิเมตรปรอท<ref name=Lancet2015/><ref name=AHA2017/> |
| diagnosis = วัดความดันโลหิตขณะพักได้มากกว่า 130/80 หรือ 140/90 มิลลิเมตรปรอท<ref name=Lancet2015/><ref name=AHA2017>{{cite journal | vauthors = Whelton PK, Carey RM, Aronow WS, Casey DE, Collins KJ, Dennison Himmelfarb C, DePalma SM, Gidding S, Jamerson KA, Jones DW, MacLaughlin EJ, Muntner P, Ovbiagele B, Smith SC, Spencer CC, Stafford RS, Taler SJ, Thomas RJ, Williams KA, Williamson JD, Wright JT | title = 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines | journal = Hypertension | volume = 71 | issue = 6 | pages = e13–e115 | date = June 2018 | pmid = 29133356 | doi = 10.1161/HYP.0000000000000065 | doi-access = free }}</ref> |
||
| differential = |
| differential = |
||
| prevention = |
| prevention = |
||
| treatment = เปลี่ยนการดำเนินชีวิต, การใช้ยา<ref name=NIH2015Tx>{{cite web|title=How Is High Blood Pressure Treated?|url=http://www.nhlbi.nih.gov/health/health-topics/topics/hbp/treatment|website=National Heart, Lung, and Blood Institute|access-date=6 March 2016|date=September 10, 2015|url-status=live|archive-url=https://web.archive.org/web/20160406073903/http://www.nhlbi.nih.gov/health/health-topics/topics/hbp/treatment|archive-date=6 April 2016|df=dmy-all}}</ref> |
|||
| treatment = Lifestyle changes, medications<ref name=NIH2015Tx/> |
|||
| medication = |
| medication = |
||
| prognosis = |
| prognosis = |
||
| frequency = |
| frequency = 16–37% ทั่วโลก<ref name=Lancet2015/> |
||
| deaths = 9.4 ล้าน / 18% (2010)<ref name=Camp2015>{{cite journal | vauthors = Campbell NR, Lackland DT, Lisheng L, Niebylski ML, Nilsson PM, Zhang XH | title = Using the Global Burden of Disease study to assist development of nation-specific fact sheets to promote prevention and control of hypertension and reduction in dietary salt: a resource from the World Hypertension League | journal = Journal of Clinical Hypertension | volume = 17 | issue = 3 | pages = 165–167 | date = March 2015 | pmid = 25644474 | doi = 10.1111/jch.12479 | pmc = 8031937 | s2cid = 206028313 }}</ref> |
|||
| deaths = 9.4 million / 18% (2010)<ref name=Camp2015/> |
|||
| alt = |
| alt = |
||
}} |
}} |
||
'''โรคความดันโลหิตสูง''' ({{lang-en|hypertension}}) เป็น[[โรค]][[เรื้อรัง]]ชนิดหนึ่งที่ผู้ป่วยมี[[ความดันเลือด]]ใน[[หลอดเลือดแดง]]สูงกว่าปกติตลอดเวลา<ref name=JNC7/> ความดันเลือดประกอบด้วยสองค่า ได้แก่ ความดัน[[systole|ช่วงหัวใจบีบ]]และความดัน[[diastole|ช่วงหัวใจคลาย]] ซึ่งเป็นความดันสูงสุดและต่ำสุดในระบบหลอดเลือดแดงตามลำดับ ความดันช่วงหัวใจบีบเกิดเมื่อ[[หัวใจห้องล่างซ้าย]]บีบตัวมากที่สุด ความดันช่วงหัวใจคลายเกิดเมื่อหัวใจห้องล่างซ้ายคลายตัวมากที่สุดก่อนการบีบตัวครั้งถัดไป ความดันเลือดปกติขณะพักอยู่ในช่วง 100–140 [[มิลลิเมตรปรอท]]ในช่วงหัวใจบีบ และ 60–90 มิลลิเมตรปรอทในช่วงหัวใจคลาย ความดันโลหิตสูงหมายถึง ความดันเลือดมากกว่าหรือเท่ากับ 140/90 มิลลิเมตรปรอทตลอดเวลา ส่วนในเด็กจะใช้ตัวเลขต่างไป<ref name=JNC8>{{ |
'''โรคความดันโลหิตสูง''' ({{lang-en|hypertension}}) เป็น[[โรค]][[เรื้อรัง]]ชนิดหนึ่งที่ผู้ป่วยมี[[ความดันเลือด]]ใน[[หลอดเลือดแดง]]สูงกว่าปกติตลอดเวลา<ref name=JNC7/> ความดันเลือดประกอบด้วยสองค่า ได้แก่ ความดัน[[systole|ช่วงหัวใจบีบ]]และความดัน[[diastole|ช่วงหัวใจคลาย]] ซึ่งเป็นความดันสูงสุดและต่ำสุดในระบบหลอดเลือดแดงตามลำดับ ความดันช่วงหัวใจบีบเกิดเมื่อ[[หัวใจห้องล่างซ้าย]]บีบตัวมากที่สุด ความดันช่วงหัวใจคลายเกิดเมื่อหัวใจห้องล่างซ้ายคลายตัวมากที่สุดก่อนการบีบตัวครั้งถัดไป ความดันเลือดปกติขณะพักอยู่ในช่วง 100–140 [[มิลลิเมตรปรอท]]ในช่วงหัวใจบีบ และ 60–90 มิลลิเมตรปรอทในช่วงหัวใจคลาย ความดันโลหิตสูงหมายถึง ความดันเลือดมากกว่าหรือเท่ากับ 140/90 มิลลิเมตรปรอทตลอดเวลา ส่วนในเด็กจะใช้ตัวเลขต่างไป<ref name=JNC8>{{cite journal | vauthors = James PA, Oparil S, Carter BL, Cushman WC, Dennison-Himmelfarb C, Handler J, Lackland DT, LeFevre ML, MacKenzie TD, Ogedegbe O, Smith SC, Svetkey LP, Taler SJ, Townsend RR, Wright JT, Narva AS, Ortiz E | title = 2014 evidence-based guideline for the management of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8) | journal = JAMA | volume = 311 | issue = 5 | pages = 507–520 | date = February 2014 | pmid = 24352797 | doi = 10.1001/jama.2013.284427 | doi-access = free }}</ref> |
||
ปกติความดันโลหิตสูงไม่ก่อให้เกิดอาการในทีแรก แต่ความดันโลหิตสูงต่อเนื่องเมื่อผ่านไปเป็นปัจจัยเสี่ยงสำคัญของ[[โรคหัวใจเหตุความดันโลหิตสูง]] [[โรคหลอดเลือดหัวใจ]] [[โรคหลอดเลือดสมอง]] [[ท่อเลือดแดงโป่งพอง]] [[โรคหลอดเลือดแดงส่วนปลาย]] |
ปกติความดันโลหิตสูงไม่ก่อให้เกิดอาการในทีแรก<ref name=CDC2015>{{cite web|title=High Blood Pressure Fact Sheet|url=https://www.cdc.gov/dhdsp/data_statistics/fact_sheets/fs_bloodpressure.htm|website=CDC|access-date=6 March 2016|date=February 19, 2015|url-status=live|archive-url=https://web.archive.org/web/20160306125631/http://www.cdc.gov/dhdsp/data_statistics/fact_sheets/fs_bloodpressure.htm|archive-date=6 March 2016|df=dmy-all}}</ref> แต่ความดันโลหิตสูงต่อเนื่องเมื่อผ่านไปเป็นปัจจัยเสี่ยงสำคัญของ[[โรคหัวใจเหตุความดันโลหิตสูง]] [[โรคหลอดเลือดหัวใจ]] [[โรคหลอดเลือดสมอง]] [[ท่อเลือดแดงโป่งพอง]] [[โรคหลอดเลือดแดงส่วนปลาย]] [[โรคไตเรื้อรัง]] และ[[ภาวะสมองเสื่อม]]<ref name=Lack2015>{{cite journal | vauthors = Lackland DT, Weber MA | title = Global burden of cardiovascular disease and stroke: hypertension at the core | journal = The Canadian Journal of Cardiology | volume = 31 | issue = 5 | pages = 569–571 | date = May 2015 | pmid = 25795106 | doi = 10.1016/j.cjca.2015.01.009 }}</ref><ref name=WHO2011>{{cite book| vauthors = Mendis S, Puska P, Norrving B |title=Global atlas on cardiovascular disease prevention and control|date=2011|publisher=World Health Organization in collaboration with the World Heart Federation and the World Stroke Organization|location=Geneva|isbn=9789241564373|pages=38|edition=1st|url=http://whqlibdoc.who.int/publications/2011/9789241564373_eng.pdf?ua=1|url-status=live|archive-url=https://web.archive.org/web/20140817123106/http://whqlibdoc.who.int/publications/2011/9789241564373_eng.pdf?ua=1|archive-date=17 August 2014|df=dmy-all}}</ref><ref name="Hernandorena2017">{{cite journal | vauthors = Hernandorena I, Duron E, Vidal JS, Hanon O | title = Treatment options and considerations for hypertensive patients to prevent dementia | journal = Expert Opinion on Pharmacotherapy | volume = 18 | issue = 10 | pages = 989–1000 | date = July 2017 | pmid = 28532183 | doi = 10.1080/14656566.2017.1333599 | s2cid = 46601689 | type = Review }}</ref><ref name="Lau2017">{{cite journal | vauthors = Lau DH, Nattel S, Kalman JM, Sanders P | title = Modifiable Risk Factors and Atrial Fibrillation | journal = Circulation | volume = 136 | issue = 6 | pages = 583–596 | date = August 2017 | pmid = 28784826 | doi = 10.1161/CIRCULATIONAHA.116.023163 | type = Review | doi-access = free }}</ref> |
||
ความดันโลหิตสูงแบ่งออกเป็น[[ความดันโลหิตสูงไม่ทราบสาเหตุ|ความดันโลหิตสูงปฐมภูมิ (ไม่ทราบสาเหตุ)]] และ[[ความดันโลหิตสูงแบบทุติยภูมิ]] ผู้ป่วยส่วนใหญ่ราวร้อยละ 90–95 จัดเป็นความดันโลหิตสูงปฐมภูมิ หมายถึงมีความดันโลหิตสูงโดยไม่มีเหตุพื้นเดิมชัดเจน<ref name="pmid10645931">{{cite journal |author=Carretero OA |
ความดันโลหิตสูงแบ่งออกเป็น[[ความดันโลหิตสูงไม่ทราบสาเหตุ|ความดันโลหิตสูงปฐมภูมิ (ไม่ทราบสาเหตุ)]] และ[[ความดันโลหิตสูงแบบทุติยภูมิ]] ผู้ป่วยส่วนใหญ่ราวร้อยละ 90–95 จัดเป็นความดันโลหิตสูงปฐมภูมิ หมายถึงมีความดันโลหิตสูงโดยไม่มีเหตุพื้นเดิมชัดเจน<ref name=Lancet2015/><ref name="pmid10645931">{{cite journal |author= Carretero OA|author2=Oparil S | title = Essential hypertension. Part I: definition and etiology | journal = Circulation | volume = 101 | issue = 3 | pages = 329–335 | date = January 2000 | pmid = 10645931 | doi = 10.1161/01.CIR.101.3.329 | df = dmy-all | doi-access = free }}</ref> ที่เหลืออีกร้อยละ 5–10 จัดเป็นความดันโลหิตสูงแบบทุติยภูมิมักมีสาเหตุที่สามารถบอกได้ เช่น โรคไตเรื้อรัง [[ท่อเลือดแดง]]หรือ[[หลอดเลือดแดงไต]]ตีบแคบ หรือโรคของต่อมไร้ท่อ เช่น แอลโดสเตอโรน คอร์ติซอลหรือแคทิโคลามีนเกิน |
||
อาหารและการเปลี่ยนวิถีชีวิตสามารถช่วยควบคุมความดันเลือดและลดความเสี่ยงของภาวะแทรกซ้อนต่อสุขภาพ แม้การรักษาด้วยยายังมักจำเป็นในผู้ที่การเปลี่ยนแปลงวิถีชีวิตยังไม่พอหรือไม่ได้ผล การรักษาความดันในหลอดเลือดแดงสูงปานกลาง (นิยามเป็น >160/100 มิลลิเมตรปรอท) ด้วยยาสัมพันธ์กับ[[การคาดหมายคงชีพ]]ที่เพิ่มขึ้น<ref>{{cite journal|last1=Musini|first1=VM|last2=Tejani|first2=AM|last3=Bassett|first3=K|last4=Wright|first4=JM|title=Pharmacotherapy for hypertension in the elderly.|journal=The Cochrane database of systematic reviews|date=7 October 2009|issue=4|pages=CD000028|pmid=19821263}}</ref> ประโยชน์ของการรักษาความดันเลือดระหว่าง 140/90 ถึง 160/100 มิลลิเมตรปรอทไม่ค่อยชัดเจน บางบทปริทัศน์ว่าไม่มีประโยชน์<ref name=Diao2012>{{cite journal|last1=Diao|first1=D|last2=Wright|first2=JM|last3=Cundiff|first3=DK|last4=Gueyffier|first4=F|title=Pharmacotherapy for mild hypertension.|journal=The Cochrane database of systematic reviews|date=Aug 15, 2012|volume=8|pages=CD006742|pmid=22895954|doi=10.1002/14651858.CD006742.pub2}}</ref> แต่บ้างก็ว่ามี<ref>{{cite journal|last1=Sundström|first1=Johan|last2=Arima|first2=Hisatomi|last3=Jackson|first3=Rod|last4=Turnbull|first4=Fiona|last5=Rahimi|first5=Kazem|last6=Chalmers|first6=John|last7=Woodward|first7=Mark|last8=Neal|first8=Bruce|title=Effects of Blood Pressure Reduction in Mild Hypertension|journal=Annals of Internal Medicine|date=February 2015|pmid=25531552|doi=10.7326/M14-0773|volume=162|pages=184–91}}</ref><ref>{{cite journal|last1=Xie|first1=X|last2=Atkins|first2=E|last3=Lv|first3=J|last4=Bennett|first4=A|last5=Neal|first5=B|last6=Ninomiya|first6=T|last7=Woodward|first7=M|last8=MacMahon|first8=S|last9=Turnbull|first9=F|last10=Hillis|first10=GS|last11=Chalmers|first11=J|last12=Mant|first12=J|last13=Salam|first13=A|last14=Rahimi|first14=K|last15=Perkovic|first15=V|last16=Rodgers|first16=A|title=Effects of intensive blood pressure lowering on cardiovascular and renal outcomes: updated systematic review and meta-analysis.|journal=Lancet (London, England)|date=7 November 2015|pmid=26559744}}</ref> |
อาหารและการเปลี่ยนวิถีชีวิตสามารถช่วยควบคุมความดันเลือดและลดความเสี่ยงของภาวะแทรกซ้อนต่อสุขภาพ แม้การรักษาด้วยยายังมักจำเป็นในผู้ที่การเปลี่ยนแปลงวิถีชีวิตยังไม่พอหรือไม่ได้ผล การรักษาความดันในหลอดเลือดแดงสูงปานกลาง (นิยามเป็น >160/100 มิลลิเมตรปรอท) ด้วยยาสัมพันธ์กับ[[การคาดหมายคงชีพ]]ที่เพิ่มขึ้น<ref>{{cite journal|last1=Musini|first1=VM|last2=Tejani|first2=AM|last3=Bassett|first3=K|last4=Wright|first4=JM|title=Pharmacotherapy for hypertension in the elderly.|journal=The Cochrane database of systematic reviews|date=7 October 2009|issue=4|pages=CD000028|pmid=19821263}}</ref> ประโยชน์ของการรักษาความดันเลือดระหว่าง 140/90 ถึง 160/100 มิลลิเมตรปรอทไม่ค่อยชัดเจน บางบทปริทัศน์ว่าไม่มีประโยชน์<ref name=Diao2012>{{cite journal|last1=Diao|first1=D|last2=Wright|first2=JM|last3=Cundiff|first3=DK|last4=Gueyffier|first4=F|title=Pharmacotherapy for mild hypertension.|journal=The Cochrane database of systematic reviews|date=Aug 15, 2012|volume=8|pages=CD006742|pmid=22895954|doi=10.1002/14651858.CD006742.pub2}}</ref> แต่บ้างก็ว่ามี<ref>{{cite journal|last1=Sundström|first1=Johan|last2=Arima|first2=Hisatomi|last3=Jackson|first3=Rod|last4=Turnbull|first4=Fiona|last5=Rahimi|first5=Kazem|last6=Chalmers|first6=John|last7=Woodward|first7=Mark|last8=Neal|first8=Bruce|title=Effects of Blood Pressure Reduction in Mild Hypertension|journal=Annals of Internal Medicine|date=February 2015|pmid=25531552|doi=10.7326/M14-0773|volume=162|pages=184–91}}</ref><ref>{{cite journal|last1=Xie|first1=X|last2=Atkins|first2=E|last3=Lv|first3=J|last4=Bennett|first4=A|last5=Neal|first5=B|last6=Ninomiya|first6=T|last7=Woodward|first7=M|last8=MacMahon|first8=S|last9=Turnbull|first9=F|last10=Hillis|first10=GS|last11=Chalmers|first11=J|last12=Mant|first12=J|last13=Salam|first13=A|last14=Rahimi|first14=K|last15=Perkovic|first15=V|last16=Rodgers|first16=A|title=Effects of intensive blood pressure lowering on cardiovascular and renal outcomes: updated systematic review and meta-analysis.|journal=Lancet (London, England)|date=7 November 2015|pmid=26559744}}</ref> |
||
รุ่นแก้ไขเมื่อ 18:46, 21 พฤศจิกายน 2565
| โรคความดันโลหิตสูง (Hypertension) | |
|---|---|
| ชื่ออื่น | Arterial hypertension, high blood pressure |
 | |
| มาตรความดันเลือดอัตโนมัติ แสดงผลความดันโลหิตสูง (แสดงความดันช่วงหัวใจบีบ 158 มิลลิเมตรปรอท ความดันช่วงหัวใจคลาย 99 มิลลิเมตรปรอท และอัตราหัวใจเต้น 80 ครั้งต่อนาที) | |
| สาขาวิชา | หทัยวิทยา |
| อาการ | ไม่มีอาการ[1] |
| ภาวะแทรกซ้อน | โรคหลอดเลือดหัวใจ, โรคหลอดเลือดสมองเฉียบพลัน, หัวใจวาย, โรคหลอดเลือดแดงส่วนปลาย, ตาบอด, โรคไต, สมองเสื่อม[2][3][4] |
| สาเหตุ | โดยปกติตามการดำเนินชีวิตและปัจจัยทางพันธุกรรม[5][6] |
| ปัจจัยเสี่ยง | อดนอน, ได้รับเกลือมากเกินไป, น้ำหนักตัวเกิน, การสูบบุหรี่, แอลกอฮอล์,[1][5] มลพิษทางอากาศ[7] |
| วิธีวินิจฉัย | วัดความดันโลหิตขณะพักได้มากกว่า 130/80 หรือ 140/90 มิลลิเมตรปรอท[5][8] |
| การรักษา | เปลี่ยนการดำเนินชีวิต, การใช้ยา[9] |
| ความชุก | 16–37% ทั่วโลก[5] |
| การเสียชีวิต | 9.4 ล้าน / 18% (2010)[10] |
โรคความดันโลหิตสูง (อังกฤษ: hypertension) เป็นโรคเรื้อรังชนิดหนึ่งที่ผู้ป่วยมีความดันเลือดในหลอดเลือดแดงสูงกว่าปกติตลอดเวลา[11] ความดันเลือดประกอบด้วยสองค่า ได้แก่ ความดันช่วงหัวใจบีบและความดันช่วงหัวใจคลาย ซึ่งเป็นความดันสูงสุดและต่ำสุดในระบบหลอดเลือดแดงตามลำดับ ความดันช่วงหัวใจบีบเกิดเมื่อหัวใจห้องล่างซ้ายบีบตัวมากที่สุด ความดันช่วงหัวใจคลายเกิดเมื่อหัวใจห้องล่างซ้ายคลายตัวมากที่สุดก่อนการบีบตัวครั้งถัดไป ความดันเลือดปกติขณะพักอยู่ในช่วง 100–140 มิลลิเมตรปรอทในช่วงหัวใจบีบ และ 60–90 มิลลิเมตรปรอทในช่วงหัวใจคลาย ความดันโลหิตสูงหมายถึง ความดันเลือดมากกว่าหรือเท่ากับ 140/90 มิลลิเมตรปรอทตลอดเวลา ส่วนในเด็กจะใช้ตัวเลขต่างไป[12]
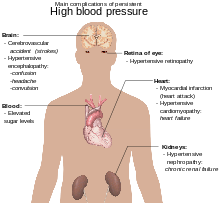
ปกติความดันโลหิตสูงไม่ก่อให้เกิดอาการในทีแรก[1] แต่ความดันโลหิตสูงต่อเนื่องเมื่อผ่านไปเป็นปัจจัยเสี่ยงสำคัญของโรคหัวใจเหตุความดันโลหิตสูง โรคหลอดเลือดหัวใจ โรคหลอดเลือดสมอง ท่อเลือดแดงโป่งพอง โรคหลอดเลือดแดงส่วนปลาย โรคไตเรื้อรัง และภาวะสมองเสื่อม[2][3][4][13]
ความดันโลหิตสูงแบ่งออกเป็นความดันโลหิตสูงปฐมภูมิ (ไม่ทราบสาเหตุ) และความดันโลหิตสูงแบบทุติยภูมิ ผู้ป่วยส่วนใหญ่ราวร้อยละ 90–95 จัดเป็นความดันโลหิตสูงปฐมภูมิ หมายถึงมีความดันโลหิตสูงโดยไม่มีเหตุพื้นเดิมชัดเจน[5][6] ที่เหลืออีกร้อยละ 5–10 จัดเป็นความดันโลหิตสูงแบบทุติยภูมิมักมีสาเหตุที่สามารถบอกได้ เช่น โรคไตเรื้อรัง ท่อเลือดแดงหรือหลอดเลือดแดงไตตีบแคบ หรือโรคของต่อมไร้ท่อ เช่น แอลโดสเตอโรน คอร์ติซอลหรือแคทิโคลามีนเกิน
อาหารและการเปลี่ยนวิถีชีวิตสามารถช่วยควบคุมความดันเลือดและลดความเสี่ยงของภาวะแทรกซ้อนต่อสุขภาพ แม้การรักษาด้วยยายังมักจำเป็นในผู้ที่การเปลี่ยนแปลงวิถีชีวิตยังไม่พอหรือไม่ได้ผล การรักษาความดันในหลอดเลือดแดงสูงปานกลาง (นิยามเป็น >160/100 มิลลิเมตรปรอท) ด้วยยาสัมพันธ์กับการคาดหมายคงชีพที่เพิ่มขึ้น[14] ประโยชน์ของการรักษาความดันเลือดระหว่าง 140/90 ถึง 160/100 มิลลิเมตรปรอทไม่ค่อยชัดเจน บางบทปริทัศน์ว่าไม่มีประโยชน์[15] แต่บ้างก็ว่ามี[16][17]
อาการและอาการแสดง
ผู้ป่วยความดันโลหิตสูงมักไม่มีอาการใด ๆ ส่วนใหญ่มักตรวจพบจากการตรวจคัดโรค หรือเมื่อมาพบแพทย์ด้วยปัญหาอื่นที่ไม่เกี่ยวข้อง เช่น ตรวจโรคทั่วไป ผู้ป่วยความดันโลหิตสูงจำนวนหนึ่งมักบอกว่ามีอาการปวดศีรษะโดยเฉพาะบริเวณท้ายทอยในช่วงเช้า เวียนศีรษะ รู้สึกหมุน มีเสียงหึ่ง ๆ ในหู หน้ามืดหรือเป็นลม[18] อย่างไรก็ตามอาการดังกล่าวอาจสัมพันธ์กับความวิตกกังวลมากกว่าจากความดันเลือดสูงเอง[19]
ในการตรวจร่างกาย ผู้ป่วยความดันโลหิตสูงอาจสัมพันธ์กับการมีการเปลี่ยนแปลงในก้นตาเห็นได้จากการส่องตรวจในตา (ophthalmoscopy)[20] ความรุนแรงของการเปลี่ยนแปลงที่ตรงแบบของโรคจอตาเหตุความดันโลหิตสูงมีการแบ่งเกรดตั้งแต่ 1–4 เกรด 1 และ 2 อาจแยกได้ยาก ความรุนแรงของโรคจอตาสัมพันธ์อย่างหยาบ ๆ กับระยะเวลาและ/หรือความรุนแรงของความดันโลหิตสูง[18]
ความดันโลหิตสูงแบบทุติยภูมิ
ความดันโลหิตสูงแบบทุติยภูมิ หมายถึงความดันโลหิตสูงที่สามารถระบุสาเหตุที่ทำให้เกิดได้ เช่น โรคไตหรือโรคต่อมไร้ท่อ ผู้ป่วยจะมีอาการและอาการแสดงบางอย่างที่บ่งบอกว่าเป็นความดันโลหิตสูงแบบทุติยภูมิ เช่น สงสัยกลุ่มอาการคุชชิง (Cushing's syndrome) หากมีอาการอ้วนเฉพาะลำตัวแต่แขนขาลีบ (truncal obesity) ความไม่ทนกลูโคส (glucose intolerance) หน้าบวมกลม (moon facies) ไขมันสะสมเป็นหนอกที่หลังและคอ (buffalo hump) และริ้วลายสีม่วงที่ท้อง (purple striae) [22] ภาวะต่อมไทรอยด์ทำงานเกินมักเป็นสาเหตุของน้ำหนักลดแต่มีความอยากอาหารเพิ่ม อัตราหัวใจเต้นเร็ว ตาโปนและอาการสั่น หลอดเลือดแดงไตตีบ (RAS) อาจสัมพันธ์กับเสียงบรุยต์ (bruit) ที่ท้องเฉพาะที่ด้านซ้ายหรือขวาของแนวกลาง (RAS ข้างเดียว) หรือทั้งสองตำแหน่ง (RAS สองข้าง) ท่อเลือดแดงแคบ (aortic coarctation) บ่อยครั้งก่อให้เกิดความดันเลือดลดลงในขาเมื่อเทียบกับแขนและ/หรือไม่มีชีพจรหลอดเลือดแดงต้นขาหรือมีแต่ช้า ฟีโอโครโมไซโตมา (pheochromocytoma) อาจเป็นสาเหตุของช่วงความดันโลหิตสูงเฉียบพพลันร่วมกับปวดศีรษะ ใจสั่น ดูซีดและมีเหงื่อออกมาก[22]
ความดันโลหิตสูงวิกฤต
ภาวะที่ความดันเลือดขึ้นสูงมาก(hypertensive crisis) ซึ่งที่ระดับความดันเลือดดังกล่าวมีความเสี่ยงสูงที่จะเกิดภาวะแทรกซ้อนได้ ผู้ป่วยที่ความดันโลหิตสูงระดับนี้อาจไม่มีอาการ หรือมีรายงานว่าปวดศีรษะ (ราวร้อยละ 22) [23] และเวียนศีรษะมากกว่าประชากรทั่วไป[18] อาการอื่น ๆ ที่เกิดร่วมกับภาวะความดันโลหิตสูงวิกฤต เช่น ตาพร่า มองภาพไม่ชัด หรือหายใจเหนื่อยหอบจากหัวใจล้มเหลว หรือรู้สึกไม่สบายตัวเนื่องจากไตวาย[22] ผู้ป่วยความดันโลหิตสูงวิกฤตส่วนใหญ่ทราบอยู่แล้วว่าเป็นโรคความดันโลหิตสูง แต่มีสิ่งกระตุ้นเข้ามาทำให้ความดันเลือดสูงขึ้นทันที[24] ความดันโลหิตสูงวิกฤตแบ่งออกได้เป็นสองประเภท คือ ความดันโลหิตสูงฉุกเฉิน (hypertensive emergency) และความดันโลหิตสูงเร่งด่วน (hypertensive urgency) ซึ่งต่างกันตรงที่มีอาการแสดงของอวัยวะถูกทำลายหรือไม่
ความดันโลหิตสูงฉุกเฉิน (hypertensive emergency) เป็นภาวะที่วินิจฉัยเมื่อมีความดันโลหิตสูงอย่างรุนแรงจนอวัยวะตั้งแต่ 1 อย่างขึ้นไปถูกทำลาย ตัวอย่างเช่น โรคสมองจากความดันโลหิตสูง (hypertensive encephalopathy) เกิดจากสมองบวมและเสียการทำงาน จะมีอาการปวดศีรษะและระดับความรู้สึกตัวเปลี่ยนแปลง เช่น ซึม สับสน อาการแสดงของอวัยวะเป้าหมายถูกทำลายที่ตา ได้แก่ จานประสาทตาบวม (papilloedema) และ/หรือมีเลือดออกและของเหลวซึมที่ก้นตา อาการเจ็บหน้าอกอาจแสดงถึงกล้ามเนื้อหัวใจเสียหายซึ่งอาจดำเนินต่อไปเป็นกล้ามเนื้อหัวใจตายหรือเกิดการฉีกเซาะของผนังหลอดเลือดแดงใหญ่เอออร์ตา อาการหายใจลำบาก ไอ เสมหะมีเลือดปนเป็นอาการแสดงของปอดบวมน้ำ (pulmonary edema) เนื่องจากหัวใจห้องล่างซ้ายล้มเหลว กล่าวคือหัวใจห้องล่างซ้ายไม่สามารถสูบฉีดเลือดจากปอดไปยังระบบหลอดเลือดแดงได้เพียงพอ[24] อาจเกิดไตเสียหายเฉียบพลัน และโลหิตจางจากเม็ดเลือดแดงแตกชนิดไมโครแองจีโอพาติก (การทำลายเม็ดเลือดแดงชนิดหนึ่ง) [24] เมื่อเกิดภาวะนี้จำเป็นต้องรีบลดความดันโลหิตเพื่อหยุดยั้งความเสียหายของอวัยวะเป้าหมาย[24]
ในทางตรงข้ามหากผู้ป่วยมีความดันโลหิตสูงกว่า 180/100 มิลลิเมตรปรอทแต่ไม่พบความเสียหายของอวัยวะเป้าหมายจะเรียกภาวะนี้ว่า ความดันโลหิตสูงเร่งด่วน (hypertensive urgency) ยังไม่มีหลักฐานยืนยันถึงความจำเป็นต้องรีบลดความดันโลหิตในผู้ป่วยกลุ่มนี้หากไม่มีการทำลายอวัยวะ และการลดความดันโลหิตอย่างรวดเร็วก็ไม่ได้ปราศจากความเสี่ยง[22] ในภาวะนี้สามารถค่อย ๆ ลดความดันโลหิตลงด้วยยาลดความดันชนิดรับประทานให้กลับสู่ระดับปกติใน 24 ถึง 48 ชั่วโมง[24]
ในสตรีตั้งครรภ์
สตรีตั้งครรภ์มีภาวะความดันโลหิตสูงราวร้อยละ 8-10[22] หญิงที่มีความดันโลหิตสูงขณะตั้งครรภ์ส่วนใหญ่มักเป็นความดันโลหิตสูงปฐมภูมิอยู่ก่อนแล้ว ความดันโลหิตสูงในระหว่างตั้งครรภ์อาจเป็นอาการแสดงแรกของโรคพิษแห่งครรภ์ระยะก่อนชัก (pre-eclampsia) ซึ่งเป็นภาวะทางสูติศาสตร์ที่ร้ายแรง เกิดในช่วงครึ่งหลังของการตั้งครรภ์และระยะหลังคลอด[22] โรคพิษแห่งครรภ์ระยะก่อนชักเป็นภาวะที่มีความดันโลหิตสูงและมีโปรตีนในปัสสาวะ[22] พบราวร้อยละ 5 ของการตั้งครรภ์ และเป็นสาเหตุราวร้อยละ 16 ของการเสียชีวิตของมารดาทั่วโลก[22] โรคพิษแห่งครรภ์ระยะก่อนชักเพิ่มความเสี่ยงของการตายปริกำเนิดเป็นสองเท่า[22] โดยทั่วไปแล้วโรคนี้ไม่มีอาการและตรวจพบได้จากการฝากครรภ์เป็นประจำ อาการของโรคนี้ที่พบได้บ่อยคือปวดศีรษะ ตาพร่ามัว (มักเห็นแสงวูบวาบ) ปวดจุกแน่นลิ้นปี่ และบวม โรคพิษแห่งครรภ์ระยะก่อนชักบางครั้งจะดำเนินต่อไปเป็นโรคร้ายแรงถึงแก่ชีวิตเรียกว่าโรคพิษแห่งครรภ์ระยะชัก (eclampsia) ซึ่งมีภาวะความดันโลหิตสูงฉุกเฉินร่วมกับภาวะแทรกซ้อนรุนแรงหลายอย่างเช่นมองภาพไม่เห็น สมองบวม ชัก ไตวาย ปอดบวมน้ำ และมีภาวะเลือดแข็งตัวในหลอดเลือดแบบแพร่กระจาย (disseminated intravascular coagulation; ความผิดปกติของการแข็งตัวของเลือดอย่างหนึ่ง) [22][25]
ในทารกและเด็ก
ความดันโลหิตสูงในทารกแรกเกิดและทารกอาจมาด้วยเลี้ยงไม่โต ชัก งอแงร้องกวน ง่วงซึม และหายใจลำบาก[26] ความดันโลหิตสูงในเด็กอาจทำให้ปวดศีรษะ อ่อนล้า เลี้ยงไม่โต มองภาพไม่ชัด เลือดกำเดาออก และใบหน้าเป็นอัมพาต[27][26]
สาเหตุ
ความดันโลหิตสูงแบบปฐมภูมิ
ความดันโลหิตสูงแบบปฐมภูมิ (primary hypertension) หรือความดันโลหิตสูงไม่ทราบสาเหตุ (essential hypertension) เป็นความดันโลหิตสูงชนิดที่พบได้บ่อยที่สุด ประมาณร้อยละ 90-95 ของผู้ป่วยความดันโลหิตสูงทั้งหมด[6] ความดันโลหิตสูงเป็นผลจากความสัมพันธ์ซับซ้อนระหว่างพันธุกรรมและสิ่งแวดล้อม มีการศึกษาพบยีนหลายชนิดที่มีผลเล็กน้อยต่อความดันโลหิต[28] และมียีนจำนวนน้อยมากที่มีผลอย่างมากต่อความดันโลหิต[29] แต่สุดท้ายปัจจัยด้านพันธุกรรมต่อความดันโลหิตสูงยังไม่เป็นที่เข้าใจกันมากนักในปัจจุบัน
ความดันเลือดเพิ่มขึ้นตามอายุ และความเสี่ยงของการเป็นความดันโลหิตสูงในวัยสูงอายุนั้นสูง[30] ปัจจัยทางสิ่งแวดล้อมหลายอย่างที่มีผลต่อความดันเลือด ความเครียดอาจมีผลต่อความดันเลือดเล็กน้อย[19] ปัจจัยอื่น ๆ ที่อาจมีผลต่อความดันโลหิตสูงแต่ยังไม่ชัดเจน ได้แก่ การบริโภคคาเฟอีน[31] และการขาดวิตามินดี[32] เชื่อกันว่าภาวะดื้อต่ออินซูลิน (insulin resistance) ซึ่งพบได้บ่อยในคนอ้วนและเป็นองค์ประกอบของกลุ่มอาการเมแทบอลิก (metabolic syndrome) เป็นสาเหตุของความดันโลหิตสูง[33] การศึกษาเร็ว ๆ นี้พบนัยยะว่าเหตุการณ์ที่เกิดขึ้นในช่วงต้นของชีวิต เช่น น้ำหนักแรกเกิดน้อย มารดาสูบบุหรี่ขณะตั้งครรภ์ และการไม่ได้เลี้ยงลูกด้วยนมแม่ อาจเป็นปัจจัยเสี่ยงของความดันโลหิตสูงไม่ทราบสาเหตุในผู้ใหญ่[34] แต่ทั้งนี้การอธิบายกลไกดังกล่าวยังคลุมเครือ[34]
ความดันโลหิตสูงแบบทุติยภูมิ
ความดันโลหิตสูงแบบทุติยภูมิมีสาเหตุที่สามารถระบุได้ (ดูตาราง — สาเหตุของความดันโลหิตสูงแบบทุติยภูมิ) โรคไตเป็นสาเหตุส่วนใหญ่ที่ทำให้เกิดความดันโลหิตสูงแบบทุติยภูมิ[22] ความดันโลหิตสูงยังอาจเกิดจากโรคต่อมไร้ท่อต่างๆ เช่น กลุ่มอาการคุชชิง ภาวะต่อมไทรอยด์ทำงานมากเกิน ภาวะต่อมไทรอยด์ทำงานน้อย สภาพโตเกินไม่สมส่วน กลุ่มอาการคอนน์ (Conn's syndrome) หรือภาวะอัลโดสเตอโรนสูง ภาวะต่อมพาราไทรอยด์ทำงานมากเกิน และฟีโอโครโมไซโตมา[22][35] สาเหตุอื่น ๆ ของความดันโลหิตสูงแบบทุติยภูมิเช่น โรคอ้วน อาการหยุดหายใจขณะหลับ การตั้งครรภ์ หลอดเลือดเอออร์ตาแคบ (coarctation of the aorta) ยาบางชนิดและสมุนไพร เช่นการบริโภคชะเอมเทศมากเกิน และยาเสพติดบางชนิด[22][36]
พยาธิสรีรวิทยา

ในผู้ป่วยความดันโลหิตสูงไม่ทราบสาเหตุจะมีความต้านทานการไหลของเลือดในร่างกาย (หรือเรียกว่าแรงต้านส่วนปลายทั้งหมด; total peripheral resistance) สูงขึ้นทำให้ความดันเลือดสูงขึ้น ในขณะที่ปริมาตรเลือดส่งออกจากหัวใจต่อนาที (cardiac output) ยังปกติ[37] มีหลักฐานอธิบายสาเหตุว่าในผู้ที่อายุน้อยบางคนที่มีภาวะก่อนความดันโลหิตสูง (prehypertension) มีปริมาตรเลือดส่งออกจากหัวใจต่อนาทีสูง อัตราหัวใจเต้นสูงขึ้น และแรงต้านส่วนปลายทั้งหมดยังปกติ ซึ่งเรียกว่าภาวะ "hyperkinetic borderline hypertension"[38] เมื่อคนเหล่านี้อายุมากขึ้น ปริมาตรเลือดส่งออกจากหัวใจต่อนาทีจะลดลง และแรงต้านส่วนปลายทั้งหมดเพิ่มขึ้นตามอายุ ซึ่งเป็นลักษณะตรงตามแบบของความดันโลหิตสูงชนิดไม่ทราบสาเหตุดังที่กล่าวข้างต้น[38] แต่กลไกดังกล่าวยังเป็นที่ถกเถียงกันหากจะใช้อธิบายรูปแบบการเกิดความดันโลหิตสูงในผู้ป่วยทุกราย[39]
กลไกของแรงต้านหลอดเลือดส่วนปลายเพิ่มขึ้นที่ทำให้เกิดความดันโลหิตสูง ส่วนใหญ่เกิดจากการตีบแคบลงของหลอดเลือดแดงขนาดเล็กและหลอดเลือดแดงจิ๋ว (arteriole) [40] และอาจมีส่วนจากการลดจำนวนและความหนาแน่นของหลอดเลือดฝอยด้วย[41] ความดันโลหิตสูงยังทำให้ความยืดหยุ่นตาม (compliance) ของหลอดเลือดดำลดลง[42] ซึ่งทำให้เลือดไหลจากหลอดเลือดดำกลับหัวใจมากขึ้น จนเพิ่มการทำงานของหัวใจ (ชนิด preload) เป็นเหตุให้เกิดหัวใจวายช่วงหัวใจคลาย (diastolic dysfunction) ขึ้นในที่สุด แต่ถึงกระนั้นบทบาทของการบีบเส้นเลือดเพิ่มขึ้นมีผลทำให้เกิดความดันโลหิตสูงชนิดไม่ทราบสาเหตุหรือไม่ก็ยังไม่เป็นที่ชัดเจน[43]
ความดันชีพจร (pulse pressure; ผลต่างความดันช่วงหัวใจบีบและคลาย) มักเพิ่มขึ้นในผู้สูงอายุที่มีความดันโลหิตสูง หมายความว่าความดันช่วงหัวใจบีบสูงขึ้นอย่างผิดปกติแต่ความดันช่วงหัวใจคลายอาจปกติหรือต่ำ เรียกภาวะนี้ว่า ความดันโลหิตเฉพาะช่วงหัวใจบีบสูง (isolated systolic hypertension) [44] ผลจากความดันชีพจรที่เพิ่มขึ้นดังกล่าวอธิบายจากความแข็งของหลอดเลือดแดง (arterial stiffness) ที่มักสัมพันธ์กับความชราและอาจแย่ลงได้จากภาวะความดันโลหิตสูง[45]
มีกลไกหลายอย่างที่ถูกเสนอขึ้นเพื่ออธิบายการเพิ่มขึ้นของแรงต้านหลอดเลือดส่วนปลายในภาวะความดันโลหิตสูง ที่พบหลักฐานเกี่ยวข้องมากได้แก่
- การรบกวนการควบคุมเกลือและน้ำของไต โดยเฉพาะความผิดปกติของระบบเรนิน-แองจิโอเทนซินในไต[46] และ/หรือ
- ความผิดปกติของระบบประสาทซิมพาเทติก[47]
กลไกดังกล่าวเชื่อว่าน่าจะเกิดร่วมกัน และเป็นไปได้ที่ทั้งสองกลไกมีผลร่วมกันในผู้ป่วยความดันโลหิตสูงชนิดไม่ทราบสาเหตุส่วนใหญ่ มีการสันนิษฐานว่าการทำงานผิดปกติของเนื้อเยื่อบุโพรงหลอดเลือด (endothelial dysfunction) และการอักเสบของหลอดเลือดอาจมีผลต่อการเพิ่มขึ้นของแรงต้านหลอดเลือดส่วนปลายและความเสียหายของหลอดเลือดในภาวะความดันโลหิตสูง[48][49]
การวินิจฉัย
| ระบบ | การตรวจทางห้องปฏิบัติการ |
|---|---|
| ไต | การตรวจปัสสาวะ, โปรตีนในปัสสาวะ, BUN และ/หรือครีแอทินิน |
| ต่อมไร้ท่อ | โซเดียมในซีรัม, โพแทสเซียมในซีรัม, แคลเซียมในซีรัม, TSH |
| เมแทบอลิซึม | น้ำตาลในเลือดหลังงดอาหาร, HDL, LDL, และคอเลสเตอรอลทั้งหมด, ไตรกลีเซอไรด์ |
| อื่น ๆ | ฮีมาโทคริต, การตรวจคลื่นไฟฟ้าหัวใจ, และการถ่ายภาพรังสีทรวงอก |
| ที่มา: Harrison's principles of internal medicine[21] และแหล่งอื่น ๆ [50][51][52][53][54] | |
การวินิจฉัยความดันโลหิตสูงต้องมีภาวะที่ความดันเลือดสูงอย่างต่อเนื่อง โดยทั่วไป[55]ต้องวัดความดันเลือดด้วยเครื่องวัดความดันโลหิตได้สูง 3 ครั้งในระยะเวลาห่างกัน 1 เดือน[56] การประเมินผู้ป่วยความดันโลหิตสูงเบื้องต้นต้องมีการซักประวัติและตรวจร่างกายอย่างครบถ้วน เนื่องจากในปัจจุบันมีการใช้เครื่องวัดความดันโลหิตต่อเนื่อง 24 ชั่วโมง (24-hour ambulatory blood pressure monitors; ABPM) และเครื่องวัดความดันโลหิตอัตโนมัติที่บ้าน (home blood pressure machines; HBPM) ทำให้มีการเปลี่ยนแปลงเกณฑ์การวินิจฉัยภาวะความดันโลหิตสูง โดยอุปกรณ์ดังกล่าวมีประโยชน์เพื่อป้องกันการวินิจฉัยผิดจากภาวะความดันโลหิตสูงปลอมเฉพาะเวลาพบบุคลากรทางการแพทย์ (white coat hypertension) เวชปฏิบัติในสหราชอาณาจักรในปัจจุบันอาศัยการอ่านค่าความดันโลหิตจากเครื่องวัดความดันโลหิตต่อเนื่อง หรืออาจใช้การอ่านค่าความดันโลหิตจากเครื่องวัดความดันโลหิตอัตโนมัติที่บ้านเป็นเวลาต่อเนื่องกัน 7 วัน[55] อีกภาวะหนึ่งที่ต้องคำนึงถึงคือภาวะความดันโลหิตสูงเทียมในผู้สูงอายุ (Pseudohypertension in the elderly) เชื่อว่าเกิดจากมีหินปูนเกาะตามหลอดเลือดแดง ทำให้อ่านค่าความดันเลือดจากการวัดได้สูงในขณะที่ความดันที่แท้จริงในหลอดเลือดนั้นปกติ[57]
เมื่อผู้ป่วยได้รับการวินิจฉัยเป็นความดันโลหิตสูง แพทย์จะต้องค้นหาสาเหตุโดยต้องอาศัยปัจจัยเสี่ยงและอาการอื่น ๆ ของผู้ป่วย ความดันโลหิตสูงทุติยภูมิมักพบได้ในเด็กอายุก่อนวัยรุ่น โดยสาเหตุที่พบบ่อยที่สุดคือโรคไต ในขณะที่ความดันโลหิตสูงไม่ทราบสาเหตุหรือแบบปฐมภูมินั้นมักพบในวัยรุ่นและผู้ใหญ่และมักจะมีปัจจัยเสี่ยงหลายอย่าง เช่น โรคอ้วน และมีประวัติครอบครัวเป็นความดันโลหิตสูง[58] การตรวจทางห้องปฏิบัติการเพื่อค้นหาสาเหตุของความดันโลหิตสูงทุติยภูมิ รวมทั้งเพื่อประเมินความเสียหายของอวัยวะต่าง ๆ จากความดันโลหิต เช่น หัวใจ ตา และไต การตรวจเพิ่มเติมสำหรับโรคเบาหวานและระดับไขมันในเลือดสูงเนื่องจากทั้งสองโรคดังกล่าวเป็นปัจจัยเสี่ยงร่วมในการเกิดโรคหัวใจและต้องรับการรักษาหากตรวจพบ[6]
โรคไตอาจเป็นทั้งเหตุหรือผลของความดันโลหิตสูงก็ได้ การประเมินภาวะการทำงานของไตใช้การตรวจระดับครีแอทินินในซีรัม แต่การใช้ค่าครีแอทินินในซีรัมอย่างเดียวอาจทำให้คำนวณค่าอัตราการกรองของโกลเมอรูลัส (glomerular filtration rate) ได้มากเกินไป ในแนวทางเวชปฏิบัติใหม่ ๆ แนะนำให้ใช้สมการคำนวณอัตราการกรองโกลเมอรูลัสโดยประมาณ (estimate glomerular filtration rate (eGFR)) เช่นสูตร Modification of Diet in Renal Disease (MDRD) [11] ดังนี้
ค่า eGFR สามารถบอกค่าการทำงานพื้นฐานของไต เพื่อช่วยเฝ้าระวังผลข้างเคียงของยาต้านความดันโลหิตบางชนิดที่มีผลต่อการทำงานไต นอกจากนี้การตรวจโปรตีนในปัสสาวะยังช่วยประเมินโรคไตได้อีกทางหนึ่ง การตรวจคลื่นไฟฟ้าหัวใจเพื่อประเมินการทำงานของหัวใจในภาวะความดันโลหิตสูงซึ่งอาจพบกล้ามเนื้อหัวใจหนา (หัวใจห้องล่างซ้ายโตเกิน; left ventricular hypertrophy) หรือเพื่อประเมินความผิดปกติของหัวใจที่อาจยังไม่แสดงอาการเช่นกล้ามเนื้อหัวใจขาดเลือดเป็นบริเวณเล็ก การถ่ายภาพรังสีทรวงอกหรือการบันทึกภาพหัวใจด้วยคลื่นเสียงความถี่สูงอาจช่วยประเมินอาการแสดงของกล้ามเนื้อหัวใจโตเกินหรือความเสียหายของหัวใจจากความดันโลหิตสูง[22]
ผู้ใหญ่
| การจำแนกประเภทความดันเลือดโดย JNC7[11] | ||||
|---|---|---|---|---|
| ประเภท | ความดันช่วงหัวใจบีบ (Systolic pressure; SBP) |
ความดันช่วงหัวใจคลาย (Diastolic pressure; DBP) | ||
| มม.ปรอท (mmHg) |
กิโลปาสกาล (kPa) |
มม.ปรอท (mmHg) |
กิโลปาสกาล (kPa) | |
| ปกติ | 90–119 | 12–15.9 | 60–79 | 8.0–10.5 |
| ก่อนความดันโลหิตสูง | 120–139 | 16.0–18.5 | 80–89 | 10.7–11.9 |
| ความดันโลหิตสูงระยะที่ 1 | 140–159 | 18.7–21.2 | 90–99 | 12.0–13.2 |
| ความดันโลหิตสูงระยะที่ 2 | ≥160 | ≥21.3 | ≥100 | ≥13.3 |
| ความดันโลหิตเฉพาะ ช่วงหัวใจบีบสูง |
≥140 | ≥18.7 | <90 | <12.0 |
| การจำแนกประเภทความดันเลือดโดย ESH-ESC[59] BHS IV[60] และสมาคมความดันโลหิตสูงแห่งประเทศไทย[61] | |||
|---|---|---|---|
| ประเภท | ความดันช่วงหัวใจบีบ (มม.ปรอท) |
ความดันช่วงหัวใจคลาย (มม.ปรอท) | |
| เหมาะสม | <120 | และ | <80 |
| ปกติ | 120–129 | และ/หรือ | 80–84 |
| ปกติค่อนสูง | 130–139 | และ/หรือ | 85–89 |
| ความดันโลหิตสูงระยะที่ 1 | 140–159 | และ/หรือ | 90-99 |
| ความดันโลหิตสูงระยะที่ 2 | 160-179 | และ/หรือ | 100-109 |
| ความดันโลหิตสูงระยะที่ 3 | ≥180 | และ/หรือ | ≥110 |
| ความดันโลหิตเฉพาะ ช่วงหัวใจบีบสูง |
≥140 | และ/หรือ | <90 |
ในผู้ใหญ่อายุตั้งแต่ 18 ปีขึ้นไป ความดันโลหิตสูงหมายถึงภาวะที่มีผลการวัดความดันเลือดช่วงหัวใจบีบ และ/หรือความดันเลือดช่วงหัวใจคลาย มากกว่าค่าความดันเลือดปกติอย่างต่อเนื่อง (ในปัจจุบันถือเอาค่าความดันเลือดปกติคือ ความดันเลือดช่วงหัวใจบีบไม่เกิน 139 มิลลิเมตรปรอท และความดันเลือดช่วงหัวใจคลายไม่เกิน 89 มิลลิเมตรปรอท: ดูตาราง — การจำแนกประเภทความดันเลือดโดย JNC7) หากวัดความดันเลือดโดยใช้เครื่องวัดความดันโลหิตต่อเนื่อง 24 ชั่วโมง หรือเครื่องวัดความดันโลหิตอัตโนมัติที่บ้าน ให้ถือเกณฑ์ความดันเลือดช่วงหัวใจบีบที่ตั้งแต่ 135 มิลลิเมตรขึ้นไป หรือความดันเลือดช่วงหัวใจคลายที่ตั้งแต่ 85 มิลลิเมตรปรอทขึ้นไปเป็นภาวะความดันโลหิตสูง[55]
แนวทางการรักษาความดันโลหิตสูงในปัจจุบันจัดกลุ่มผู้ที่มีความดันเลือดสูงแต่ไม่ถึงเกณฑ์เป็นความดันโลหิตสูงเพื่อบอกถึงความเสี่ยงต่อเนื่องในผู้ที่ความดันโลหิตค่อนข้างสูงแต่ยังอยู่ในค่าปกติ โดย JNC7 (ค.ศ. 2003) [11] ใช้คำว่า "ก่อนความดันโลหิตสูง" (prehypertension) ในผู้ที่มีความดันเลือดช่วงหัวใจบีบในช่วง 120-139 มิลลิเมตรปรอท และ/หรือความดันเลือดช่วงหัวใจคลาย 80-89 มิลลิเมตรปรอท ในขณะที่ ESH-ESC Guidelines (ค.ศ. 2007) [59] BHS IV (ค.ศ. 2004) [60] รวมถึงแนวทางการรักษาโดยสมาคมความดันโลหิตสูงแห่งประเทศไทย (พ.ศ. 2555) [61] แบ่งประเภทผู้ที่ความดันเลือดต่ำกว่า 140/90 มิลลิเมตรปรอทตามค่าความดันมากน้อย โดยใช้จัดเป็นกลุ่ม "เหมาะสม" (optimal) "ปกติ" (normal) และ "ปกติค่อนสูง" (high normal) (ดูตาราง — การจำแนกประเภทความดันเลือดโดย ESH-ESC BHS IV และสมาคมความดันโลหิตสูงแห่งประเทศไทย)
ในช่วงความดันโลหิตสูงก็มีการจัดกลุ่มตามความรุนแรงเช่นเดียวกัน โดย JNC7 แยกกลุ่มที่มีความดันโลหิตสูงกว่า 140/90 มิลลิเมตรปรอทออกเป็น "ความดันโลหิตสูงระยะที่ 1" (hypertension stage I) "ความดันโลหิตสูงระยะที่ 2" (hypertension stage II) และ "ความดันโลหิตเฉพาะช่วงหัวใจบีบสูง" (isolated systolic hypertension) ความดันโลหิตเฉพาะช่วงหัวใจบีบสูงหมายถึงผู้ที่มีความดันโลหิตช่วงหัวใจบีบสูงแต่ความดันโลหิตช่วงหัวใจคลายปกติ มักพบในผู้สูงอายุ[11] ในขณะที่ ESH-ESC Guidelines (ค.ศ. 2007) [59] BHS IV (ค.ศ. 2004) [60] และแนวทางการรักษาของประเทศไทย (พ.ศ. 2555) [61] มีการเพิ่มกลุ่ม "ความดันโลหิตสูงระยะที่ 3" หมายถึงผู้ที่มีความดันเลือดช่วงหัวใจบีบมากกว่า 179 มิลลิเมตรปรอท หรือความดันเลือดช่วงหัวใจคลายมากกว่า 109 มิลลิเมตรปรอท ความดันโลหิตสูง "ชนิดดื้อ" (resistant) หมายถึงการใช้ยาไม่สามารถลดความดันเลือดกลับมาอยู่ในระดับปกติได้[11]
เด็ก
ความดันโลหิตสูงในทารกพบได้น้อยมากคือประมาณร้อยละ 0.2-3 ของจำนวนทารกแรกเกิด และการวัดความดันโลหิตมักจะไม่ทำกันเป็นประจำในทารกแรกเกิดที่สุขภาพดี[27] ความดันโลหิตสูงพบได้บ่อยกว่าในทารกที่มีภาวะเสี่ยง การประเมินว่าความดันเลือดนั้นปกติหรือไม่ในของทารกแรกเกิดต้องคำนึงถึงปัจจัยต่าง ๆ อาทิ อายุครรภ์ อายุหลังการปฏิสนธิ และน้ำหนักแรกเกิด[27]
ความดันโลหิตสูงพบได้ค่อนข้างบ่อยในเด็กและวัยรุ่น (2-9% ขึ้นกับอายุ เพศ และเชื้อชาติ) [62] และสัมพันธ์กับปัจจัยเสี่ยงต่อความเจ็บป่วยในระยะยาว[63] ในปัจจุบันแนะนำว่าในเด็กอายุมากกว่า 3 ปีทุกรายควรได้รับตรวจการวัดความดันโลหิตเมื่อมาตรวจรักษาหรือตรวจสุขภาพ แต่หากพบความดันเลือดสูงจะต้องตรวจยืนยันซ้ำก่อนที่จะจำแนกว่าเด็กมีภาวะความดันโลหิตสูง[63]
ในเด็กความดันเลือดจะเพิ่มขึ้นตามอายุ ความดันโลหิตสูงในเด็กหมายถึงการมีค่าเฉลี่ยของความดันขณะหัวใจบีบหรือความดันขณะหัวใจคลายจากการวัดความดันเลือดตั้งแต่สามครั้งขึ้นไป มากกว่าหรือเท่ากับเปอร์เซ็นไทล์ที่ 95 ของความดันโลหิตในอายุ เพศ และความสูงเดียวกัน ส่วนภาวะก่อนความดันโลหิตสูงในเด็กหมายถึงค่าเฉลี่ยของความดันขณะหัวใจบีบหรือความดันขณะหัวใจคลายอยู่ระหว่างเปอร์เซ็นไทล์ที่ 90-95 ของความดันโลหิตในอายุ เพศ และความสูงเดียวกัน[63] ส่วนการวินิจฉัยและจัดจำแนกประเภทในวัยรุ่นให้ใช้เกณฑ์เหมือนกับผู้ใหญ่[63]
การป้องกัน
เนื่องจากภาระโรคจากความดันโลหิตสูงพบมากในผู้ป่วยที่ไม่ทราบว่าเป็นความดันโลหิตสูง ดังนั้นกลยุทธ์ประชากรจึงจำเป็นต้องลดผลที่ตามมาจากความดันโลหิตสูงและลดความจำเป็นในการรักษาด้วยยาลดความดันโลหิต[60] แนะนำให้ลดความดันเลือดด้วยการปรับเปลี่ยนพฤติกรรมก่อนเริ่มการรักษาด้วยยา ทั้งแนวทางเวชปฏิบัติของสมาคมความดันโลหิตสูงสหราชอาณาจักร ค.ศ. 2004 (BHS IV) [60] โปรแกรมการให้การศึกษาผู้ป่วยความดันโลหิตสูงแห่งชาติสหรัฐอเมริกา ค.ศ. 2002[64] และแนวทางการรักษาของสมาคมความดันโลหิตสูงแห่งประเทศไทย (พ.ศ. 2555) [61] แนะนำให้ปรับเปลี่ยนพฤติกรรมเพื่อป้องกันความดันโลหิตสูงด้วยวิธีดังนี้
- ควบคุมน้ำหนักให้เป็นปกติในผู้ใหญ่ (ให้ดัชนีมวลกายอยู่ที่ 18.5-23 กิโลกรัม/ตารางเมตร[61])
- จำกัดโซเดียมในอาหารให้น้อยกว่า 100 มิลลิโมลต่อวัน (น้อยกว่า 6 กรัมของโซเดียมคลอไรด์ต่อวัน หรือน้อยกว่า 2.4 กรัมของโซเดียมต่อวัน)
- ออกกำลังกายชนิดแอโรบิกอย่างสม่ำเสมอ เช่นการเดินเร็วๆ อย่างน้อย 30 นาทีต่อวัน เกือบทุกวันในสัปดาห์
- ลดการดื่มแอลกอฮอล์ ไม่เกิน 2 drink/วันในผู้ชาย และไม่เกิน 1 drink/วันในผู้หญิง (1 drink เทียบเท่ากับสุรา (40%) 44 มิลลิลิตร, เบียร์ (5%) 355 มิลลิลิตร หรือไวน์ (12%) 148 มิลลิลิตร[61])
- รับประทานผักและผลไม้มาก ๆ (อย่างน้อย 5 ส่วนต่อวัน)
การปรับเปลี่ยนพฤติกรรมอย่างมีประสิทธิภาพสามารถลดความดันโลหิตได้เทียบเท่ากับการใช้ยาลดความดันโลหิต การปรับเปลี่ยนพฤติกรรมร่วมกันตั้งแต่สองอย่างขึ้นไปจะยิ่งให้ผลที่ดีมากขึ้น[60]
การรักษา
การปรับเปลี่ยนพฤติกรรม
การรักษาภาวะความดันโลหิตสูงอย่างแรกเริ่มที่การปรับเปลี่ยนพฤติกรรมในลักษณะเดียวกันกับการป้องกันภาวะความดันโลหิตสูง[65] รวมถึงการปรับเปลี่ยนอาหาร[66] การออกกำลังกาย และการลดน้ำหนัก วิธีดังกล่าวพบว่าช่วยลดความดันเลือดในผู้ป่วยได้อย่างมาก[67] การปรับเปลี่ยนพฤติกรรมก็ยังคงแนะนำให้ปฏิบัติร่วมกับการใช้ยาลดความดันโลหิตแม้ว่าความดันเลือดจะสูงจนต้องพิจารณาใช้ยาก็ตาม
การปรับเปลี่ยนอาหารเช่นลดปริมาณเกลือพบว่ามีประโยชน์ จากการศึกษาในระยะยาว (มากกว่า 4 สัปดาห์) ในชาวคอเคเซียนเรื่องการรับประทานอาหารชนิดโซเดียมต่ำพบว่ามีประโยชน์ในการลดความดันเลือดทั้งในผู้ที่มีความดันเลือดปกติและผู้ป่วยความดันโลหิตสูง[68] นอกจากนี้อาหารลดความดันโลหิต (Dietary Approaches to Stop Hypertension; DASH diet) หรืออาหารที่มีถั่ว ธัญพืช ปลา สัตว์ปีก ผักและผลไม้ที่แนะนำโดยสถาบันหัวใจ ปอดและเลือดแห่งชาติสหรัฐอเมริกาช่วยลดความดันเลือดได้ หลักการแล้วคือการลดปริมาณการบริโภคโซเดียม แม้ว่าอาหารดังกล่าวจะมีโพแทสเซียม แมกนีเซียม แคลเซียม หรือโปรตีนมากก็ตาม[69] วิธีอื่น ๆ เพื่อคลายความเครียดทางจิตใจที่โฆษณาว่าช่วยลดความดันโลหิตเช่นการทำสมาธิ เทคนิคคลายความกังวล หรือการป้อนกลับทางชีวภาพ (biofeedback) พบว่ามีประสิทธิผลโดยรวมไม่ดีกว่าการให้สุขศึกษา และหลักฐานที่ยืนยันประสิทธิภาพยังมีคุณภาพต่ำ[70][71]
การใช้ยา
ยาลดความดันโลหิตมีอยู่หลายกลุ่มที่ใช้ในปัจจุบัน การเลือกสั่งยาลดความดันโลหิตโดยแพทย์ต้องคำนึงถึงความเสี่ยงของโรคหัวใจและหลอดเลือด (รวมทั้งความเสี่ยงของโรคกล้ามเนื้อหัวใจขาดเลือดและโรคหลอดเลือดสมอง) รวมทั้งค่าความดันโลหิตของแต่ละบุคคล เพื่อให้ได้ข้อมูลด้านหัวใจและหลอดเลือดโดยรวมของคนหนึ่ง ๆ [72] หลักฐานไม่สนับสนุนการลดความเสี่ยงการเสียชีวิตหรืออัตราการเกิดภาวะแทรกซ้อนทางสุขภาพด้วยการใช้ยาลดความดันโลหิตในผู้ที่มีความดันโลหิตไม่สูงมาก (ความดันช่วงหัวใจบีบน้อยกว่า 160 มิลลิเมตรปรอท และ/หรือ ความดันช่วงหัวใจคลายน้อยกว่า 100 มิลลิเมตรปรอท) และไม่มีปัญหาสุขภาพอื่นๆ[73]
หากเริ่มการรักษาด้วยยา คณะกรรมการร่วมแห่งชาติว่าด้วยความดันโลหิตสูง (Joint National Committee on High Blood Pressure) หรือ JNC-7 [11] แนะนำว่าแพทย์ไม่ควรเฝ้าติดตามเฉพาะการตอบสนองต่อการรักษาเพียงอย่างเดียวแต่ต้องประเมินอาการไม่พึงประสงค์จากการใช้ยาด้วย การลดความดันเลือดลง 5 มิลลิเมตรปรอทสามารถลดความเสี่ยงของโรคหลอดเลือดสมองได้ร้อยละ 34 ลดความเสี่ยงของโรคหัวใจขาดเลือดได้ร้อยละ 21 และลดโอกาสของภาวะสมองเสื่อม หัวใจล้มเหลว และอัตราตายจากโรคหัวใจหลอดเลือด[74] เป้าหมายของการรักษาควรลดความดันเลือดลงน้อยกว่า 140/90 มิลลิเมตรปรอทในประชากรทั่วไป และควรต่ำกว่านี้ในผู้ที่เป็นเบาหวานหรือโรคไต (ผู้เชี่ยวชาญบางท่านแนะนำให้ลดความดันเลือดลงในระดับต่ำกว่า 120/80 มิลลิเมตรปรอท)[72][75]
แนวทางการเลือกใช้ยาเพื่อรักษาและวิธีการปรับยาในประชากรกลุ่มต่าง ๆ มีการเปลี่ยนแปลงไปตามระยะเวลาและแตกต่างกันในแต่ละประเทศ ยาที่ควรเลือกใช้เป็นอย่างแรกยังเป็นที่ถกเถียงกัน[76] แนวทางปฏิบัติขององค์กรความร่วมมือคอเครน องค์การอนามัยโลก และสหรัฐอเมริกาแนะนำการใช้ยาขับปัสสาวะกลุ่มไทอะไซด์ (Thiazide) เป็นลำดับแรก[76][77] ส่วนแนวทางของสหราชอาณาจักรเน้นการใช้ยากลุ่มแคลเซียมแชนแนลบล็อกเกอร์ (Calcium channel blockers; CCB) ในประชากรที่อายุมากกว่า 55 ปี หรือมีเชื้อสายแอฟริกันหรือแคริบเบียน ในขณะที่ในประชากรที่อายุน้อยกว่าแนะนำให้ใช้ยากลุ่มเอซีอีอินฮิบิเตอร์ (Angiotensin converting enzyme inhibitors; ACE-I)[78] ในญี่ปุ่นแนะนำให้เริ่มใช้ยาใดก็ได้ในกลุ่มยา 6 ชนิด ได้แก่ CCB, ACEI/ARB, ไทอะไซด์, บีตาบล็อกเกอร์ (Beta blockers), และแอลฟาบล็อกเกอร์ (Alpha-blockers) ในขณะที่แคนาดาแนะนำให้ใช้เลือกใช้ยาดังกล่าวเช่นกันยกเว้นแอลฟาบล็อกเกอร์[76]
การใช้ยาหลายกลุ่มร่วมกัน
ผู้ป่วยส่วนใหญ่จำเป็นต้องใช้ยามากกว่าหนึ่งกลุ่มเพื่อควบคุมความดันโลหิต แนวทางเวชปฏิบัติของ JNC7[11] และ ESH-ESC[59] แนะนำให้เริ่มใช้ยาสองกลุ่มหากความดันช่วงหัวใจบีบมากกว่าเป้าหมาย 20 มิลลิเมตรปรอท หรือความดันช่วงหัวใจคลายมากกว่าเป้าหมาย 10 มิลลิเมตรปรอท ยาที่นิยมใช้ร่วมกันได้แก่ ยาต้านระบบเรนิน-แองจิโอเทนซินกับแคลเซียมแชนแนลบล็อกเกอร์ หรือ ยาต้านระบบเรนิน-แองจิโอเทนซินกับยาขับปัสสาวะ[79] ยาที่อาจใช้ร่วมกันได้ ได้แก่ แคลเซียมแชนแนลบล็อกเกอร์กับยาขับปัสสาวะ, บีตาบล็อกเกอร์กับยาขับปัสสาวะ, แคลเซียมแชนแนลบล็อกเกอร์ชนิดไดไฮโดรไพริดีน (dihydropyridine) กับบีตาบล็อกเกอร์, หรือ แคลเซียมแชนแนลบล็อกเกอร์ชนิดไดไฮโดรไพริดีนกับเวราพามิล (verapamil) หรือดิลไทอะเซม (diltiazem) ยากลุ่มที่ไม่ควรใช้ร่วมกันได้แก่ แคลเซียมแชนแนลบล็อกเกอร์ชนิดนอน-ไดไฮโดรไพริดีน (non-dihydropyridine) (เช่นเวราพามิลหรือดิลไทอะเซม) กับบีตาบล็อกเกอร์, ยาต้านระบบเรนิน-แองจิโอเทนซินร่วมกัน (เช่น ยาเอซีอีอินฮิบิเตอร์กับยาแองจิโอเทนซินรีเซพเตอร์บล็อกเกอร์), ยาต้านระบบเรนิน-แองจิโอเทนซินกับบีตาบล็อกเกอร์ และ บีตาบล็อกเกอร์กับยาที่ออกฤทธิ์กับส่วนกลาง[79] ควรหลีกเลี่ยงการใช้ยากลุ่มเอซีอีอินฮิบิเตอร์หรือแองจิโอเทนซินรีเซพเตอร์บล็อกเกอร์ (Angiotensin receptor blocker; ARB) ร่วมกับยาแก้อักเสบชนิดไม่ใช่สเตอรอยด์ (NSAIDs) (เช่นยาต้านอักเสบ ไอบูโปรเฟน) เนื่องจากอาจเพิ่มความเสี่ยงของการเกิดไตวายเฉียบพลันซึ่งรู้จักกันในอุตสาหกรรมสุขภาพในออสเตรเลียในชื่อของ "triple whammy"[65] มีการใช้ยาเม็ดรวมซึ่งประกอบด้วยยาลดความดันสองกลุ่มเพื่อเพิ่มความสะดวกแก่ผู้ป่วย ซึ่งจำกัดไว้พิจารณาใช้เฉพาะเป็นรายๆ ไป[80]
ผู้สูงอายุ
การรักษาความดันโลหิตสูงระดับปานกลางและรุนแรงช่วยลดอัตราเสียชีวิตและลดอัตราเป็นโรคและอัตราตายจากโรคหลอดเลือดหัวใจในผู้ที่อายุตั้งแต่ 60 ปีขึ้นไป[81] การศึกษาในผู้สูงอายุมากกว่า 80 ปียังมีจำกัด แต่ในการทบทวนวรรณกรรมเร็วๆ นี้สรุปว่าการรักษาด้วยยาลดความดันโลหิตช่วยลดอัตราตายและการเป็นโรคหลอดเลือดหัวใจ แต่ไม่ได้ลดอัตราเสียชีวิตโดยรวมอย่างมีนัยสำคัญ[81] เป้าหมายความดันโลหิตที่แนะนำคือน้อยกว่า 140/90 มิลลิเมตรปรอท โดยยากลุ่มแรกที่แนะนำในสหรัฐอเมริกาคือยาขับปัสสาวะกลุ่มไทอะไซด์ [82] และแนวทางเวชปฏิบัติของสหราชอาณาจักรแนะนำให้ใช้ยากลุ่มแคลเซียมแชนแนลบล็อกเกอร์เป็นยากลุ่มแรก โดยมีความดันเลือดเป้าหมายที่ <150/90 มิลลิเมตรปรอทเมื่อพบแพทย์ หรือ <145/85 มิลลิเมตรปรอทเมื่อวัดด้วยเครื่องวัดความดันโลหิตต่อเนื่องหรือเครื่องวัดความดันโลหิตอัตโนมัติที่บ้าน[78]
ความดันโลหิตสูงชนิดดื้อ
ความดันโลหิตสูงชนิดดื้อ (Resistant hypertension) หมายถึงภาวะที่ความดันเลือดสูงเกินเป้าหมายทั้งที่มีการใช้ยาความดันโลหิตสามกลุ่ม แนวทางการรักษาความดันโลหิตสูงชนิดดื้อได้รับการตีพิมพ์ในสหราชอาณาจักร[83] และสหรัฐอเมริกา[84]
ระบาดวิทยา

ไม่มีข้อมูล <110 110-220 220-330 330-440 440-550 550-660 | 660-770 770-880 880-990 990-1100 1100-1600 >1600 |
ในปี พ.ศ. 2543 (ค.ศ. 2000) ประชากรเกือบหนึ่งพันล้านคน หรือราวร้อยละ 26 ของประชากรผู้ใหญ่ในโลกมีภาวะความดันโลหิตสูง [86] โรคนี้พบได้ทั่วไปทั้งในประเทศที่พัฒนาแล้ว (333 ล้านคน) และกำลังพัฒนา (639 ล้านคน) [86] อย่างไรก็ตาม อัตราป่วยมีความแตกต่างกันมากในแต่ละพื้นที่ เช่น มีอัตราป่วยต่ำมากในชนบทของอินเดีย (ชาย 3.4%, หญิง 6.8%) และสูงมากในโปแลนด์ (ชาย 68.9%, หญิง 72.5%)[87]
ใน พ.ศ. 2538 (ค.ศ. 1995) ประมาณการณ์ว่าประชากร 43 ล้านคนในสหรัฐอเมริกามีภาวะความดันโลหิตสูง และกำลังใช้ยาลดความดันโลหิต นับเป็นเกือบร้อยละ 24 ของผู้ใหญ่ในสหรัฐอเมริกา[88] ความชุกของความดันโลหิตในสหรัฐอเมริกาเพิ่มขึ้นและถึงร้อยละ 29 ในปี พ.ศ. 2547 (ค.ศ. 2004)[89][90] ในปี พ.ศ. 2549 (ค.ศ. 2009) ผู้ใหญ่ในสหรัฐอเมริการาว 76 ล้านคนมีภาวะความดันโลหิตสูง (ร้อยละ 34 ของประชากร) และผู้ใหญ่ชาวอเมริกันเชื้อสายแอฟริกันเป็นประชากรที่มีอัตราการเป็นความดันโลหิตสูงสูงที่สุดในโลกที่ร้อยละ 44[91] ความดันโลหิตสูงพบได้บ่อยในชาวอเมริกันพื้นเมืองและชาวอเมริกันเชื้อสายแอฟริกัน และพบน้อยในชาวผิวขาวและชาวอเมริกันเชื้อสายเม็กซิกัน อัตราเพิ่มขึ้นตามอายุ และพบได้มากในแถบตะวันออกเฉียงใต้ของสหรัฐอเมริกา ความชุกของความดันโลหิตสูงเพิ่มขึ้นในผู้ชายและในประชากรที่สถานะทางสังคมและเศรษฐกิจต่ำ[6]
ในเด็ก
ความชุกของความดันโลหิตสูงในเด็กนั้นเพิ่มขึ้น[92] ความดันโลหิตสูงในเด็ก โดยเฉพาะในวัยก่อนวัยรุ่นมักมีสาเหตุมาจากโรคอื่น นอกจากโรคอ้วนแล้ว โรคไตยังเป็นสาเหตุที่พบบ่อย (ร้อยละ 60-70) ของความดันโลหิตสูงในเด็ก ในวัยรุ่นมักพบความดันโลหิตสูงปฐมภูมิ ประมาณร้อยละ 85-95 [93]
พยากรณ์โรค
ความดันโลหิตเป็นปัจจัยเสี่ยงของการเสียชีวิตก่อนวัยอันควรที่สามารถป้องกันได้ที่สำคัญที่สุดทั่วโลก[94] ความดันโลหิตสูงเพิ่มความเสี่ยงของโรคหัวใจขาดเลือด[95] โรคหลอดเลือดสมอง[22] โรคของหลอดเลือดส่วนปลาย[96] และโรคของหัวใจและหลอดเลือดอื่น ๆ รวมถึงหัวใจล้มเหลว หลอดเลือดแดงใหญ่เอออร์ตาโป่งพอง โรคหลอดเลือดแดงแข็งทั่วร่างกาย และหลอดเลือดปอดอุดตัน[22] ความดันโลหิตยังเป็นปัจจัยเสี่ยงต่อการรับรู้บกพร่องและภาวะสมองเสื่อม และไตวายเรื้อรัง[22] ภาวะแทรกซ้อนอื่น ๆ ได้แก่ โรคที่จอตาจากความดันโลหิตสูง (hypertensive retinopathy) และโรคไตจากความดันโลหิตสูง (hypertensive nephropathy) [11]
ประวัติศาสตร์

ความเข้าใจระบบไหลเวียนโลหิตในปัจจุบันเริ่มต้นจากการศึกษาของแพทย์ชาวอังกฤษชื่อ วิลเลียม ฮาร์วีย์ (William Harvey; ค.ศ. 1578–1657) ผู้ริเริ่มอธิบายการไหลเวียนเลือดในหนังสือ "De motu cordis" บาทหลวงชาวอังกฤษชื่อสตีเฟน เฮลส์ (Stephen Hales) ได้ตีพิมพ์เรื่องการวัดความดันเลือดเป็นครั้งแรกในปี ค.ศ. 1733 [97][98] การอธิบายความดันโลหิตสูงเป็นโรคมาจากโทมัส ยัง (Thomas Young) ในปี ค.ศ. 1808 และริชาร์ด ไบรท์ (Richard Bright) ในปี ค.ศ. 1836[97] คนแรกที่รายงานภาวะความดันโลหิตสูงในผู้ที่ไม่มีโรคไตคือเฟรเดริก อัคบาร์ โมฮาเหม็ด (Frederick Akbar Mahomed; ค.ศ. 1849–1884)[99] อย่างไรก็ตามความดันโลหิตสูงมีความสำคัญทางคลินิกตั้งแต่ ค.ศ. 1896 เมื่อมีการประดิษฐ์เครื่องวัดความดันโลหิตชนิดปลอกแขนโดยชีปีโอเน รีวา-รอชชี (Scipione Riva-Rocci) ในปีดังกล่าว[100] ซึ่งทำให้เริ่มมีการวัดความดันเลือดในคลินิก ในปี ค.ศ. 1905 นีโคไล โครอทคอฟ (Nikolai Korotkoff) ได้พัฒนาเทคนิคการวัดความดันโลหิตโดยการริเริ่มอธิบายเสียงโครอทคอฟ (Korotkoff sounds) ซึ่งเป็นเสียงจากหลอดเลือดแดงที่ได้ยินผ่านเครื่องฟังตรวจขณะที่ลดความดันปลอกแขนของเครื่องวัดความดันโลหิต[98]
ในประวัติศาสตร์ การรักษาโรคที่เรียกว่า "โรคชีพจรแข็ง" (hard pulse disease) คือการลดปริมาณเลือดในร่างกาย โดยการเจาะเลือดออก (bloodletting) หรือการใช้ปลิงดูดเลือด[97] การรักษาด้วยวิธีดังกล่าวได้รับการสนับสนุนจากจักรพรรดิหวงตี้ของจีน ออลัส คอร์นีเลียส เซลซัซ กาเลน และฮิปพอคราทีส[97] ในคริสต์ศตวรรษที่ 19 และ 20 ก่อนที่การรักษาด้วยยาลดความดันโลหิตจะมีประสิทธิภาพ การรักษาความดันโลหิตสูงประกอบด้วย 3 วิธีการ ซึ่งมีผลข้างเคียงมาก ได้แก่ การงดบริโภคโซเดียมอย่างเข้มงวด (เช่นการห้ามบริโภคข้าว[97]) การผ่าตัดเอาระบบประสาทซิมพาเทติกออก (sympathectomy) และการฉีดสารที่ทำให้เกิดไข้เพื่อลดความดันเลือดโดยตรง (pyrogen therapy) [97][101] สารเคมีชนิดแรกที่ใช้รักษาความดันโลหิตสูงคือโซเดียมไทโอไซยาไนด์ (sodium thiocyanate) ใช้ใน ปี ค.ศ. 1900 แต่มีผลข้างเคียงมากและไม่เป็นที่นิยม[97] สารอื่น ๆ ได้รับการพัฒนาภายหลังช่วงสงครามโลกครั้งที่ 2 สารที่ได้รับความนิยมและมีประสิทธิภาพ เช่น เททระเมทิลแอมโมเนียมคลอไรด์ (tetramethylammonium chloride) และอนุพันธ์ของมัน เช่น เฮกซะเมโทเนียม (hexamethonium), ไฮดราลาซีน (hydralazine) และรีเซอร์พีน (reserpine) (อนุพันธ์จากพืช Rauwolfia serpentina) ความสำเร็จครั้งใหญ่คือการค้นพบยาลดความดันโลหิตที่สามารถรับประทานได้ชนิดแรกคือ คลอโรไทอะไซด์ (chlorothiazide) ในปี ค.ศ. 1958 ซึ่งเป็นยาขับปัสสาวะชนิดไทอะไซด์ที่พัฒนาจากยาปฏิชีวนะซัลฟานิลาไมด์ (sulfanilamide)[97][102]
สังคมและวัฒนธรรม
ความตระหนัก

องค์การอนามัยโลกระบุว่าความดันโลหิตสูงเป็นสาเหตุสำคัญของอัตราเสียชีวิตจากโรคหลอดเลือดหัวใจ สันนิบาตความดันโลหิตสูงโลก (The World Hypertension League; WHL) องค์การสากลที่ดูแลสมาคมความดันโลหิตสูงแห่งชาติ 85 สมาคม ระบุว่ามากกว่าครึ่งหนึ่งของผู้ป่วยความดันโลหิตสูงทั่วโลกไม่ตระหนักถึงความเจ็บป่วยของตนเอง[103] เพื่อตระหนักถึงปัญหาดังกล่าว WHL ได้ริเริ่มการรณรงค์เรื่องความดันโลหิตสูงในปี พ.ศ. 2548 (ค.ศ. 2005) และกำหนดให้วันที่ 17 พฤษภาคมในทุกปีเป็นวันความดันโลหิตสูงโลก ในช่วงสามปีที่ผ่านมามีสมาคมความดันโลหิตสูงในแต่ละชาติเข้าร่วมวันความดันโลหิตสูงโลกเพิ่มขึ้น และมีกิจกรรมและนวัตกรรมเพื่อประชาสัมพันธ์ต่อสาธารณชน ในปี พ.ศ. 2550 มีชาติสมาชิก 47 ชาติเข้าร่วมวันความดันโลหิตสูงโลก ในระหว่างสัปดาห์ของวันความดันโลหิตสูงโลก ในประเทศสมาชิกร่วมกับรัฐบาลท้องถื่น สมาคมวิชาชีพ องค์การนอกภาครัฐ และภาคเอกชนได้รณรงค์ถึงความตระหนักเรื่องความดันโลหิตสูงผ่านทางสื่อต่างๆ และการเดินรณรงค์ การใช้สื่อมวลชนเช่นอินเทอร์เน็ตและโทรทัศน์ทำให้เข้าถึงผู้คน 250 ล้านคน ผลจากการรณรงค์สันนิบาตความดันโลหิตสูงโลกเชื่อมั่นว่าผู้คน 1.5 พันล้านคนที่มีภาวะความดันโลหิตสูงจะได้เกิดความตระหนักขึ้น[104]
เศรษฐกิจ
ความดันโลหิตสูงเป็นโรคเรื้อรังที่พบบ่อยที่สุดที่มาตรวจในสถานพยาบาลปฐมภูมิในสหรัฐอเมริกา สมาคมโรคหัวใจสหรัฐอเมริกาประมาณว่าค่าใช้จ่ายทั้งทางตรงและทางอ้อมในการรักษาความดันโลหิตสูงในปี พ.ศ. 2553 อยู่ที่ 76.6 พันล้านดอลลาร์สหรัฐ[91] ในสหรัฐอเมริกา ราวร้อยละ 80 ของผู้ป่วยความดันโลหิตสูงมีความตระหนักในโรคของตนเอง ร้อยละ 71 ใช้ยาลดความดันโลหิต แต่ร้อยละ 48 เท่านั้นที่ตระหนักว่าภาวะความดันโลหิตสูงของตนเองได้รับการรักษาอย่างเพียงพอ[91] อุปสรรคของการรักษาความดันโลหิตอย่างเพียงพอคือความบกพร่องจากการวินิจฉัย การรักษา และ/หรือการควบคุมความดันโลหิต[105] บุคลากรทางการแพทย์เผชิญกับอุปสรรคมากมายที่จะควบคุมความดันเลือดให้อยู่ในเป้าหมาย รวมทั้งการใช้ยาหลายชนิดเพื่อให้ความดันโลหิตถึงเป้าหมาย ผู้ป่วยก็ต้องเผชิญกับความท้าทายในการใช้ยาสม่ำเสมอตามเวลาและการปรับเปลี่ยนวิถีชีวิตให้เหมาะสม ถึงกระนั้นการให้ความดันเลือดลดถึงเป้าหมายนั้นเป็นไปได้ และที่สำคัญการลดความดันโลหิตช่วยลดอัตราตายจากโรคหัวใจ โรคหลอดเลือดสมอง โรคความเสื่อมอื่นๆ และลดค่าใช้จ่ายที่อาจตามมาจากการรักษาโรคอย่างมีนัยสำคัญ[106][107]
อ้างอิง
- ↑ 1.0 1.1 1.2 "High Blood Pressure Fact Sheet". CDC. 19 กุมภาพันธ์ 2015. เก็บจากแหล่งเดิมเมื่อ 6 มีนาคม 2016. สืบค้นเมื่อ 6 มีนาคม 2016.
- ↑ 2.0 2.1 Lackland DT, Weber MA (May 2015). "Global burden of cardiovascular disease and stroke: hypertension at the core". The Canadian Journal of Cardiology. 31 (5): 569–571. doi:10.1016/j.cjca.2015.01.009. PMID 25795106.
- ↑ 3.0 3.1 Mendis S, Puska P, Norrving B (2011). Global atlas on cardiovascular disease prevention and control (PDF) (1st ed.). Geneva: World Health Organization in collaboration with the World Heart Federation and the World Stroke Organization. p. 38. ISBN 9789241564373. เก็บ (PDF)จากแหล่งเดิมเมื่อ 17 สิงหาคม 2014.
- ↑ 4.0 4.1 Hernandorena I, Duron E, Vidal JS, Hanon O (July 2017). "Treatment options and considerations for hypertensive patients to prevent dementia". Expert Opinion on Pharmacotherapy (Review). 18 (10): 989–1000. doi:10.1080/14656566.2017.1333599. PMID 28532183. S2CID 46601689.
- ↑ 5.0 5.1 5.2 5.3 5.4 Poulter NR, Prabhakaran D, Caulfield M (August 2015). "Hypertension". Lancet. 386 (9995): 801–812. doi:10.1016/s0140-6736(14)61468-9. PMID 25832858. S2CID 208792897.
- ↑ 6.0 6.1 6.2 6.3 6.4 Carretero OA; Oparil S (มกราคม 2000). "Essential hypertension. Part I: definition and etiology". Circulation. 101 (3): 329–335. doi:10.1161/01.CIR.101.3.329. PMID 10645931.
- ↑ Yang, Bo-Yi (2018). "Global association between ambient air pollution and blood pressure: A systematic review and meta-analysis". Environmental Pollution. 235: 576–588. doi:10.1016/j.envpol.2018.01.001. PMID 29331891.
- ↑ Whelton PK, Carey RM, Aronow WS, Casey DE, Collins KJ, Dennison Himmelfarb C, DePalma SM, Gidding S, Jamerson KA, Jones DW, MacLaughlin EJ, Muntner P, Ovbiagele B, Smith SC, Spencer CC, Stafford RS, Taler SJ, Thomas RJ, Williams KA, Williamson JD, Wright JT (June 2018). "2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines". Hypertension. 71 (6): e13–e115. doi:10.1161/HYP.0000000000000065. PMID 29133356.
- ↑ "How Is High Blood Pressure Treated?". National Heart, Lung, and Blood Institute. 10 กันยายน 2015. เก็บจากแหล่งเดิมเมื่อ 6 เมษายน 2016. สืบค้นเมื่อ 6 มีนาคม 2016.
- ↑ Campbell NR, Lackland DT, Lisheng L, Niebylski ML, Nilsson PM, Zhang XH (March 2015). "Using the Global Burden of Disease study to assist development of nation-specific fact sheets to promote prevention and control of hypertension and reduction in dietary salt: a resource from the World Hypertension League". Journal of Clinical Hypertension. 17 (3): 165–167. doi:10.1111/jch.12479. PMC 8031937. PMID 25644474. S2CID 206028313.
- ↑ 11.0 11.1 11.2 11.3 11.4 11.5 11.6 11.7 11.8 Chobanian AV; Bakris GL; Black HR; และคณะ (2003). "Seventh report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure". Hypertension. 42 (6): 1206–52. doi:10.1161/01.HYP.0000107251.49515.c2. PMID 14656957.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ James PA, Oparil S, Carter BL, Cushman WC, Dennison-Himmelfarb C, Handler J, Lackland DT, LeFevre ML, MacKenzie TD, Ogedegbe O, Smith SC, Svetkey LP, Taler SJ, Townsend RR, Wright JT, Narva AS, Ortiz E (February 2014). "2014 evidence-based guideline for the management of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8)". JAMA. 311 (5): 507–520. doi:10.1001/jama.2013.284427. PMID 24352797.
- ↑ Lau DH, Nattel S, Kalman JM, Sanders P (August 2017). "Modifiable Risk Factors and Atrial Fibrillation". Circulation (Review). 136 (6): 583–596. doi:10.1161/CIRCULATIONAHA.116.023163. PMID 28784826.
- ↑ Musini, VM; Tejani, AM; Bassett, K; Wright, JM (7 October 2009). "Pharmacotherapy for hypertension in the elderly". The Cochrane database of systematic reviews (4): CD000028. PMID 19821263.
- ↑ Diao, D; Wright, JM; Cundiff, DK; Gueyffier, F (Aug 15, 2012). "Pharmacotherapy for mild hypertension". The Cochrane database of systematic reviews. 8: CD006742. doi:10.1002/14651858.CD006742.pub2. PMID 22895954.
- ↑ Sundström, Johan; Arima, Hisatomi; Jackson, Rod; Turnbull, Fiona; Rahimi, Kazem; Chalmers, John; Woodward, Mark; Neal, Bruce (February 2015). "Effects of Blood Pressure Reduction in Mild Hypertension". Annals of Internal Medicine. 162: 184–91. doi:10.7326/M14-0773. PMID 25531552.
- ↑ Xie, X; Atkins, E; Lv, J; Bennett, A; Neal, B; Ninomiya, T; Woodward, M; MacMahon, S; Turnbull, F; Hillis, GS; Chalmers, J; Mant, J; Salam, A; Rahimi, K; Perkovic, V; Rodgers, A (7 November 2015). "Effects of intensive blood pressure lowering on cardiovascular and renal outcomes: updated systematic review and meta-analysis". Lancet (London, England). PMID 26559744.
- ↑ 18.0 18.1 18.2 Fisher ND, Williams GH (2005). "Hypertensive vascular disease". ใน Kasper DL, Braunwald E, Fauci AS; และคณะ (บ.ก.). Harrison's Principles of Internal Medicine (16th ed.). New York, NY: McGraw-Hill. pp. 1463–81. ISBN 0-07-139140-1.
{{cite book}}: ใช้ et al. อย่างชัดเจน ใน|editor=(help)CS1 maint: multiple names: editors list (ลิงก์) - ↑ 19.0 19.1 Marshall, IJ (9 July 2012). "Lay perspectives on hypertension and drug adherence: systematic review of qualitative research". BMJ (Clinical research ed.). 345: e3953. PMC 3392078. PMID 22777025.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Wong T, Mitchell P (2007). Lancet. 369 (9559): 425–35. doi:10.1016/S0140-6736 (07) 60198-6. PMID 17276782.
{{cite journal}}:|title=ไม่มีหรือว่างเปล่า (help); ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 21.0 21.1 Loscalzo, Joseph; Fauci, Anthony S.; Braunwald, Eugene; Dennis L. Kasper; Hauser, Stephen L; Longo, Dan L. (2008). Harrison's principles of internal medicine. McGraw-Hill Medical. ISBN 0-07-147691-1.
{{cite book}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 22.00 22.01 22.02 22.03 22.04 22.05 22.06 22.07 22.08 22.09 22.10 22.11 22.12 22.13 22.14 22.15 22.16 O'Brien, Eoin; Beevers, D. G.; Lip, Gregory Y. H. (2007). ABC of hypertension. London: BMJ Books. ISBN 1-4051-3061-X.
{{cite book}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Papadopoulos DP, Mourouzis I, Thomopoulos C, Makris T, Papademetriou V (2010). "Hypertension crisis". Blood Press. 19 (6): 328–36. doi:10.3109/08037051.2010.488052. PMID 20504242.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ 24.0 24.1 24.2 24.3 24.4 Marik PE, Varon J (2007). "Hypertensive crises: challenges and management". Chest. 131 (6): 1949–62. doi:10.1378/chest.06-2490. PMID 17565029.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Gibson, Paul (July 30, 2009). "Hypertension and Pregnancy". eMedicine Obstetrics and Gynecology. Medscape. สืบค้นเมื่อ 2009-06-16.
{{cite web}}: Cite ไม่รู้จักพารามิเตอร์ว่างเปล่า :|coauthors=(help) - ↑ 26.0 26.1 Rodriguez-Cruz, Edwin (April 6, 2010). "Hypertension". eMedicine Pediatrics: Cardiac Disease and Critical Care Medicine. Medscape. สืบค้นเมื่อ 2009-06-16.
{{cite web}}: ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ 27.0 27.1 27.2 Dionne JM, Abitbol CL, Flynn JT (2012). "Hypertension in infancy: diagnosis, management and outcome". Pediatr. Nephrol. 27 (1): 17–32. doi:10.1007/s00467-010-1755-z. PMID 21258818.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Ehret GB; Munroe PB; Rice KM; และคณะ (2011). "Genetic variants in novel pathways influence blood pressure and cardiovascular disease risk". Nature. 478 (7367): 103–9. doi:10.1038/nature10405. PMC 3340926. PMID 21909115.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Lifton, RP (2001-02-23). "Molecular mechanisms of human hypertension". Cell. 104 (4): 545–56. doi:10.1016/S0092-8674 (01) 00241-0. PMID 11239411.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Vasan, RS (2002-02-27). "Residual lifetime risk for developing hypertension in middle-aged women and men: The Framingham Heart Study". JAMA: the Journal of the American Medical Association. 287 (8): 1003–10. doi:10.1001/jama.287.8.1003. PMID 11866648.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Mesas AE, Leon-Muñoz LM, Rodriguez-Artalejo F, Lopez-Garcia E. The effect of coffee on blood pressure and cardiovascular disease in hypertensive individuals: a systematic review and meta-analysis. Am J Clin Nutr. 2011;94:1113–26.
- ↑ Vaidya A, Forman JP (2010). "Vitamin D and hypertension: current evidence and future directions". Hypertension. 56 (5): 774–9. doi:10.1161/HYPERTENSIONAHA.109.140160. PMID 20937970.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Sorof J, Daniels S (2002). "Obesity hypertension in children: a problem of epidemic proportions". Hypertension. 40 (4): 441–447. doi:10.1161/01.HYP.0000032940.33466.12. PMID 12364344. สืบค้นเมื่อ 2009-06-03.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 34.0 34.1 Lawlor, DA (May 2005). "Early life determinants of adult blood pressure". Current opinion in nephrology and hypertension. 14 (3): 259–64. doi:10.1097/01.mnh.0000165893.13620.2b. PMID 15821420.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Dluhy RG, Williams GH. Endocrine hypertension. In: Wilson JD, Foster DW, Kronenberg HM, eds. Williams Textbook of Endocrinology. 9th ed. Philadelphia, Pa: WB Saunders; 1998:729-49.
- ↑ Grossman E, Messerli FH (2012). "Drug-induced Hypertension: An Unappreciated Cause of Secondary Hypertension". Am. J. Med. 125 (1): 14–22. doi:10.1016/j.amjmed.2011.05.024. PMID 22195528.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Conway J (1984). "Hemodynamic aspects of essential hypertension in humans". Physiol. Rev. 64 (2): 617–60. PMID 6369352.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 38.0 38.1 Palatini P, Julius S (2009). "The role of cardiac autonomic function in hypertension and cardiovascular disease". Curr. Hypertens. Rep. 11 (3): 199–205. doi:10.1007/s11906-009-0035-4. PMID 19442329.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Andersson OK, Lingman M, Himmelmann A, Sivertsson R, Widgren BR (2004). "Prediction of future hypertension by casual blood pressure or invasive hemodynamics? A 30-year follow-up study". Blood Press. 13 (6): 350–4. doi:10.1080/08037050410004819. PMID 15771219.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Folkow B (1982). "Physiological aspects of primary hypertension". Physiol. Rev. 62 (2): 347–504. PMID 6461865.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Struijker Boudier HA, le Noble JL, Messing MW, Huijberts MS, le Noble FA, van Essen H (1992). "The microcirculation and hypertension". J Hypertens Suppl. 10 (7): S147–56. PMID 1291649.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Safar ME, London GM (1987). "Arterial and venous compliance in sustained essential hypertension". Hypertension. 10 (2): 133–9. doi:10.1161/01.HYP.10.2.133. PMID 3301662.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Schiffrin EL (1992). "Reactivity of small blood vessels in hypertension: relation with structural changes. State of the art lecture". Hypertension. 19 (2 Suppl): II1–9. PMID 1735561.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Chobanian AV (2007). "Clinical practice. Isolated systolic hypertension in the elderly". N. Engl. J. Med. 357 (8): 789–96. doi:10.1056/NEJMcp071137. PMID 17715411.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Zieman SJ, Melenovsky V, Kass DA (2005). "Mechanisms, pathophysiology, and therapy of arterial stiffness". Arterioscler. Thromb. Vasc. Biol. 25 (5): 932–43. doi:10.1161/01.ATV.0000160548.78317.29. PMID 15731494.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Navar LG (2010). "Counterpoint: Activation of the intrarenal renin-angiotensin system is the dominant contributor to systemic hypertension". J. Appl. Physiol. 109 (6): 1998–2000, discussion 2015. doi:10.1152/japplphysiol.00182.2010a. PMC 3006411. PMID 21148349.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Esler M, Lambert E, Schlaich M (2010). "Point: Chronic activation of the sympathetic nervous system is the dominant contributor to systemic hypertension". J. Appl. Physiol. 109 (6): 1996–8, discussion 2016. doi:10.1152/japplphysiol.00182.2010. PMID 20185633.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Versari D, Daghini E, Virdis A, Ghiadoni L, Taddei S (2009). "Endothelium-dependent contractions and endothelial dysfunction in human hypertension". Br. J. Pharmacol. 157 (4): 527–36. doi:10.1111/j.1476-5381.2009.00240.x. PMC 2707964. PMID 19630832.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Marchesi C, Paradis P, Schiffrin EL (2008). "Role of the renin-angiotensin system in vascular inflammation". Trends Pharmacol. Sci. 29 (7): 367–74. doi:10.1016/j.tips.2008.05.003. PMID 18579222.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Padwal RS; Hemmelgarn BR; Khan NA; และคณะ (2009). "The 2009 Canadian Hypertension Education Program recommendations for the management of hypertension: Part 1 – blood pressure measurement, diagnosis and assessment of risk". Canadian Journal of Cardiology. 25 (5): 279–86. doi:10.1016/S0828-282X (09) 70491-X. PMC 2707176. PMID 19417858.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Padwal RJ; Hemmelgarn BR; Khan NA; และคณะ (2008). "The 2008 Canadian Hypertension Education Program recommendations for the management of hypertension: Part 1 – blood pressure measurement, diagnosis and assessment of risk". Canadian Journal of Cardiology. 24 (6): 455–63. doi:10.1016/S0828-282X (08) 70619-6. PMC 2643189. PMID 18548142.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Padwal RS; Hemmelgarn BR; McAlister FA; และคณะ (2007). "The 2007 Canadian Hypertension Education Program recommendations for the management of hypertension: Part 1 – blood pressure measurement, diagnosis and assessment of risk". Canadian Journal of Cardiology. 23 (7): 529–38. doi:10.1016/S0828-282X (07) 70797-3. PMC 2650756. PMID 17534459.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Hemmelgarn BR; McAlister FA; Grover S; และคณะ (2006). "The 2006 Canadian Hypertension Education Program recommendations for the management of hypertension: Part I – Blood pressure measurement, diagnosis and assessment of risk". Canadian Journal of Cardiology. 22 (7): 573–81. doi:10.1016/S0828-282X (06) 70279-3. PMC 2560864. PMID 16755312.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Hemmelgarn BR; McAllister FA; Myers MG; และคณะ (2005). "The 2005 Canadian Hypertension Education Program recommendations for the management of hypertension: part 1- blood pressure measurement, diagnosis and assessment of risk". Canadian Journal of Cardiology. 21 (8): 645–56. PMID 16003448.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 55.0 55.1 55.2 National Clinical Guideline Centre (August 2011). "7 Diagnosis of Hypertension, 7.5 Link from evidence to recommendations". Hypertension (NICE CG 127) (PDF). National Institute for Health and Clinical Excellence. p. 102. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2013-07-23. สืบค้นเมื่อ 2011-12-22.
- ↑ North of England Hypertension Guideline Development Group (1 August 2004). "Frequency of measurements". Essential hypertension (NICE CG18). National Institute for Health and Clinical Excellence. p. 53. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2012-07-14. สืบค้นเมื่อ 2011-12-22.
- ↑ Franklin, SS (February 2012). "Unusual hypertensive phenotypes: what is their significance?". Hypertension. 59 (2): 173–8. doi:10.1161/HYPERTENSIONAHA.111.182956. PMID 22184330.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Luma GB, Spiotta RT (2006). "Hypertension in children and adolescents". Am Fam Physician. 73 (9): 1558–68. PMID 16719248.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 59.0 59.1 59.2 59.3 Mancia G; De Backer G; Dominiczak A; และคณะ (2007). "2007 ESH-ESC Practice Guidelines for the Management of Arterial Hypertension: ESH-ESC Task Force on the Management of Arterial Hypertension". J. Hypertens. 25 (9): 1751–62. doi:10.1097/HJH.0b013e3282f0580f. PMID 17762635.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 60.0 60.1 60.2 60.3 60.4 60.5 Williams, B (2004 Mar). "Guidelines for management of hypertension: report of the fourth working party of the British Hypertension Society, 2004-BHS IV". Journal of Human Hypertension. 18 (3): 139–85. doi:10.1038/sj.jhh.1001683. PMID 14973512.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help); ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ 61.0 61.1 61.2 61.3 61.4 61.5 สมาคมความดันโลหิตสูงแห่งประเทศไทย (2012). แนวทางการรักษาโรคความดันโลหิตสูงในเวชปฏิบัติทั่วไป พ.ศ. 2555 (PDF). การประชุมวิชาการประจำปี ครั้งที่ 10 "Trends in Hypertension 2012" 17 กุมภาพันธ์ 2555. กรุงเทพฯ, ประเทศไทย. ISBN 1-111-22222-9. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2014-07-28. สืบค้นเมื่อ 23 มิถุนายน พ.ศ. 2555.
{{cite conference}}: ตรวจสอบค่า|isbn=: checksum (help); ตรวจสอบค่าวันที่ใน:|accessdate=(help) - ↑ Din-Dzietham R, Liu Y, Bielo MV, Shamsa F (2007). "High blood pressure trends in children and adolescents in national surveys, 1963 to 2002". Circulation. 116 (13): 1488–96. doi:10.1161/CIRCULATIONAHA.106.683243. PMID 17846287.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ 63.0 63.1 63.2 63.3 National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents (2004). "The fourth report on the diagnosis, evaluation, and treatment of high blood pressure in children and adolescents". Pediatrics. 114 (2 Suppl 4th Report): 555–76. doi:10.1542/peds.114.2.S2.555. PMID 15286277.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Whelton PK; และคณะ (2002). "Primary prevention of hypertension. Clinical and public health advisory from the National High Blood Pressure Education Program". JAMA. 288 (15): 1882–1888. doi:10.1001/jama.288.15.1882. PMID 12377087.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help) - ↑ 65.0 65.1 "NPS Prescribing Practice Review 52: Treating hypertension". NPS Medicines Wise. September 1, 2010. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2011-02-22. สืบค้นเมื่อ November 5, 2010.
- ↑ Siebenhofer, A (2011-09-07). Siebenhofer, Andrea (บ.ก.). "Long-term effects of weight-reducing diets in hypertensive patients". Cochrane database of systematic reviews (Online). 9 (9): CD008274. doi:10.1002/14651858.CD008274.pub2. PMID 21901719.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Blumenthal JA; Babyak MA; Hinderliter A; และคณะ (2010). "Effects of the DASH diet alone and in combination with exercise and weight loss on blood pressure and cardiovascular biomarkers in men and women with high blood pressure: the ENCORE study". Arch. Intern. Med. 170 (2): 126–35. doi:10.1001/archinternmed.2009.470. PMID 20101007.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ He, FJ (2004). MacGregor, Graham A (บ.ก.). "Effect of longer-term modest salt reduction on blood pressure". Cochrane database of systematic reviews (Online) (3): CD004937. doi:10.1002/14651858.CD004937. PMID 15266549.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ "Your Guide To Lowering Your Blood Pressure With DASH" (PDF). สืบค้นเมื่อ 2009-06-08.
- ↑ Greenhalgh J, Dickson R, Dundar Y (2009). "The effects of biofeedback for the treatment of essential hypertension: a systematic review". Health Technol Assess. 13 (46): 1–104. doi:10.3310/hta13460. PMID 19822104.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|doi_brokendate=ถูกละเว้น แนะนำ (|doi-broken-date=) (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Ospina MB; Bond K; Karkhaneh M; และคณะ (2007). "Meditation practices for health: state of the research". Evid Rep Technol Assess (Full Rep) (155): 1–263. PMID 17764203.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 72.0 72.1 Nelson, Mark. "Drug treatment of elevated blood pressure". Australian Prescriber (33): 108–112. สืบค้นเมื่อ August 11, 2010.
- ↑ Diao, Diana (2012). "Pharmacotherapy for mild hypertension". The Cochrane Collaboration (8). doi:10.1002/14651858.CD006742.pub2.
- ↑ Law M, Wald N, Morris J (2003). "Lowering blood pressure to prevent myocardial infarction and stroke: a new preventive strategy" (PDF). Health Technol Assess. 7 (31): 1–94. PMID 14604498. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2011-03-04. สืบค้นเมื่อ 2013-02-20.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Shaw, Gina (2009-03-07). "Prehypertension: Early-stage High Blood Pressure". WebMD. สืบค้นเมื่อ 2009-07-03.
- ↑ 76.0 76.1 76.2 Klarenbach, SW (2010 May). "Identification of factors driving differences in cost effectiveness of first-line pharmacological therapy for uncomplicated hypertension". The Canadian journal of cardiology. 26 (5): e158–63. doi:10.1016/S0828-282X (10) 70383-4. PMC 2886561. PMID 20485695.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ตรวจสอบค่าวันที่ใน:|date=(help); ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Wright JM, Musini VM (2009). Wright, James M (บ.ก.). "First-line drugs for hypertension". Cochrane Database Syst Rev (3): CD001841. doi:10.1002/14651858.CD001841.pub2. PMID 19588327.
- ↑ 78.0 78.1 National Institute Clinical Excellence (August 2011). "1.5 Initiating and monitoring antihypertensive drug treatment, including blood pressure targets". GC127 Hypertension: Clinical management of primary hypertension in adults. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2012-01-10. สืบค้นเมื่อ 2011-12-23.
- ↑ 79.0 79.1 Sever PS, Messerli FH (2011). "Hypertension management 2011: optimal combination therapy". Eur. Heart J. 32 (20): 2499–506. doi:10.1093/eurheartj/ehr177. PMID 21697169.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ "2.5.5.1 Angiotensin-converting enzyme inhibitors". British National Formulary. Vol. No. 62. September 2011. สืบค้นเมื่อ 2011-12-22.
{{cite book}}: ไม่รู้จักพารามิเตอร์|chapterurl=ถูกละเว้น แนะนำ (|chapter-url=) (help) - ↑ 81.0 81.1 Musini VM, Tejani AM, Bassett K, Wright JM (2009). Musini, Vijaya M (บ.ก.). "Pharmacotherapy for hypertension in the elderly". Cochrane Database Syst Rev (4): CD000028. doi:10.1002/14651858.CD000028.pub2. PMID 19821263.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Aronow WS; Fleg JL; Pepine CJ; และคณะ (2011). "ACCF/AHA 2011 expert consensus document on hypertension in the elderly: a report of the American College of Cardiology Foundation Task Force on Clinical Expert Consensus documents developed in collaboration with the American Academy of Neurology, American Geriatrics Society, American Society for Preventive Cardiology, American Society of Hypertension, American Society of Nephrology, Association of Black Cardiologists, and European Society of Hypertension". J. Am. Coll. Cardiol. 57 (20): 2037–114. doi:10.1016/j.jacc.2011.01.008. PMID 21524875.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ "CG34 Hypertension - quick reference guide" (PDF). National Institute for Health and Clinical Excellence. 28 June 2006. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2009-03-13. สืบค้นเมื่อ 2009-03-04.
- ↑ Calhoun DA; Jones D; Textor S; และคณะ (2008). "Resistant hypertension: diagnosis, evaluation, and treatment. A scientific statement from the American Heart Association Professional Education Committee of the Council for High Blood Pressure Research". Hypertension. 51 (6): 1403–19. doi:10.1161/HYPERTENSIONAHA.108.189141. PMID 18391085.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ "WHO Disease and injury country estimates". World Health Organization. 2009. สืบค้นเมื่อ Nov. 11, 2009.
{{cite web}}: ตรวจสอบค่าวันที่ใน:|accessdate=(help) - ↑ 86.0 86.1 Kearney PM, Whelton M, Reynolds K, Muntner P, Whelton PK, He J (2005). "Global burden of hypertension: analysis of worldwide data". Lancet. 365 (9455): 217–23. doi:10.1016/S0140-6736 (05) 17741-1. PMID 15652604.
{{cite journal}}: ตรวจสอบค่า|doi=(help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Kearney PM, Whelton M, Reynolds K, Whelton PK, He J (2004). "Worldwide prevalence of hypertension: a systematic review". J. Hypertens. 22 (1): 11–9. doi:10.1097/00004872-200401000-00003. PMID 15106785.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Burt VL; Whelton P; Roccella EJ; และคณะ (1995). "Prevalence of hypertension in the US adult population. Results from the Third National Health and Nutrition Examination Survey, 1988–1991". Hypertension. 25 (3): 305–13. doi:10.1161/01.HYP.25.3.305. PMID 7875754. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2012-12-05. สืบค้นเมื่อ 2009-06-05.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 89.0 89.1 Burt VL; Cutler JA; Higgins M; และคณะ (1995). "Trends in the prevalence, awareness, treatment, and control of hypertension in the adult US population. Data from the health examination surveys, 1960 to 1991". Hypertension. 26 (1): 60–9. doi:10.1161/01.HYP.26.1.60. PMID 7607734. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2012-12-20. สืบค้นเมื่อ 2009-06-05.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Ostchega Y, Dillon CF, Hughes JP, Carroll M, Yoon S (2007). "Trends in hypertension prevalence, awareness, treatment, and control in older U.S. adults: data from the National Health and Nutrition Examination Survey 1988 to 2004". Journal of the American Geriatrics Society. 55 (7): 1056–65. doi:10.1111/j.1532-5415.2007.01215.x. PMID 17608879.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ 91.0 91.1 91.2 Lloyd-Jones D; Adams RJ; Brown TM; และคณะ (2010). "Heart disease and stroke statistics--2010 update: a report from the American Heart Association". Circulation. 121 (7): e46–e215. doi:10.1161/CIRCULATIONAHA.109.192667. PMID 20019324.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Falkner B (2009). "Hypertension in children and adolescents: epidemiology and natural history". Pediatr. Nephrol. 25 (7): 1219–24. doi:10.1007/s00467-009-1200-3. PMC 2874036. PMID 19421783.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Luma GB, Spiotta RT (2006). "Hypertension in children and adolescents". Am Fam Physician. 73 (9): 1558–68. PMID 16719248. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2007-09-26. สืบค้นเมื่อ 2013-04-12.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ "Global health risks: mortality and burden of disease attributable to selected major risks" (PDF). World Health Organization. 2009. สืบค้นเมื่อ 10 February 2012.
- ↑ Lewington S, Clarke R, Qizilbash N, Peto R, Collins R (2002). "Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies". Lancet. 360 (9349): 1903–13. doi:10.1016/S0140-6736 (02) 11911-8. PMID 12493255.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Singer DR, Kite A (2008). "Management of hypertension in peripheral arterial disease: does the choice of drugs matter?". European Journal of Vascular and Endovascular Surgery. 35 (6): 701–8. doi:10.1016/j.ejvs.2008.01.007. PMID 18375152.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 97.0 97.1 97.2 97.3 97.4 97.5 97.6 97.7 Esunge PM (1991). "From blood pressure to hypertension: the history of research". J R Soc Med. 84 (10): 621. PMC 1295564. PMID 1744849.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 98.0 98.1 Kotchen TA (2011). "Historical trends and milestones in hypertension research: a model of the process of translational research". Hypertension. 58 (4): 522–38. doi:10.1161/HYPERTENSIONAHA.111.177766. PMID 21859967.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Swales JD, บ.ก. (1995). Manual of hypertension. Oxford: Blackwell Science. pp. xiii. ISBN 0-86542-861-1.
- ↑ Postel-Vinay N, บ.ก. (1996). A century of arterial hypertension 1896–1996. Chichester: Wiley. p. 213. ISBN 0-471-96788-2.
- ↑ Dustan HP, Roccella EJ, Garrison HH (1996). "Controlling hypertension. A research success story". Arch. Intern. Med. 156 (17): 1926–35. doi:10.1001/archinte.156.17.1926. PMID 8823146.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Novello FC, Sprague JM (1957). "Benzothiadiazine dioxides as novel diuretics". J. Am. Chem. Soc. 79 (8): 2028. doi:10.1021/ja01565a079.
- ↑ Chockalingam A (2007). "Impact of World Hypertension Day". Canadian Journal of Cardiology. 23 (7): 517–9. doi:10.1016/S0828-282X (07) 70795-X. PMC 2650754. PMID 17534457.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Chockalingam A (2008). "World Hypertension Day and global awareness". Canadian Journal of Cardiology. 24 (6): 441–4. doi:10.1016/S0828-282X (08) 70617-2. PMC 2643187. PMID 18548140.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Alcocer L, Cueto L (2008). "Hypertension, a health economics perspective". Therapeutic Advances in Cardiovascular Disease. 2 (3): 147–55. doi:10.1177/1753944708090572. PMID 19124418. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2012-12-04. สืบค้นเมื่อ 2009-06-20.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ William J. Elliott (2003). "The Economic Impact of Hypertension". The Journal of Clinical Hypertension. 5 (4): 3–13. doi:10.1111/j.1524-6175.2003.02463.x. PMID 12826765.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Coca A (2008). "Economic benefits of treating high-risk hypertension with angiotensin II receptor antagonists (blockers)". Clinical Drug Investigation. 28 (4): 211–20. doi:10.2165/00044011-200828040-00002. PMID 18345711.
แหล่งข้อมูลอื่น
| การจำแนกโรค | |
|---|---|
| ทรัพยากรภายนอก |
- แนวทางการรักษาโรคความดันโลหิตสูง โดย นพ.สุรเกียรติ อาชานานุภาพ
- ความดันโลหิตสูง ที่เว็บไซต์ Curlie
- สมาคมความดันโลหิตสูงแห่งประเทศไทย
- แนวทางการรักษาโรคความดันโลหิตสูง ในเวชปฏิบัติทั่วไป โดยสมาคมความดันโลหิตสูงแห่งประเทศไทย (ฉบับปรับปรุง 2558)

