เลือดในอุจจาระ
| เลือดในอุจจาระ | |
|---|---|
| สาขาวิชา | วิทยาทางเดินอาหาร |

ในมนุษย์ เลือดในอุจจาระจะดูต่าง ๆ กันขึ้นอยู่กับว่ามันออกเข้าไปในทางเดินอาหารในส่วนใดเพราะก็จะได้ย่อยไปในระดับต่าง ๆ กัน และขึ้นอยู่กับว่าไหลออกมากเท่าไร โดยคำอาจมุ่งกล่าวถึงอุจจาระดำ (melena) ซึ่งปกติจะมาจากเลือดที่ไหลออกจากทางเดินอาหารส่วนบน (upper gastrointestinal bleeding) หรือมุ่งกล่าวถึงเลือดออกสด ๆ (hematochezia) ที่มีสีแดงสดและมาจากทางเดินอาหารส่วนล่าง (lower gastrointestinal bleeding)[1] การประเมินเลือดที่พบในอุจจาระจะขึ้นอยู่กับลักษณะต่าง ๆ รวมทั้งสี ปริมาณ และลักษณะอื่น ๆ ซึ่งอาจชี้แหล่งกำเนิด อย่างไรก็ดี เลือดแม้เพราะโรคหนักก็อาจมีสภาพที่คลุมเครือ หรือมีลักษณะเหมือนกับเลือดที่มาจากอีกส่วนหนึ่งของทางเดินอาหาร[1][2] แต่คำว่า "blood in stool" (เลือดในอุจจาระ) ทางการแพทย์ ปกติจะหมายถึงเลือดที่เห็นได้ คือไม่ใช่เลือดแฝงในอุจจาระซึ่งจะพบก็ต่อเมื่อตรวจร่างกายหรือทดสอบอุจจาระด้วยสารเคมี ในทารกเกิดใหม่ Apt test สามารถใช้แยกแยะระหว่างเลือดของทารกในอุจจาระจากเลือดของแม่ โดยอาศัยความแตกต่างของเฮโมโกลบินของทารกในครรภ์/เกิดใหม่ (fetal hemoglobin) เทียบกับของผู้ใหญ่[3][4]
การวินิจฉัยแยกโรค
[แก้]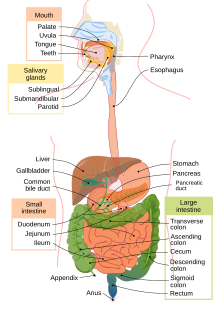
เลือดในอุจจาระอาจมาจากที่ต่าง ๆ หลายแหล่ง โดยอาจมีเหตุที่ไม่มีโทษอะไรจนกระทั่งเป็นปัญหาหนักมาก วิธีการแยกแยะเหตุที่ทำให้เลือดออกก็คือแยกแยะแหล่งที่เลือดออก ทางเดินอาหาร (gastrointestinal tract) สามารถแบ่งออกเป็นส่วนบน (upper) และส่วนล่าง (lower)[8][9] เลือดในอุจจาระบ่อยครั้งจะปรากฏแตกต่างกันขึ้นอยู่กับแหล่งกำเนิด ซึ่งอาจช่วยวินิจฉัยปัญหา อัตราการออกของเลือดก็อาจทำให้ดูต่างกับกรณีทั่วไปด้วย[2][10]
ทางเดินอาหารส่วนบน
[แก้]ทางเดินอาหารส่วนบนหมายถึงอวัยวะที่มีส่วนเกี่ยวกับการย่อยอาหารเหนือ suspensory muscle of duodenum (ligament of Treitz) โดยประกอบด้วยหลอดอาหาร กระเพาะอาหาร และลำไส้เล็กส่วนต้น[8] เลือดออกที่ทางเดินอาหารส่วนบน (upper gastrointestinal bleeding) ปกติจะกำหนดโดยอุจจาระดำ (melena) แต่ก็อาจเห็นเลือดสีแดงถ้าเลือดออกไม่หยุดและเร็ว[11]
ทางเดินอาหารส่วนล่าง
[แก้]เลือดที่ออกในทางเดินอาหารส่วนล่างปกติจะปรากฏเป็นเลือดสดโดยเป็นปัญหาหนักเบาไม่เท่ากัน[2] เลือดที่ไหลออกช้า ๆ จากลำไส้ใหญ่ส่วนที่วิ่งขึ้น อาจจะถูกย่อยไปโดยส่วนหนึ่งและปรากฏเป็นอุจจาระดำเช่นกัน[10]
พยาธิสรีรวิทยา
[แก้]การมีเลือดอยู่ในอุจจาระอาจมีเหตุหลายอย่าง ซึ่งสามารถแบ่งเป็นหมวดต่าง ๆ หมวดกว้าง ๆ รวมส่วนยื่นที่จะเป็นมะเร็ง (cancerous processes) หรือผนังลำไส้ที่ผิดปกติ, โรคที่ทำให้อักเสบ (inflammatory disease), ลำไส้ใหญ่อักเสบ (colitis) จากการติดเชื้อหรือจากยา, และหลอดเลือดมีปัญหา (vascular compromise)[10]
มะเร็ง/เนื้องอก
[แก้]การเปลี่ยนแปลงของผนังลำไส้
[แก้]การบีบตัว (motility)
[แก้]ผนังลำไส้สำคัญในการเคลื่อนของของเสียไปตามทางเดินอาหาร การพยายามเบ่งถ่ายซ้ำ ๆ อาจทำให้เนื้อเยื่อที่ไส้ตรงฉีกขาดเป็นแผลที่ทวารหนัก (anal fissure)
โดยโครงสร้าง
[แก้]รายการนี้รวมโรคที่ผนังลำไส้เปลี่ยนไปเพราะโรค[10]
- โรคแผลเปื่อยเพปติก (peptic ulcer disease)[21][11][22][23] โดยแบ่งออกเป็นแผลเปื่อยที่ลำไส้เล็กส่วนต้นหรือที่กระเพาะอาหาร เหตุสามัญที่สุดรวมทั้ง
- ยาแก้อักเสบชนิดไม่ใช่สเตอรอยด์ (NSAID) - การใช้ยาชนิดนี้อาจก่อแผลเปื่อยที่ผนังของกระเพาะลำไส้ซึ่งทำให้มีเลือดในอุจจาระ[24]
- การติดเชื้อแบคทีเรีย Helicobacter pylori ซึ่งกัดผนังกระเพาะลำไส้ ซึ่งทำให้มีเลือดในอุจจาระ[23][25]
- โรคเรื้อรัง[23]
- Diverticulitis[A][29] และ diverticulosis[B][33] ซึ่งเกิดจากกระเป๋า (pouch) ที่ยื่นออกจากผนังลำไส้ แล้วทำให้ผนังลำไส้อ่อนแอและเสี่ยงต่อการติดเชื้อจากแบคทีเรียที่อยู่ในทางเดินอาหาร และดังนั้น ก็จะเพิ่มความเสี่ยงต่าง ๆ รวมทั้งปัญหาเส้นเลือด (vascular compromise), การสะสมแบคทีเรียที่ที่ลำไส้ทะลุ (เป็นฝี), การเกิดช่องทะลุ (fistula) ต่อกับอีกส่วนหนึ่งของทางเดินอาหาร, และการอุดตันของลำไส้[29]
- ถุงยื่น คือ Meckel's diverticulum เป็นส่วนเหลือแต่กำเนิดของท่อ omphalomesenteric duct ที่เชื่อมถุงไข่แดง (yolk sac) ของทารกในครรภ์กับลำไส้ และปกติจะปิดแล้วทำลายในช่วงพัฒนาการ แต่ถ้าท่อยังคงอยู่แม้แต่เป็นบางส่วน ก็อาจจะเกิดถุงยื่นหรือช่องทะลุ ซึ่งก็จะเสี่ยงเป็นแหล่งให้เลือดออก[34]
ลำไส้อักเสบ (Inflammatory bowel)
[แก้]โรคที่ทำให้ทางเดินอาหารอักเสบอาจทำให้มีเลือดในอุจจาระ[35] เช่น การอักเสบอาจเกิดขึ้นในทางเดินอาหารที่ไหนก็ได้เนื่องจากโรค Crohn's disease[36] และเกิดในลำไส้ใหญ่ถ้ามีลำไส้ใหญ่อักเสบแบบมีแผล (ulcerative colitis)[37]
ลำไส้อักเสบ
[แก้]- ลำไส้เล็กอักเสบ (enteritis) ซึ่งอาจเกิดจากโรคภูมิต้านตนเอง (เช่น Crohn’s disease) จากยา (เช่น ไอบิวพรอเฟน) จากรังสีบำบัด และจาก Coeliac disease[42]
ลำไส้ใหญ่อักเสบแบบติดเชื้อ
[แก้]- อาหารเป็นพิษ - แบคทีเรียที่สัมพันธ์กับอาการท้องร่วงแบบมีเลือดก็คือ E. coli
- ลำไส้เล็กอักเสบที่เกิดจากการติดเชื้อแบคทีเรีย Campylobacter (Campylobacter enteritis)[43]
- โรคบิดจากเชื้อชิเกลลา[44]
- การติดเชื้อ Salmonella ทั่วกาย (Salmonellosis) รวมทั้ง Salmonella enteritis และ Salmonella enterocolitis[45][46]
- กระเพาะอาหารและลำไส้อักเสบจากเชื้อแบคทีเรีย (bacterial gastroenteritis)[47]
- จากแบคทีเรีย Campylobacter jejuni
- จากแบคทีเรียที่สร้างสปอร์ คือ Clostridium dificile
- ลำไส้เล็กอักเสบเหตุ Escherichia coli ซึ่งเป็นเหตุท้องร่วงของผู้เดินทางไกลมากที่สุด[48]
- จากแบคทีเรีย Salmonella enterica
- จากแบคทีเรีย Shigella dysenteriae[44] (ดูเพิ่มที่โรคบิด)
- จากแบคทีเรีย Staphylococcus aureus[42]
ลำไส้เล็กอักเสบเหตุการรักษา
[แก้]- ลำไส้เล็กอักเสบเหตุการฉายรังสี (radiation enteritis)[49]
ปัญหาเส้นเลือด (vascular compromise)
[แก้]- Angiodysplasia[C] ของทางเดินอาหาร
- รูปผิดปกติของหลอดเลือดแดงและดำ
- แผลที่ทวารหนัก (anal fissure)
- Esophageal varices[D][52]
- โรคริดสีดวงทวาร[53][54]
- โรคริดสีดวงทวารภายในที่ปกคลุมด้วยชั้นเยื่อเมือกและเนื้อเยื่อบุผิว ทำให้มันมีโอกาสเลือดออกมากขึ้น แต่ปกติไม่ทำให้เจ็บ[10]
- โรคริดสีดวงทวารภายนอกมีโอกาสเลือดออกน้อยกว่า แต่จะคลุมไปด้วยเนื้อเยื่อบุผิวที่ต่างกัน (squamous) แต่สามารถทำให้เจ็บมากเนื่องจากภาวะหลอดเลือดมีลิ่มเลือด (thrombosis)[10]
- การตัดติ่งเนื้อเมือกเมื่อส่องกล้องลำไส้ใหญ่ (colonoscopy) สามารถทำให้เลือดออกบ้างในอุจจาระหลังการตัด
เหตุอื่น ๆ
[แก้]- เลือดในอาหาร เช่น อาหารตามประเพณีของคนมาซายมักรวมเลือดที่ได้จากวัวควาย
การประเมิน/การตรวจ
[แก้]การตรวจหาเลือดที่พบในอุจจาระจะขึ้นอยู่กับลักษณะเลือด (สี ปริมาณเป็นต้น) และถ้าบุคคลนั้นมีความดันต่ำบวกกับอัตราการเต้นหัวใจที่สูงขึ้นหรือไม่[2] การตรวจต่อไปนี้จะใช้ร่วมกันเพื่อกำหนดจุดที่เลือดออก
- การตรวจไส้ตรงโดยใช้นิ้วคลำ (DRE) และการตรวจเลือดแฝงในอุจจาระ (FOBT)
- การส่องกล้องลำไส้ใหญ่ (colonoscopy)
- การตรวจทวารหนักด้วยกล้อง (anoscopy)
- การส่องกล้องตรวจทางเดินอาหารส่วนบน (EGD)
- การส่องกล้องด้วยแคปซูล (capsule endoscopy)
- เอ็กซ์เรย์คอมพิวเตอร์
อุจจาระดำ (melena) ก็คืออุจจาระที่มีสีเข้ม คล้ายน้ำมันดิน เนื่องจากมีการย่อยเม็ดเลือดแดงเป็นบางส่วน[1] ส่วนเลือดสด ๆ (hematochezia) ก็คือเลือดสีแดงที่เห็นในส้วม ไม่ว่าจะอยู่ในอุจจาระหรือรอบ ๆ อุจจาระ[1] โดยเลือดปกติจะสันนิษฐานว่า มาจากทางเดินอาหารส่วนล่าง ซึ่งในเบื้องต้นจะตรวจไส้ตรงโดยใช้นิ้วคลำและตรวจเลือดแฝงในอุจจาระ ซึ่งถ้าพบผลบวก ก็จะตรวจด้วยการส่องกล้องลำไส้ใหญ่ต่อไป[1][11][10][2] แต่ถ้ามีเลือดสดมากในอุจจาระ การส่องกล้องทางเดินอาหารส่วนบน (EGD) ก็อาจจำเป็น[1][2][11][10] ถ้าไม่พบแหล่งเลือดออกด้วยวิธีตรวจเหล่านี้ แพทย์อาจส่องกล้องโดยแคปซูลเพื่อตรวจลำไส้เล็กให้ละเอียดขึ้น ซึ่งไม่สามารถเห็นได้ด้วยวิธีตรวจอื่น ๆ[10]
สำหรับอุจจาระดำ แพทย์จะตรวจไส้ตรงโดยใช้นิ้วคลำและตรวจเลือดแฝงในอุจจาระ แต่ถ้าสงสัยว่ามีเลือดออกจากทางเดินอาหารส่วนบน ก็อาจจะส่องกล้องทางเดินอาหารส่วนบน (EGD) ก่อนแล้วตรวจด้วยวิธีอื่น ๆ ทีหลังถ้ายังไม่สามารถกำหนดจุดที่เลือดออก[11][10]
การตรวจทวารหนักด้วยกล้อง (anoscopy) เป็นวิธีตรวจอีกอย่างหนึ่ง ซึ่งสามารถใช้รวมกับการส่องกล้องลำไส้ใหญ่ (colonoscopy) เป็นวิธีที่ตรวจไส้ตรงและส่วนปลายของลำไส้ใหญ่ส่วนที่วิ่งลง[1][2]
| สี | ศัพท์แพทย์ | ความบ่อย | ปริมาณ | ตัวอย่างของแหล่งเลือด |
|---|---|---|---|---|
| แดงสด | Hematochezia (เลือดออกสด ๆ)[1] |
เป็นครั้งคราว | น้อย | โรคริดสีดวงทวาร, อาการอักเสบต่าง ๆ, ติ่งเนื้อเมือก[2] |
| แดงสด | Hematochezia (เลือดออกสด ๆ)[1] |
อุจจาระเพิ่มขึ้น มีเลือดทุกครั้ง | จำนวนมาก | เลือดออกเร็ว เช่น แผลเปื่อย (ulcer), varice[D][2][11] |
| แดงเข้ม/ดำ | อุจจาระดำ (melena)[1] | มีเลือดเมื่อถ่ายทุกครั้ง | บอกได้ยากเพราะรวมอยู่กับอุจจาระ | เลือดออกช้า ๆ, มะเร็ง, แผลเปื่อย, แต่การใช้ยา peptobismol และการทานธาตุเหล็ก ก็อาจก่ออาการนี้[11] |
ลักษณะอื่น ๆ
[แก้]อุจจาระอาจมีเมือกด้วย[2] อุจจาระที่เหมือนกับน้ำมันดินทั่วไปจะเป็นพร้อมกับอุจจาระดำซึ่งเกิดเนื่องจากเลือดที่ได้ย่อยสลายเป็นบางส่วน[1]
อายุคนไข้
[แก้]อายุของคนไข้เป็นเรื่องสำคัญเมื่อประเมินว่าอะไรเป็นเหตุให้เลือดออก[2]
| อายุ | กลุ่ม | แหล่งเลือดที่พิจารณา |
|---|---|---|
| <20 ปี | เด็ก/เยาวชน | ปัญหาพันธุกรรม/ภูมิต้านตนเอง หรือปัญหาอวัยวะ/โครงสร้าง |
| 20-60 ปี | ผู้ใหญ่ | ปัญหาพันธุกรรม/ภูมิต้านตนเอง สภาวะวิรูปของหลอดเลือด |
| >60 ปี | ผู้สูงอายุ | สภาวะวิรูปของหลอดเลือด โรคตับ มะเร็ง |
การรักษา
[แก้]การรักษาปัญหาเลือดในอุจจาระโดยมากขึ้นอยู่กับเหตุที่ทำให้เลือดออก เลือดออกมักทำให้ล้า เวียนศีรษะ ปวดหัว หรือแม้แต่หายใจไม่ออก โดยอาการเหล่านี้ก็จะต้องรักษาด้วย[55][56] เป็นอาการจากการเสียเลือด เกิดเพราะขาดเม็ดเลือดแดง ทำให้มีออกซิเจนไปยังเนื้อเยื่อและอวัยวะต่าง ๆ น้อยลง[57][56] เลือดในอุจจาระสัมพันธ์กับภาวะแทรกซ้อนหนักโดยเป็นผลของการตกเลือด หรือการเสียเลือดอย่างช้า ๆ ซึ่งทำให้มีเฮโมโกลบินต่ำในเลือด (โลหิตจาง)[57]
โลหิตจาง
[แก้]โลหิตจางเป็นภาวะแทรกซ้อนที่สามัญเมื่อมีเลือดในอุจจาระ โดยเฉพาะเมื่อมีจำนวนมากหรือมีเป็นระยะเวลานาน[57] และก็สัมพันธ์อย่างสามัญกับภาวะเลือดจางเหตุขาดธาตุเหล็กด้วย เนื่องจากความสำคัญของเหล็กในการสร้างเม็ดเลือดแดง[56] เมื่อแพทย์วินิจฉัยว่าโลหิตจางเนื่องจากมีเลือดในอุจจาระ ปกติก็จะให้วิตามินที่สำคัญในการสร้างเลือดด้วย รวมทั้งกรดโฟลิก วิตามินบี12 และวิตามินซี[56]
การรักษาโดยเฉพาะ
[แก้]การรักษาการเลือดออกในบางกรณีสามารถทำได้เลยเมื่อกำลังตรวจวินิจฉัย เลือดออกที่เกิดจากเนื้องอกสามารถรักษาเมื่อส่องกล้องลำไส้ใหญ่ (colonoscopy) แล้วตัดออก รักษาด้วยการผ่าตัด และด้วยวิธีอื่น ๆ โดยขึ้นอยู่กับรูปแบบและระยะของมะเร็ง[58] เช่นเดียวกัน มะเร็งกระเพาะอาหารก็สามารถรักษาขึ้นอยู่กับระยะ แม้ปกติจะต้องผ่าตัดและทำการบำบัดอย่างอื่น ๆ[59]
การรักษาปัญหาการบีบตัวของลำไส้ (motility) ซึ่งทำให้ท้องผูก ปกติก็เพื่อปรับการดำเนินของของเสียผ่านทางเดินอาหาร โดยใช้ยาที่ทำให้อุจจาระนิ่ม (stool softeners) ซึ่งออกฤทธิ์โดยการดูดน้ำให้เข้าไปในอุจจาระในลำไส้ใหญ่, โดยเพิ่มใยอาหาร, และโดยใช้ยาระบาย (osmotic laxative) ที่เพิ่มการบีบตัวของลำไส้ใหญ่โดยทั่วไป
การเพิ่มการบีบตัวของกระเพาะลำไส้โดยทั่วไปจะทำให้เบ่งน้อยลงเมื่ออุจจาระและลดโอกาสเสี่ยงการมีแผลที่ทวารหนัก[60] ซึ่งสัมพันธ์กับความเจ็บและเลือดที่กระดาษชำระ เป็นวิธีที่ต้องใช้เวลาเพื่อให้หายดี[61] การรักษารวมทั้งยาทาขยายหลอดเลือดคือ Nitrovasodilator หรือแคลเซียมแชนแนลบล็อกเกอร์ และการผ่าตัดในกรณีที่เรื้อรังหรือซับซ้อน[61]
เหมือนกับแผลที่ทวารหนัก ริดสีดวงภายในสามารถทำให้เลือดออกซึ่งเห็นบนกระดาษชำระ โดยสามารถคลำตรวจได้ที่ทวารหนัก การรักษาริดสีดวงจะขึ้นอยู่กับว่ามีเหตุที่เป็นมูลฐานหรือไม่ โรคริดสีดวงเนื่องจากหลอดเลือดดำบวมที่ทวารหนัก (anorectal varices) เพระเหตุตับแข็ง จะรักษาอาการได้โดยบ่อยครั้งต้องตัดออก[53]
ส่วนลำไส้ใหญ่อักเสบสามารถแบ่งเป็นแบบติดเชื้อและแบบเกิดเพราะยา และรักษาตามเหตุ แบบติดเชื้อ การรักษาจะขึ้นอยู่กับเชื้อที่ติด โดยปกติจำเป็นต้องใช้ยาปฏิชีวนะ แบบเกิดเพราะยา การรักษาก็คือเลิกยาที่ใช้ เช่น โรคแผลเปื่อยเพปติก (PUD) ที่เกิดจากยาแก้อักเสบชนิดไม่ใช่สเตอรอยด์[24] อย่างไรก็ดี การเลิกฉายรังสีสำหรับคนไข้มะเร็งเป็นสิ่งที่ปฏิบัติไม่ได้ ดังนั้นจึงต้องรักษาด้วยวิธีอื่น ๆ[62]
ปัญหาทางอวัยวะ/โครงสร้างที่ทำให้เลือดออกในอุจจาระมาจากเหตุหลายอย่าง ดังนั้น การรักษาก็จะต่าง ๆ กัน โรคแผลเปื่อยเพปติกเพียงอย่างเดียวก็มีเหตุหลายอย่าง แต่โดยทั่วไปก็จะควบคุมด้วยยายับยั้งการหลั่งกรดและอาจเพิ่มสารต้านตัวรับเอช2 หรือในกรณีหนัก อาจต้องผ่าตัด[11] ส่วน diverticulitis[A] และ diverticulosis[B] จะต้องรักษาด้วยยาปฏิชีวนะ และอาจต้องผ่าตัด[29] ส่วนโรคลำไส้อักเสบ (IBD) ก็แบ่งออกเป็นภาวะต่าง ๆ เช่นกัน คือแบ่งเป็นลำไส้อักเสบแบบมีแผล (ulcerative colitis) และ Crohn's disease ซึ่งรักษาต่างกันและอาจต้องผ่าตัดในกรณีที่หนัก[36]
ดูเพิ่ม
[แก้]เชิงอรรถ
[แก้]- ↑ 1.0 1.1 diverticulitis หรือ colonic diverticulitis เป็นโรคทางเดินอาหาร ที่ส่วนยื่นออกจากเยื่อเมือกและชั้นใต้เยื่อเมือกของลำไส้ใหญ่เนื่องจากกล้ามเนื้อผนังลำไส้ไม่แข็งแรง เกิดการอักเสบ[26] อาการปกติรวมการปวดท้องด้านล่างที่เกิดอย่างฉับพลัน แต่ก็อาจใช้เวลาเกิดเป็นเวลา 2-3 วัน[26] ในอเมริกาเหนือและยุโรป มักจะปวดท้องทางด้านซ้าย และในเอเชีย บ่อยครั้งจะปวดทางด้านขวา[27][28] บางครั้งจะเป็นไข้ คลื่นไส้ ท้องร่วง ท้องผูก หรือมีเลือดในอุจจาระ[26] และอาจเกิดอย่างซ้ำ ๆ[27]
- ↑ 2.0 2.1 Diverticulosis เป็นภาวะที่ลำไส้ใหญ่เกิดกระเป๋า/ช่อง/ซอก (คือ diverticula) หลายอันที่ไม่ได้อักเสบ เป็นส่วนยื่นออกจากเยื่อเมือกและชั้นใต้เยื่อเมือกของลำไส้ใหญ่เนื่องจากกล้ามเนื้อผนังลำไส้ไม่แข็งแรง[30] ซึ่งปกติจะไม่มีอาการอะไร ๆ[31] จะเป็น Diverticular disease ก็ต่อเมื่อช่องเหล่านี้อักเสบ คือเป็น diverticulitis หรือเมื่อเลือดออก[32]
- ↑ ในวิทยาการทางเดินอาหาร angiodysplasia เป็นสภาวะวิรูปของหลอดเลือดแดงเล็กในท้อง เป็นเหตุสามัญของการเลือดออกในกระเพาะลำไส้และโลหิตจางที่ไม่มีสาเหตุอื่น ๆ รอยโรคมักจะเป็นหลายจุด และบ่อยครั้งจะเป็นที่กระพุ้งไส้ใหญ่ (cecum) หรือลำไส้ใหญ่ส่วนที่วิ่งขึ้น แต่ก็เกิดที่อื่น ๆ ได้เหมือนกัน
- ↑ 4.0 4.1 esophageal varices หรือ oesophageal varices เป็นเส้นเลือดดำใต้เยื่อเมือกในหลอดอาหาร 1/3 ส่วนล่างซึ่งพองอย่างมาก[50] บ่อยครั้งเป็นผลของ portal hypertension (ความดันในระบบหลอดเลือดดำที่วิ่งไปจากทางเดินอาหารไปยังตับ) โดยปกติเนื่องจากตับแข็ง คนไข้ที่มีอาการนี้โน้มเอียงในการเลือดออกสูง ปกติตรวจวินิจฉัยได้โดยส่องกล้องตรวจทางเดินอาหารส่วนบน (EGD)[51]
อ้างอิง
[แก้]- ↑ 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 1.10 Wilson (1990), chapter 85
- ↑ 2.00 2.01 2.02 2.03 2.04 2.05 2.06 2.07 2.08 2.09 2.10 Cotter, Thomas G.; Buckley, Niamh S.; Loftus, Conor G. (2017). "Approach to the Patient With Hematochezia". Mayo Clinic Proceedings. 92 (5): 797–804. doi:10.1016/j.mayocp.2016.12.021.
- ↑ "Hemoglobin F". phpa.health.maryland.gov (ภาษาอังกฤษแบบอเมริกัน). สืบค้นเมื่อ 2017-12-06.
- ↑ "Apt-Downey test". www.allinahealth.org. 2016-03-29. สืบค้นเมื่อ 2017-12-06.
- ↑ pmhdev. "Lower Gastrointestinal Tract - National Library of Medicine". PubMed Health. สืบค้นเมื่อ 2017-12-02.
- ↑ pmhdev. "Gastrointestinal Tract - National Library of Medicine". PubMed Health. สืบค้นเมื่อ 2017-12-02.
- ↑ 7.0 7.1 Wilson, I. Dodd (1990). Walker, H. Kenneth; Hall, W. Dallas; Hurst, J. Willis (บ.ก.). Clinical Methods: The History, Physical, and Laboratory Examinations (3rd ed.). Boston: Butterworths. ISBN 040990077X. PMID 21250251.
{{cite book}}:|ref=harvไม่ถูกต้อง (help) - ↑ 8.0 8.1 pmhdev. "Upper Gastrointestinal Tract - National Library of Medicine". PubMed Health. สืบค้นเมื่อ 2017-11-25.
- ↑ pmhdev. "Lower Gastrointestinal Tract - National Library of Medicine". PubMed Health. สืบค้นเมื่อ 2017-11-25.
- ↑ 10.00 10.01 10.02 10.03 10.04 10.05 10.06 10.07 10.08 10.09
Harrison's Principles of Internal Medicine (19e ed.). New York, NY: McGraw-Hill. 2014. Part 14: The Gastrointestinal System, Chs 344,345,348,351,353,365.
{{cite book}}: ไม่รู้จักพารามิเตอร์|editors=ถูกละเว้น แนะนำ (|editor=) (help) - ↑ 11.0 11.1 11.2 11.3 11.4 11.5 11.6 11.7 Moses, Scott (MD). "Upper Gastrointestinal Bleeding". www.fpnotebook.com (ภาษาอังกฤษ). สืบค้นเมื่อ 2017-11-26.
- ↑ "What are Colon Cancer Symptoms". Coloncancer.about.com. 2009-01-20. สืบค้นเมื่อ 2012-01-31.
- ↑ "Colon cancer: Symptoms". MayoClinic.com. 2011-08-13. สืบค้นเมื่อ 2012-01-31.
- ↑ Lenz, Heinz-Josef (2009-03-06). "What are Early Symptoms of Colorectal Cancer? Watch out for Small Changes". Alexandria, Virginia: Fight Colorectal Cancer. เก็บจากแหล่งเดิมเมื่อ 2009-03-10. สืบค้นเมื่อ 2013-02-23.
- ↑ "Colon Cancer Symptoms - Colorectal Cancer Symptoms". Webmd.com. 2010-10-31. สืบค้นเมื่อ 2012-01-31.
- ↑ "Crohn's Disease: Inflammatory Bowel Diseases (IBD) : Merck Manual Home Edition". Merckmanuals.com. สืบค้นเมื่อ 2012-01-31.
- ↑ Gastric Cancer จาก eMedicine
- ↑
Chatoor, D; Emmnauel, A (2009). "Constipation and evacuation disorders". Best Pract Res Clin Gastroenterol. 23 (4): 517–30. doi:10.1016/j.bpg.2009.05.001. PMID 19647687.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑
American Gastroenterological Association; Bharucha, AE; Dorn, SD; Lembo, A; Pressman, A (2013-01). "American Gastroenterological Association medical position statement on constipation". Gastroenterology (Review). 144 (1): 211–17. doi:10.1053/j.gastro.2012.10.029. PMID 23261064.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help) - ↑ "Complications". nhs.uk (ภาษาอังกฤษแบบบริติช). สืบค้นเมื่อ 2017-12-06.
- ↑ MD, Scott Moses, (2017-11-05). "Gastrointestinal Bleeding". www.fpnotebook.com (ภาษาอังกฤษ). สืบค้นเมื่อ 2017-11-26.
{{cite web}}: CS1 maint: extra punctuation (ลิงก์) - ↑ "Peptic ulcer: Symptoms". MayoClinic.com. 2011-01-06. สืบค้นเมื่อ 2012-01-31.
- ↑ 23.0 23.1 23.2 Moses, Scott (MD) (2017-11-05). "Peptic Ulcer Disease". www.fpnotebook.com (ภาษาอังกฤษ).
- ↑ 24.0 24.1 Wallace, J. L. (2000-02). "How do NSAIDs cause ulcer disease?". Bailliere's Best Practice & Research. Clinical Gastroenterology. 14 (1): 147–159. doi:10.1053/bega.1999.0065. PMID 10749095.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help) - ↑ Testerman, Traci L; Morris, James (2014-09-28). "Beyond the stomach: An updated view of Helicobacter pylori pathogenesis, diagnosis, and treatment". World Journal of Gastroenterology. 20 (36): 12781–12808. doi:10.3748/wjg.v20.i36.12781. ISSN 1007-9327. PMC 4177463. PMID 25278678.
- ↑ 26.0 26.1 26.2 "Diverticular Disease". niddk.nih.gov. 2013-09.
{{cite web}}: ตรวจสอบค่าวันที่ใน:|date=(help) - ↑ 27.0 27.1
"Diverticulosis today: unfashionable and still under-researched". 2016. PMID 26929783.
{{cite journal}}: Cite journal ต้องการ|journal=(help) - ↑
Feldman, Mark (2010). Sleisenger & Fordtran's Gastrointestinal and liver disease pathophysiology, diagnosis, management (9th ed.). MD Consult. p. 2084. ISBN 9781437727678.
{{cite book}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ 29.0 29.1 29.2 Linzay, Catherine D.; Pandit, Sudha (2017). StatPearls. Treasure Island (FL): StatPearls Publishing. PMID 29083630.
- ↑ "Diverticulosis and Diverticulitis". 2016. PMID 27156370.
{{cite journal}}: Cite journal ต้องการ|journal=(help) - ↑ "Diverticular Disease". niddk.nih.gov. 2013-09.
{{cite web}}: ตรวจสอบค่าวันที่ใน:|date=(help) - ↑ "Review article: the pathophysiology and medical management of diverticulosis and diverticular disease of the colon". 2015-07. PMID 26202723.
{{cite journal}}: Cite journal ต้องการ|journal=(help); ตรวจสอบค่าวันที่ใน:|date=(help) - ↑ "Diverticulitis: Diverticular Disease: Merck Manual Home Edition". Merckmanuals.com. สืบค้นเมื่อ 2012-01-31.
- ↑ Sagar, Jayesh; Kumar, Vikas; Shah, D K (2006-10). "Meckel's diverticulum: a systematic review". Journal of the Royal Society of Medicine. 99 (10): 501–505. doi:10.1258/jrsm.99.10.501. ISSN 0141-0768. PMC 1592061. PMID 17021300.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help) - ↑ "Learn the Facts About Crohn's Disease". Crohn’s and Colitis. สืบค้นเมื่อ 2017-12-06.
- ↑ 36.0 36.1 "What is Crohn's Disease | Causes of Crohn's | Crohn's & Colitis Foundation". www.crohnscolitisfoundation.org (ภาษาอังกฤษ). สืบค้นเมื่อ 2017-12-06.
- ↑ "Ulcerative Colitis". NIDDK. 2014-09. สืบค้นเมื่อ 2017-12-06.
{{cite web}}: ตรวจสอบค่าวันที่ใน:|date=(help) - ↑ "Crohn's disease: Symptoms". MayoClinic.com. 2011-08-09. สืบค้นเมื่อ 2012-01-31.
- ↑
Travis, SP; Higgins, PD; Orchard, T; Van Der Woude, CJ; Panaccione, R; Bitton, A; O'Morain, C; Panés, J; Sturm, A; Reinisch, W; Kamm, MA; D'Haens, G (2011-07). "Review article: defining remission in ulcerative colitis". Aliment Pharmacol Ther (Review). 34 (2): 113–24. doi:10.1111/j.1365-2036.2011.04701.x. PMID 21615435.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help)CS1 maint: uses authors parameter (ลิงก์) - ↑ Walmsley, R.S.; Ayres, R.C.S.; Pounder, R.E.; Allan, R N (1998). "A simple clinical colitis activity index". Gut. 43 (1): 29–32. doi:10.1136/gut.43.1.29. ISSN 0017-5749. PMC 1727189.
- ↑ Walmsley, R S; Ayres, R.C.S.; Pounder, R E; Allan, R.N. (1998). "A simple clinical colitis activity index: Table One". Gut. 43 (1): 29–32. doi:10.1136/gut.43.1.29. ISSN 0017-5749. PMC 1727189. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2016-06-17. สืบค้นเมื่อ 2016-05-24.
- ↑ 42.0 42.1 MedlinePlus Encyclopedia Enteritis
- ↑ MedlinePlus Encyclopedia Campylobacter infection
- ↑ 44.0 44.1 "Shigellosis". National Center for Emerging and Zoonotic Infectious Diseases, Centers for Disease Control and Prevention.
- ↑ MedlinePlus Encyclopedia Salmonella enterocolitis
- ↑ "Salmonella infection: Symptoms". MayoClinic.com. 2011-04-16. สืบค้นเมื่อ 2012-01-31.
- ↑ MedlinePlus Encyclopedia Bacterial gastroenteritis
- ↑ MedlinePlus Encyclopedia E. coli enteritis
- ↑ MedlinePlus Encyclopedia Radiation enteritis
- ↑ Rubin's Pathology: Clinicopathologic Foundations of Medicine. p. 612.
{{cite book}}: ไม่รู้จักพารามิเตอร์|editors=ถูกละเว้น แนะนำ (|editor=) (help) - ↑ "The role of endoscopy in portal hypertension". 2005. PMID 15920321.
{{cite journal}}: Cite journal ต้องการ|journal=(help) - ↑ "Esophageal varices: Symptoms". MayoClinic.com. 2010-10-30. สืบค้นเมื่อ 2012-01-31.
- ↑ 53.0 53.1 "Hemorrhoids". National Digestive Diseases Information Clearinghouse, National Institute of Diabetes and Digestive and Kidney Diseases, National Institutes of Health. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2014-03-11. สืบค้นเมื่อ 2018-09-14.
- ↑ "Hemorrhoids: Symptoms". Mayo Clinic.
- ↑ pmhdev. "Anemia - National Library of Medicine". PubMed Health. สืบค้นเมื่อ 2017-12-09.
- ↑ 56.0 56.1 56.2 56.3 "Anemia - Symptoms and causes - Mayo Clinic". www.mayoclinic.org (ภาษาอังกฤษ). สืบค้นเมื่อ 2017-12-09.
- ↑ 57.0 57.1 57.2 "Anemia | Symptoms and Conditions | MUSC DDC". ddc.musc.edu (ภาษาอังกฤษ). สืบค้นเมื่อ 2017-12-07.
- ↑ "Treatment of Colon Cancer, by Stage". www.cancer.org. สืบค้นเมื่อ 2017-12-09.
- ↑ "Treatment Choices by Type and Stage of Stomach Cancer". www.cancer.org. สืบค้นเมื่อ 2017-12-09.
- ↑ "Constipation - Diagnosis and treatment - Mayo Clinic". www.mayoclinic.org (ภาษาอังกฤษ). สืบค้นเมื่อ 2017-12-09.
- ↑ 61.0 61.1 McCallion, K.; Gardiner, K. R. (2001-12-01). "Progress in the understanding and treatment of chronic anal fissure". Postgraduate Medical Journal (ภาษาอังกฤษ). 77 (914): 753–758. doi:10.1136/pmj.77.914.753. ISSN 0032-5473. PMC 1742193. PMID 11723312.
- ↑ Stacey, Rhodri; Green, John T. (2014-01). "Radiation-induced small bowel disease: latest developments and clinical guidance". Therapeutic Advances in Chronic Disease. 5 (1): 15–29. doi:10.1177/2040622313510730. ISSN 2040-6223. PMC 3871275. PMID 24381725.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help)
