โคลนาซีแพม
 | |
 | |
| ข้อมูลทางคลินิก | |
|---|---|
| การอ่านออกเสียง | kləˈnazɪpam |
| ชื่อทางการค้า | Klonopin, Rivotril, อื่น ๆ[4] |
| AHFS/Drugs.com | โมโนกราฟ |
| MedlinePlus | a682279 |
| ข้อมูลทะเบียนยา |
|
| ระดับความเสี่ยงต่อทารกในครรภ์ | |
| Dependence liability | กายภาพ: กลางถึงสูง[1] ทางจิต: กลางถึงสูง[1] |
| Addiction liability | กลางถึงสูง[2] |
| ช่องทางการรับยา | ทางปาก, ฉีดเข้ากล้ามเนื้อ, ฉีดเข้าหลอดเลือดดำ, แปะใต้ลิ้น |
| ประเภทยา | Benzodiazepine |
| รหัส ATC | |
| กฏหมาย | |
| สถานะตามกฏหมาย |
|
| ข้อมูลเภสัชจลนศาสตร์ | |
| ชีวประสิทธิผล | 90% |
| การจับกับโปรตีน | ≈85% |
| การเปลี่ยนแปลงยา | ตับ (CYP3A)[5] |
| สารซึ่งได้หลังการเปลี่ยนแปลงยา | 7-aminoclonazepam; 7-acetaminoclonazepam; 3-hydroxy clonazepam[6][7] |
| ระยะเริ่มออกฤทธิ์ | ภายในหนึ่งชั่วโมง[8] |
| ครึ่งชีวิตทางชีวภาพ | 19–60 ชั่วโมง[9] |
| ระยะเวลาออกฤทธิ์ | 6–12 ชั่วโมง[8] |
| การขับออก | ไต |
| ตัวบ่งชี้ | |
| |
| เลขทะเบียน CAS | |
| PubChem CID | |
| IUPHAR/BPS | |
| DrugBank | |
| ChemSpider | |
| UNII | |
| KEGG | |
| ChEBI | |
| ChEMBL | |
| ECHA InfoCard | 100.015.088 |
| ข้อมูลทางกายภาพและเคมี | |
| สูตร | C15H10ClN3O3 |
| มวลต่อโมล | 315.71 g·mol−1 |
| แบบจำลอง 3D (JSmol) | |
| |
| |
| (verify) | |
โคลนาซีแพม (Clonazepam) เป็นยากันชักและรักษาโรคตื่นตระหนก และความผิดปกติของการเคลื่อนไหวที่เรียกว่า อาการนั่งไม่ติดที่ (akathisia)[5] เป็นยากลุ่มเบ็นโซไดอาเซพีน ใช้โดยการรับประทาน[5] มีผลภายในหนึ่ง ชม. และอยู่นาน 6–12 ชม.[8] ผลข้างเคียงสามัญของยารวมทั้งง่วงนอน ร่างกายทำงานไม่ประสาน และกระวนกระวาย ถ้าใช้ในระยะยาว อาจมีผลเป็นการชินยา (tolerance) การติด และอาการขาดยาถ้าหยุดกะทันหัน[5] การติดยาเกิดขึ้นกับคน 1/3 ที่ใช้ยานานกว่า 4 อาทิตย์[9] ยาอาจเพิ่มโอกาสเสี่ยงฆ่าตัวตายสำหรับคนไข้ที่มีอาการซึมเศร้า[5] ถ้าใช้ในระหว่างมีครรภ์อาจมีอันตรายต่อทารก[5] เป็นสารที่เข้ายึดกับตัวรับ GABAA ในระบบประสาทกลาง และเพิ่มผลของสารสื่อประสาท GABA[9]
ยาจดสิทธิบัตรเมื่อปี พ.ศ. 2507 และเริ่มขายในสหรัฐอเมริกาในปี พ.ศ. 2518[10] ปัจจุบันมีขายเป็นยาสามัญ[5] ในประเทศกำลังพัฒนา ราคาขายส่งอยู่ที่ 0.01–0.07 ดอลลาร์สหรัฐ (ประมาณ 35 สตางค์จนถึง 2.42 บาท)[11] แต่ในสหรัฐอเมริกา อยู่ที่ 0.40 ดอลลาร์สหรัฐ (ประมาณ 13.85 บาท)[5] ในหลาย ๆ เขตในโลก ยังใช้เป็นยาเสพติดอีกด้วย[12][13]
การใช้ทางการแพทย์
[แก้]แพทย์อาจสั่งยาเพื่อโรคลมชัก[14][15] หรือโรควิตกกังวล
การชัก
[แก้]โดยเหมือนกับยากลุ่มเบ็นโซไดอาเซพีน อื่น ๆ โคลนาซีแพมเป็นการรักษาลำดับต้นสำหรับการชักเฉียบพลัน แม้ว่าจะไม่เหมาะกับการรักษาระยะยาวเนื่องจากความไม่ได้ผลเพราะชินยา เป็นยาที่มีประสิทธิผลต่อโรคลมชักในเด็ก และการระงับการชักสามารถเกิดขึ้นแม้มีระดับต่ำในเลือด[16] ดังนั้น ยาบางครั้งจึงใช้สำหรับโรคลมชักวัยเด็กที่ไม่สามัญบางประเภท แต่ว่า ยาไม่มีผลช่วยทารก[17] เป็นยาที่สั่งโดยหลักเพื่อจัดการโรคลมชักอย่างฉับพลัน แต่ก็พบว่ามีประสิทธิผลในการควบคุมภาวะชักต่อเนื่อง (status epilepticus) แบบ non-convulsive อย่างฉับพลัน แต่ว่า ประโยชน์มักจะชั่วคราวสำหรับคนจำนวนมาก และการเพิ่มยา phenytoin เป็นเรื่องจำเป็นสำหรับคนไข้เหล่านี้[18]
ยังเป็นยาที่อนุมัติใช้รักษาการชักแบบ typical, atypical absences, infantile myoclonic, myoclonic, และ akinetic ด้วย[19] คนไข้โรคลมชักกลุ่มน้อยที่ดื้อการรักษาอาจได้ประโยชน์จากการใช้ยาในระยะยาว ยากลุ่มเดียวกัน คือ clorazepate อาจใช้เป็นตัวเลือกเพราะชินยาช้ากว่า[9]
โรควิตกกังวล
[แก้]ยามีประสิทธิผลในการรักษา
- โรควิตกกังวล เช่นโรคกลัวสังคม (social phobia)[20]
- โรคตื่นตระหนก[21] ประสิทธิผลของยาในการรักษาโรคตื่นตระหนกในระยะสั้นพบในงานทดลองทางคลินิกแบบมีกลุ่มควบคุม และมีงานระยะยาวที่แสดงประโยชน์ของยาจนถึง 3 ปีโดยไม่เกิดอาการชินยา แต่ว่าการทดลองเหล่านี้ไม่ได้ควบคุมด้วยยาหลอก[22]
- ยายังมีประสิทธิผลในการจัดการอาการฟุ้งพล่านแบบฉับพลัน (acute mania) อีกด้วย[23]
ความผิดปกติของกล้ามเนื้อ
[แก้]- ยาสามารถใช้รักษากลุ่มอาการขาอยู่ไม่นิ่ง (Restless legs syndrome) เป็นลำดับสาม เนื่องจากยังอยู่ในช่วงทดสอบอยู่[24][25]
- ยามีผลต่อการนอนกัดฟัน (bruxism) ในระยะสั้นด้วย[26]
- ความผิดปกติทางพฤติกรรมช่วงหลับระยะตาเคลื่อนไหวเร็ว (rapid eye movement behavior disorder) ก็ตอบสนองดีต่อการใช้ยาในขนาดต่ำ[27]
- การรักษาอาการนั่งไม่ติดที่ (akathisia) แบบฉับพลันหรือแบบเรื้อรังที่เกิดจากยาระงับอาการทางจิต[28][29]
- ภาวะหดเกร็งของกล้ามเนื้อ (Spasticity) เนื่องจาก amyotrophic lateral sclerosis[30]
- อาการขาดเหล้า[31]
โรคอื่น ๆ
[แก้]- การรักษาเบื้องต้นสำหรับอาการฟุ้งพล่าน (mania) และอาการโรคจิตฉับพลัน ร่วมกับยาลำดับต้น (first-line) เช่น lithium, haloperidol, หรือริสเพอริโดน[32][33]
- กลุ่มอาการคนตัวแข็งทื่อ (Hyperekplexia)[34]
- สามารถใช้รักษารูปแบบต่าง ๆ ของการละเมอ (parasomnia) และความผิดปกติทางการนอนหลับอื่น ๆ[35]
- ไม่มีประสิทธิผลในการป้องกันไมเกรน[36]
ผลที่ไม่พึงประสงค์
[แก้]สามัญ
[แก้]ไม่สามัญ
[แก้]- สับสน[9]
- หงุดหงิดและก้าวร้าว[38]
- กระวนกระวาย (Psychomotor agitation)[39]
- ไม่กระตือรือร้น[40]
- ไม่มีอารมณ์ทางเพศ
- เคลื่อนไหวผิดปกติ
- กายทำงานไม่ประสาน
- เสียดุล
- เวียนหัว
- ความพิการทางการรู้คิด[41]
- ประสาทหลอน[42]
- เสียความจำระยะสั้น[43]
- ภาวะเสียความจำใหม่ (anterograde amnesia) ซึ่งสามัญถ้าใช้ขนาดสูง[44]
- ผู้ใช้ยาบางคนรายงานอาการคล้ายเมาค้าง คือง่วงนอน ปวดหัว เฉื่อยชา และหงุดหงิดเมื่อตื่นขึ้นถ้าทานยาก่อนนอน ซึ่งน่าจะเป็นผลของระยะครึ่งชีวิตที่ยาวของยา จึงยังมีผลหลังจากคนใช้ได้ตื่นนอนแล้ว[45][46][47] แม้ยากลุ่มเบ็นโซไดอาเซพีน จะช่วยให้นอนหลับ แต่ก็มักจะลดคุณภาพการนอนโดยระงับหรือขัดจังหวะการนอนช่วงตาเคลื่อนไหวเร็ว (REM)[48] หลังจากใช้เป็นประจำ การนอนไม่หลับอาจกลับคืนมาเมื่อเลิกยา[49]
- ยากลุ่มเบ็นโซไดอาเซพีน อาจเป็นเหตุหรือทำโรคซึมเศร้าให้แย่ลง[9]
บางครั้ง
[แก้]- อารมณ์ละเหี่ย (Dysphoria)[50]
- ภาวะเกล็ดเลือดน้อย[51]
- ทำให้ชัก[52][53] หรือเพิ่มความถี่[54]
- บุคลิกภาพเปลี่ยน[55]
- ปัญหาทางพฤติกรรมอื่น ๆ (Behavioural disturbances)[56]
- ภาวะกล้ามเนื้อเสียสหการ (ataxia)[9]
น้อย
[แก้]- อาการโรคจิต (psychosis)[57]
- การกลั้นปัสสาวะไม่ได้ (urinary incontinence)[58][59][60]
- ตับเสียหาย[61]
- การกระตุ้นโดย Paradoxical disinhibition[9][62] (บ่อยครั้งที่สุดในเด็ก ผู้สูงอายุ และบุคคลที่มีพัฒนาการผิดปกติ)
- เดือดดาล
- ตื่นเต้น
- หุนหันพลันแล่น (Impulsivity)
ผลระยะยาวของยาอาจรวมโรคซึมเศร้า[9] ความหุนหันพลันแล่น (disinhibition) และความผิดปกติทางเพศ (sexual dysfunction)[63]
ความง่วงนอน
[แก้]เหมือนกับยากลุ่มเบ็นโซไดอาเซพีน อื่น ๆ ยาสามารถลดสมรรถภาพในการขับรถหรือใช้เครื่องจักร ผลระงับระบบประสาทกลางของยาอาจเพิ่มขึ้นเมื่อดื่มสุรา ดังนั้น จึงควรงดสุราเมื่อทานยา ยากลุ่มเบ็นโซไดอาเซพีน มีหลักฐานว่าทำให้ติด คนไข้ที่ติดยาควรจะค่อย ๆ ลดยาภายใต้การดูแลของแพทย์พยาบาลเพื่อลดความรุนแรงของอาการขาดยาและการกำเริบของโรค
อาการขาดยา
[แก้]- วิตกกังวล หงุดหงิดง่าย นอนไม่หลับ สั่น
- อาจเพิ่มปัญหาโรคตื่นตะหนกเมื่อเลิกยา
- ชัก[64] คล้ายกับโรคสั่นเพ้อเหตุขาดสุรา (delirium tremens) ถ้าใช้เกินขนาดเป็นระยะเวลานาน
ยากลุ่มเบ็นโซไดอาเซพีน เช่น โคลนาซีแพมอาจมีประสิทธิผลสูงในการคุมภาวะชักต่อเนื่อง แต่เมื่อใช้เป็นระยะเวลานาน อาจจะมีผลข้างเคียงหนัก เช่น ปัญหาทางการรู้คิดและพฤติกรรม[65] มีผู้ใช้ยาเป็นระยะยาวจำนวนมากที่เกิดติดยาในขนาดน้อย ส่วนผลการติดทางสรีรภาพแสดงในงานที่ศึกษาการหยุดยา flumazenil[66] การใช้สุราหรือยาระงับระบบประสาทกลางอื่น ๆ เมื่อกำลังใช้ยา จะเพิ่มทั้งผลและผลข้างเคียงของยาเป็นอย่างยิ่ง
การกลับเป็นซ้ำของอาการของโรคประจำตัวควรแยกออกจากอาการขาดยา[67]
การชินและขาดยา
[แก้]เหมือนกับยากลุ่มเบ็นโซไดอาเซพีน ทั้งหมด โคลนาซีแพมมีศักยภาพเพิ่มการทำงานของตัวรับ GABA (โดยทำงานเป็น GABA positive allosteric modulator) ในระบบประสาท[68][69] คน 1 ใน 3 ที่รักษาด้วยยากลุ่มนี้มากกว่า 4 อาทิตย์จะเกิดการติดยาและมีอาการขาดยาเมื่อลดขนาดยา การใช้ยาขนาดสูงและเป็นระยะยาวเพิ่มโอกาสเสี่ยงและความรุนแรงของการติดและอาการขาดยา
การชักและอาการโรคจิต (psychosis) เหตุขาดยาสามารถเกิดได้ในกรณีรุนแรง และความวิตกกังวลและการนอนไม่หลับเกิดได้ในกรณีที่รุนแรงน้อยกว่า การลดขนาดยาอย่างช้า ๆ ลดความรุนแรงของอาการขาดยากลุ่มเบ็นโซไดอาเซพีน
เนื่องจากโอกาสเสี่ยงต่อความชินยาและการชักเหตุขาดยา จึงไม่แนะนำให้ใช้โคลนาซีแพมสำหรับการจัดการโรคลมชักในระยะยาว การเพิ่มขนาดยาอาจแก้ความชินยาได้ แต่ว่าการชินยาขนาดสูงกว่าก็ยังเป็นไปได้และผลที่ไม่พึงประสงค์อาจรุนแรงขึ้น
ส่วนการชินยาอาจเกิดจากการขจัดภูมิไวของตัวรับ (receptor desensitisation), การลดจำนวนของตัวรับ (downregulation), receptor decoupling, และการเปลี่ยนแปลงในโครงสร้างของส่วนย่อยและการเปลี่ยนรหัส gene transcription[9] การชินผลต้านการชักของโคลนาซีแพมพบทั้งในสัตว์และมนุษย์ ในมนุษย์ การชินผลเช่นนี้เกิดขึ้นอย่างบ่อยครั้ง[70][71] การใช้ benzodiazepine ในระยะยาวสามารถทำให้ชินยาโดยลดที่ยึดของ benzodiazepine
การชินยาโคลนาซีแพมชัดกว่าการชิน chlordiazepoxide[72] แต่โดยทั่วไปแล้ว การรักษาโรคลมชักด้วยยาโคลนาซีแพมในระยะสั้นมีประสิทธิผลดีกว่าในระยะยาว[73] มีงานศึกษาเป็นจำนวนมากที่พบการชินผลต้านการชักของยาเมื่อใช้ในระยะยาว ดังนั้น ยาจึงมีประสิทธิผลจำกัดในระยะยาว[74]
การหยุดยากะทันหันหรือเร็วเกินไปอาจเป็นเหตุให้เกิดอาการขาดยา มีผลเป็นอาการโรคจิต (psychosis) กำหนดโดยอารมณ์ละเหี่ย หงุดหงิดง่าย ก้าวร้าว วิตกกังวล และประสาทหลอน[75][76][77] และการหยุดยากะทันหันอาจทำให้เกิดภาวะชักต่อเนื่อง (status epilepticus) ที่เป็นอันตรายต่อชีวิต
ยากันชักในกลุ่มเบ็นโซไดอาเซพีน โดยเฉพาะโคลนาซีแพมควรลดขนาดอย่างช้า ๆ และค่อย ๆ ลดเมื่อจะหยุดยาเพื่อบรรเทาอาการขาดยา[55] มีการลองใช้ยาคาร์บามาเซพีนแก้อาการขาดยาของโคลนาซีแพม แต่พบว่าไม่มีผลช่วยภาวะชักต่อเนื่องที่มากับอาการขาดยา[78]
ขนาดยาเกิน
[แก้]การใช้ยาเกินอาจมีผลเป็น
|
อาการโคม่าสามารถเกิดเป็นวงจร โดยกลับไปกลับมาระหว่างสภาพผักและการตื่นตัวแบบสุด ๆ ซึ่งเกิดขึ้นกับเด็กชายอายุ 4 ขวบที่ได้ยาเกิน[79] การรวมใช้ยากับยากลุ่ม barbiturate บางประเภท เช่น amobarbital ซึ่งยาในขนาดที่ให้กับคนไข้ได้มีฤทธิ์เสริมกันและกันมีผลลดการหายใจอย่างสาหัส[80] อาการได้ยาเกินอาจรวมทั้งความง่วงซึม ความสับสน กล้ามเนื้ออ่อนเปลี้ย และการเป็นลม[81]
แม้ว่าการได้ยาโคลนาซีแพมเกินจะเป็นปัญหาไม่ล้อเล่น แต่ว่า ยังไม่ปรากฏว่ามีคนเสียชีวิตจากการได้ยาเกิน แอลดี 50 ของทั้งหนูและหนูหริ่งมากกว่า 2,000 มก. ต่อ กก. ของน้ำหนักตัว[82]
การตรวจจับในของเหลวในร่าง
[แก้]ทั้ง Clonazepam และเมแทบอไลต์ 7-aminoclonazepam สามารถวัดได้ในน้ำเลือด (plasma) ซีรัม หรือเลือดทั้งหมด เพื่อสอดส่องการใช้ยาตามแพทย์สั่งในคนไข้ที่กำลังได้ยาเพื่อการรักษา ผลจากการตรวจสอบเช่นนี้สามารถใช้ยืนยันการวินิจฉัยสำหรับคนไข้ที่ได้รับพิษ หรือช่วยในการตรวจสอบทางนิติเวชถ้ามีคนตายเหตุได้ยาเกิน ทั้งตัวยาเองและ 7-aminoclonazepam ไม่เสถียรในของเหลวในร่างกาย และดังนั้น ตัวอย่างควรจะเก็บถนอมด้วยโซเดียมฟลูออไรด์ในอุณหภูมิต่ำที่สุดเท่าที่ทำได้และวิเคราะห์ให้เร็วที่สุดเพื่อให้เสียน้อยที่สุด[83]
ความซึมเศร้าจากยากลุ่มเบ็นโซไดอาเซพีน
[แก้]ยากลุ่มเบ็นโซไดอาเซพีน เช่น อัลปราโซแลม, โคลนาซีแพม, ลอราเซแพม และ ไดอาเซแพม สามารถเป็นเหตุของทั้งอารมณ์ซึมเศร้าและอารมณ์ฟุ้งพล่าน[84]
ยากลุ่มนี้ใช้อย่างสามัญในการรักษาโรควิตกกังวล โรคตื่นตระหนก การนอนไม่หลับ และเป็นสารที่ใช้เป็นยาเสพติดอย่างหนึ่ง บุคคลที่มีโรคเหล่านี้มักจะมีอารมณ์และความคิดเชิงลบ อารมณ์ซึมเศร้า ความคิดเกี่ยวกับการฆ่าตัวตาย และบ่อยครั้งจะมีโรคซึมเศร้าเป็นไปร่วม ดังนั้น จึงน่าเป็นห่วงว่า ความซึมเศร้าและความคิดเกี่ยวกับการฆ่าตัวตายเป็นผลที่ไม่พึงประสงค์ของยากลุ่มนี้[85] แม้ผลต่อความวิตกกังวลและผลช่วยให้นอนหลับจะหายไปเนื่องจากความชินยา แต่ว่า ความซึมเศร้าและความหุนหันพลันแล่นพร้อมกับโอกาสเสี่ยงฆ่าตัวตายสูง กลับคงยืน[86] เป็นเรื่องโชคร้ายว่า อาการเหล่านี้ “มักตีความว่า เป็นความแย่ลงหรือวิวัฒนาการตามธรรมชาติของโรคที่มีมาก่อน และจึงมองข้ามเหตุการใช้ยานอนหลับเป็นประจำไป”[86] ยากลุ่มนี้ไม่ช่วยป้องกันการเกิดโรคซึมเศร้า สามารถทำโรคที่มีอยู่ให้แย่ลง สามารถเป็นเหตุแห่งความซึมเศร้าในบุคคลที่ไม่มีประวัติมีโรค และสามารถนำไปสู่การพยายามฆ่าตัวตาย[86][87][88][89][90] ปัจจัยเสี่ยงต่อการพยายามและการฆ่าตัวตายสำเร็จเมื่อใช้ยารวมทั้ง การสั่งยาขนาดสูง (แม้ในบุคคลที่ไม่ได้ใช้เป็นสารเสพติด) ยาเป็นพิษ และโรคซึมเศร้า[84][91][92]
การใช้ยาในระยะยาวอาจมีผลต่อสมองคล้ายกับเหล้า และเป็นเหตุของโรคซึมเศร้าเหมือนกันด้วย[93] และเหมือนกับเหล้า ผลของยาต่อระบบเคมีประสาท รวมทั้งการทำงานที่ลดลงของระบบเซโรโทนินและนอร์เอพิเนฟริน เชื่อว่าเป็นเหตุของความซึมเศร้าที่เพิ่มขึ้น[94][95][96][97][98][99]
นอกจากนั้นแล้ว ยายังสามารถทำให้อารมณ์แย่ลงโดยอ้อมเพราะนอนได้แย่ลง (benzodiazepine-induced sleep disorder) คือเหมือนกับเหล้า ยากลุ่มเบ็นโซไดอาเซพีน แม้สามารถช่วยให้นอน แต่ว่าก็กวนโครงสร้างของการนอนด้วย คือ ลดระยะเวลานอน ผัดผ่อนช่วงการนอนแบบ REM sleep และลดเวลาของช่วงที่หลับลึกที่สุด (Slow-wave sleep) ซึ่งเป็นช่วงที่ช่วยฟื้นสภาพทั้งทางร่างกายและจิตใจมากที่สุด[100][101][102]
เหมือนกับที่ยาแก้ซึมเศร้าบางอย่างสามารถเป็นเหตุหรือทำความวิตกกังวลในคนไข้บางคนให้แย่ลงเพราะว่ามีฤทธิ์กระตุ้น benzodiazepine สามารถเป็นเหตุหรือทำความซึมเศร้าให้แย่ลงเพราะเป็นยาระงับระบบประสาทกลาง ซึ่งทำให้การคิด สมาธิ และการแก้ไขปัญหาแย่ลง (ซึ่งเป็นอาการของ benzodiazepine-induced neurocognitive disorder)[84] แต่ว่าที่ไม่เหมือนกันก็คือ ผลกระตุ้นของยาแก้ซึมเศร้าปกติจะดีขึ้นเมื่อการรักษาดำเนินต่อไป ผลให้เกิดความซึมเศร้าของยากลุ่มเบ็นโซไดอาเซพีน มีโอกาสดีขึ้นน้อยจนกว่าจะหยุดยา ในงานศึกษาระยะยาวที่ติดตามคนไข้ที่ติดยากลุ่มเบ็นโซไดอาเซพีน พบว่า คนไข้ 10 คน (20%) ได้ตั้งใจทานยาเกินเมื่อใช้ยาระยะยาวแม้ว่าจะมีคนไข้เพียง 2 คนที่มีอาการซึมเศร้ามาก่อน แต่หลังจากการค่อย ๆ หยุดยาในช่วงปีหนึ่ง ก็ไม่มีคนไข้อื่นที่ทานยาเกินอีก[103]
เหมือนกับอาการยาเป็นพิษหรือเมื่อใช้เป็นระยะเวลานาน การขาดยา benzodiazepine ก็สามารถเป็นเหตุต่อโรคซึมเศร้าได้ด้วย[104][105][106] แม้ว่า ความซึมเศร้าเนื่องจากยา (benzodiazepine-induced depressive disorder) จะแย่ลงทันทีที่เลิกใช้ยา หลักฐานแสดงว่า อารมณ์จะดีขึ้นหลังจากช่วงขาดยา และดีกว่าในช่วงใช้ยาอย่างสำคัญ[86] โรคซึมเศร้าที่เกิดจากการขาดยาปกติจะหายภายใน 2-3 เดือนแต่ในบางกรณีอาจจะคงยืนนานถึง 6-12 เดือน[107][108]
คำเตือนพิเศษ
[แก้]ผู้สูงอายุสลายยากลุ่มเบ็นโซไดอาเซพีน ได้ช้ากว่าบุคคลที่อายุน้อยกว่าและดังนั้น จึงไวต่อผลของยามากกว่า แม้ว่าจะยาอาจจะวัดได้ระดับเดียวกันในเลือด ขนาดยาที่แนะนำให้ผู้สูงอายุก็คือประมาณครึ่งหนึ่งของปกติและไม่ควรให้ยาวนานกว่า 2 อาทิตย์ ยากลุ่มเบ็นโซไดอาเซพีน ที่มีฤทธิ์ยาวนาน เช่นโคลนาซีแพมโดยทั่วไปไม่แนะนำให้กับผู้สูงอายุเพราะเสี่ยงต่อการสะสมในร่าง[9] ผู้สูงอายุเสี่ยงอันตรายเป็นพิเศษเนื่องจากการเคลื่อนไหวที่ผิดปกติ และจากผลของการสะสมยาในร่าง
ยากลุ่มเบ็นโซไดอาเซพีน ยังต้องระวังเป็นพิเศษถ้าเป็นบุคคลที่อาจจะตั้งครรภ์ ติดเหล้า หรือติดยา หรือว่า มีความผิดปกติทางจิตเวชที่เกิดร่วมกันอื่น ๆ[109] โดยทั่วไปไม่แนะนำให้ใช้โคลนาซีแพมในผู้สูงอายุที่นอนไม่หลับเนื่องจากมีฤทธิ์แรงเทียบกับยากลุ่มเบ็นโซไดอาเซพีน อื่น ๆ[110]
ไม่แนะนำให้ใช้โคลนาซีแพมในเด็กอายุต่ำกว่า 18 ปี การใช้ในเด็กเล็ก ๆ ยิ่งอันตรายเป็นพิเศษ ปัญหาทางพฤติกรรมเกิดขึ้นบ่อยที่สุดถ้าใช้ยากับ phenobarbital เพื่อต้านการชัก[109][111]
ยาที่ใช้เกินกว่า 0.5-1 มก. ต่อวัน สัมพันธ์กับความง่วงนอนเป็นพิเศษ[112]
ยาอาจทำให้โรค Hepatic porphyria (ความผิดปกติของเมแทบอลิซึมของพอร์ไฟริน) แย่ลง[113][114]
ยาไม่แนะนำให้ใช้ในคนไข้โรคจิตเภทแบบเรื้อรัง เพราะว่า งานศึกษาปี 2525 ที่ควบคุมด้วยยาหลอกและอำพรางสองด้านพบว่ายาเพิ่มพฤติกรรมรุนแรงในคนไข้โรคจิตเภทเรื้อรัง[115]
ปฏิสัมพันธ์กับสารอื่น ๆ
[แก้]ยาลดระดับของยาคาร์บามาเซพีน[116][117] และโดยนัยเดียวกัน คาร์บามาเซพีนก็ลดระดับของโคลนาซีแพมด้วย ยาต้านเชื้อรากลุ่มเอโซล (Azole) เช่นคีโตโคนาโซล อาจยับยั้งเมแทบอลิซึมของโคลนาซีแพม[9] ยาอาจมีผลต่อระดับยา phenytoin[116][118][119][120] และโดยนัยตรงกันข้าม phenytoin ก็อาจลดระดับโคลนาซีแพมในน้ำเลือดโดยเพิ่มความเร็วการกำจัดยาโดย 50% และลดระยะครึ่งชีวิต 31%[121] โคลนาซีแพมจะเพิ่มระดับยา primidone[119] และ phenobarbital[122]
การใช้ยาร่วมกับยาแก้ซึมเศร้าบางอย่าง ยาแก้โรคลมชักบางอย่าง เช่น phenobarbital, เฟนิโทอิน และ คาร์บามาเซพีน สารต้านฮิสทามีนที่มีฤทธิ์ง่วง, opiate, ยาระงับอาการทางจิต, ยานอนหลับนอกกลุ่มเบ็นโซไดอาเซพีน เช่น zolpidem, และเหล้าอาจเพิ่มฤทธิ์ระงับประสาท[9]
หญิงมีครรภ์
[แก้]มีหลักฐานทางการแพทย์บ้างว่า สภาพวิรูปหลายอย่าง เช่น ที่หัวใจหรือที่ใบหน้า เกิดกับทารกเมื่อใช้ยาในระยะตั้งครรภ์เบื้องต้น แต่ว่า หลักฐานยังไม่ชัดเจนจนสรุปได้ และหลักฐานว่ายากลุ่มเบ็นโซไดอาเซพีน เช่น โคลนาซีแพมทำให้เกิดความพิการในช่วงพัฒนาการหรือทำให้ระดับเชาวน์ปัญญาลดลงสำหรับทารกที่มารดาใช้ยาเมื่อตั้งครรภ์ ก็ยังไม่สามารถสรุปได้เช่นกัน และเมื่อใช้ในช่วงปลายครรภ์ อาจมีผลเป็นอาการขาดยาแบบรุนแรงในทารกเกิดใหม่ รวมทั้งภาวะกล้ามเนื้อตึงตัวน้อย (hypotonia), การหยุดหายใจ (apnea), อาการเขียวคล้ำ (cyanosis) และการตอบสนองทางเมแทบอลิซึมที่พิการต่อความหนาว[123]
ความปลอดภัยของการใช้ยาระหว่างการมีครรภ์ชัดเจนน้อยกว่ายากลุ่มเบ็นโซไดอาเซพีน อื่น ๆ และถ้า benzodiazepine เป็นยาที่บ่งว่าควรใช้ระหว่างมีครรภ์ ยา chlordiazepoxide และ diazepam อาจจะปลอดภัยกว่า ดังนั้น การใช้ยาระหว่างมีครรภ์จะควรก็เมื่อเชื่อว่า ประโยชน์การรักษาคุ้มค่าความเสี่ยงต่อทารกในครรภ์เท่านั้น และก็ควรระวังการใช้ยาด้วยเมื่อกำลังให้นมกับทารก
ผลที่ไม่พึงประสงค์ที่เป็นไปได้ต่อทารกจากการใช้ยากลุ่มเบ็นโซไดอาเซพีน เช่น โคลนาซีแพมในระหว่างมีครรภ์รวมทั้งการแท้งเอง สภาวะวิรูป ทารกในครรภ์เติบโตช้า ความพิการในการทำงานของอวัยวะ อวัยวะอ่อนปวกเปียก (floppy infant syndrome) การก่อมะเร็ง และการกลายพันธุ์ (mutagenesis) อาการขาดยาของทารกเกิดใหม่ที่สัมพันธ์กับยารวมทั้งภาวะกล้ามเนื้อตึงตัวมาก (hypertonia) รีเฟล็กซ์ไวเกิน (hyperreflexia) กระวนกระวาย หงุดหงิดง่าย การนอนหลับผิดปกติ การร้องไห้แบบปลอบไม่ได้ การสั่นหรือการกระตุกของอวัยวะส่วนปลาย หัวใจเต้นช้า (bradycardia) อาการเขียวคล้ำ (cyanosis) ปัญหาการดูดนม การหยุดหายใจ (apnea) ความเสี่ยงต่อการสูดสิ่งที่กินเข้าปอด อาการท้องร่วง อาเจียน และโตช้า
อาการสามารถเกิดขึ้นระหว่าง 3 วัน ถึง 3 อาทิตย์หลังคลอดและอาจคงอยู่เป็นระยะเวลาหลายเดือน วิถีเมแทบอลิซึมของยามักจะพิการในทารกเกิดใหม่ ถ้าใช้ยาในช่วงมีครรภ์หรือเมื่อให้นม แนะนำว่า ควรจะสอดส่องระดับยาในซีรัมและเช็คว่ามีการระงับระบบประสาทกลางหรือการหยุดหายใจหรือไม่ ในกรณีความวิตกกังวลของหญิงมีครรภ์เป็นจำนวนมาก การรักษาโดยไม่ใช้ยา เช่น การบำบัดโดยผ่อนคลาย (relaxation therapy) จิตบำบัด และการหลีกเลี่ยงคาเฟอีน อาจเป็นทางเลือกที่มีประสิทธิผลและปลอดภัยกว่าการใช้ยากลุ่มเบ็นโซไดอาเซพีน[124]
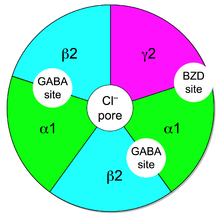
กลไกการออกฤทธิ์
[แก้]โดยย่อ ๆ แล้ว ยาออกฤทธิ์โดยเข้ายึดกับจุดยึดของยากลุ่มเบ็นโซไดอาเซพีน ที่ตัวรับ GABA ของเซลล์ประสาทเป้าหมาย ซึ่งช่วยเพิ่มประสิทธิภาพของการสื่อประสาทแบบ GABA และเพิ่มระดับไอออนของคลอไรด์ที่ไหลเข้าไปในเซลล์ โดยมีผลตามมาคือการยับยั้งการสื่อประสาทแบบทั่วระบบประสาทกลาง[125][126]
ยากลุ่มเบ็นโซไดอาเซพีน ไม่ได้เปลี่ยนระดับสารสื่อประสาทแบบ GABA ในสมอง[127] โคลนาซีแพมนอกจากไม่มีผลต่อระดับสารสื่อประสาทแล้ว ยังไม่มีผลต่อเอนไซม์ GABA transaminase แต่ว่ามีผลต่อการทำงานของเอนไซม์ glutamate decarboxylase ซึ่งเร่งปฏิกิริยากำจัดคาร์บอกซิล (carboxylation) จากกลูตาเมต แล้วมีผลเป็น GABA โดยเป็นยาที่ต่างจากยาแก้ชักอื่น ๆ ที่ศึกษาในงานหนึ่ง[128]
ยาควบคุมระบบ GABA ในสมองผ่านจุดยึดของ benzodiazepine บนตัวรับ GABAA แล้วมีผลเพิ่มการยับยั้งการสื่อประสาทแบบ GABAergic ยา benzodiazepine ไม่ได้ทดแทน GABA แต่เป็นตัวเพิ่มผลของ GABA ที่ตัวรับ GABAA โดยเพิ่มความถี่การเปิดช่องไอออนของคลอไรด์ ซึ่งเพิ่มผลยับยั้งของ GABA และการระงับระบบประสาทกลางโดยทั่วไป[9] นอกจากนั้นแล้ว โคลนาซีแพมยังลดการใช้การสื่อประสาทโดยเซโรโทนินของเซลล์ประสาท[129][130] และเข้ายึดกับจุดยึดหลักของ benzodiazepine ได้อย่างแน่น[131] เพราะว่ายามีประสิทธิผลในขนาดต่ำ (0.5 มก. = 10 มก. diazepam)[132] จึงจัดเป็นกลุ่มยา benzodiazepine ที่มีฤทธิ์สูง (highly potent)[133] ผลต้านการชักของยากลุ่มเบ็นโซไดอาเซพีน มาจากการเพิ่มระดับการตอบสนองของการสื่อประสาทแบบ GABA และมีผลยับยั้งการยิงสัญญาณความถี่สูงอย่างต่อเนื่องของเซลล์ประสาท[134]
ยากลุ่มเบ็นโซไดอาเซพีน รวมทั้งยานี้ เข้ายึดกับเยื่อหุ้มเซลล์ของเซลล์เกลียของหนูหริ่งโดยมีสัมพรรคภาพระดับสูง (high affinity)[135][136] ยายังลดระดับการปล่อยสารสื่อประสาท acetylcholine ในสมองแมว[137] และลดการปล่อยฮอร์โมนโพรแลกตินในหนู[138] ยายังยับยั้งการปล่อยฮอร์โมน thyroid stimulating hormone (โดยมีชื่ออื่นว่า TSH หรือ thyrotropin) ที่เกิดจากการเป็นหวัด[139] ในการทดลองที่ทำกับองค์ประกอบเซลล์ของสมองหนู ในระดับไมโครโมล/ลิตร ยากลุ่มเบ็นโซไดอาเซพีน เข้ายึดกับจุดยึดอีกประเภทของมัน (ที่เรียกว่า Micromolar-affinity benzodiazepine receptor) โดยเป็น Ca2+ channel blocker ซึ่งยับยั้งการไหล (uptake) ของไอออนแคลเซียมเข้าไปในเซลล์ประสาทอย่างสำคัญเมื่อเยื่อหุ้มเซลล์เกิดการลดขั้ว (depolarization) ซึ่งผู้เขียนคาดว่า เป็นกลไกให้ความเสถียรต่อการชักที่ปรากฏเมื่อให้ยาในขนาดสูง[140] ยาเป็นสารอนุพันธ์โดยเพิ่มคลอรีนจาก nitrazepam ผ่านกระบวนการ halogenation[141] และดังนั้น จึงเป็นยา benzodiazepine แบบเพิ่มคลอรีน-ไนโตรเจน (chloro-nitro)[142]
เภสัชจลนศาสตร์
[แก้]ยาสามารถละลายได้ในไขมัน สามารถข้ามตัวกั้นกลางระหว่างเลือดและสมอง (blood-brain barrier) และสามารถข้ามสายรกได้ และสลายกลายเป็นเมแทบอไลต์ที่ไม่มีฤทธิ์อะไรหลายอย่าง ผ่านกระบวนการลดไนโตรเจนโดยเอนไซม์ cytochrome P450 โดยเฉพาะคือ CYP2C19 และ CYP3A4 แต่ในระดับที่ต่ำกว่า เพราะยาอิริโทรมัยซิน คลาริโทรมัยซิน ริโตนาเวียร์ itraconazole คีโตโคนาโซล nefazodone ไซเมทิดีน และน้ำเกรปฟรูต ล้วนเป็นตัวยับยั้งเอนไซม์ CYP3A4 และดังนั้นอาจมีผลต่อเมแทบอลิซึมของยากลุ่มเบ็นโซไดอาเซพีน[143] ยามีระยะครึ่งชีวิตในร่างกายประมาณ 19-60 ชม.[9] ความเข้มข้นสูงสุดในเลือดที 6.5-13.5 ng/mL ปกติจะถึงภายใน 1-2 ชม. หลังจากทานยาขนาด 2 มก. ในผู้ใหญ่ที่มีสุขภาพดี แต่ในบางบุคคล จะถึงก็ต่อเมื่อ 4-8 ชม.[144]
ยาจะเข้าไปสู่ระบบประสาทกลางอย่างรวดเร็วโดยระดับยาในสมองจะเป็นไปตามยาที่ยังเป็นอิสระ (unbound) ในเลือด[145] แต่ว่าระดับยาในน้ำเลือดมักเชื่อถือไม่ได้ในคนไข้ต่าง ๆ เพราะว่าระดับอาจจะต่างเป็น 10 เท่าตัวในบุคคลต่าง ๆ[146]
ยาโดยมากจะเข้ายึดกับโปรตีนในน้ำเลือด[147] และสามารถข้ามตัวกั้นเลือดและสมองได้อย่างง่าย ๆ โดยระดับในเลือดและในสมองจะพอประมาณกัน[148] เมแทบอไลต์ของยารวมทั้ง 7-aminoclonazepam, 7-acetaminoclonazepam และ 3-hydroxyclonazepam[149][150]
ยามีประสิทธิผลประมาณ 6-8 ชม. ในเด็ก และ 6-12 ชม. ในผู้ใหญ่[151]
สังคมและวัฒนธรรม
[แก้]การใช้เป็นยาเสพติด
[แก้]งานศึกษาแผนกฉุกเฉินในโรงพยาบาลของรัฐบาลสหรัฐอเมริกาปี 2549 พบว่า ยาระงับประสาท-ยานอนหลับ (sedative-hypnotics) เป็นยาที่เป็นเหตุให้คนไข้ไปแผนกฉุกเฉินมากที่สุด โดยมียากลุ่มเบ็นโซไดอาเซพีน เป็นเหตุส่วนใหญ่ และโคลนาซีแพมเป็นยากลุ่มเบ็นโซไดอาเซพีน อันดับสองที่เป็นเหตุ แต่ว่า ควรจะสังเกตว่า สุราอย่างเดียวเป็นเหตุให้ไปเยี่ยมแผนกฉุกเฉินเป็นสองเท่าของผู้ที่ทานยาในงานศึกษานี้ งานศึกษาตรวจสอบจำนวนครั้งที่ยาใช้ไม่ใช่เพื่อการแพทย์เป็นเหตุให้ไปเยี่ยมแผนกฉุกเฉิน เกณฑ์ว่าเป็นการใช้ยาไม่ใช่เพื่อการแพทย์ในงานนี้จงใจทำให้กว้าง เช่น รวมการใช้ยาเสพติด การใช้ยาเกินโดยอุบัติเหตุหรือโดยตั้งใจ หรือผลที่ไม่พึงประสงค์จากการใช้ยาตามสั่ง[152]
สูตรยา
[แก้]ยากลายเป็นยาสามัญในปี 2540 และปัจจุบันมีบริษัทหลายบริษัทที่ผลิตและขายยา มีทั้งแบบเม็ดแบน (tablet ขนาด 0.25 mg, 0.5 mg, 1.0 mg, 2.0 mg) แบบละลายในปาก (wafers ขนาด 0.25 mg, 0.5 mg) เป็นยาหยดใส่ปาก หรือยาฉีดหรือใส่เข้าเส้นเลือดดำ (intravenous)[153]
ชื่อการค้า
[แก้]ยามีขายในชื่อการค้าต่าง ๆ รวมทั้ง Rivotril, Linotril, Clonotril, Clonoten, Ravotril, Rivatril, Iktorivil, Clonex, Paxam, Petril, Naze และ Kriadex ตามเขตต่าง ๆ ในโลก
-
Klonopin 0.5 mg
-
Klonopin 1 mg
-
Klonopin 2 mg
เชิงอรรถและอ้างอิง
[แก้]- ↑ 1.0 1.1 Pagliaro, Ann Marie; Pagliaro, Louis A. (2017). Women's Drug and Substance Abuse: A Comprehensive Analysis and Reflective Synthesis. Routledge. p. PT145. ISBN 9781351618250.
- ↑ Hupp, James R.; Tucker, Myron R.; Ellis, Edward (2013). Contemporary Oral and Maxillofacial Surgery - E-Book. Elsevier Health Sciences. p. 679. ISBN 9780323226875.
- ↑ "Clonazepam Use During Pregnancy". Drugs.com. 4 May 2020. สืบค้นเมื่อ 17 May 2020.
- ↑ "Clonazepam - Drugs.com". Drugs.com. เก็บจากแหล่งเดิมเมื่อ 25 August 2017.
- ↑ 5.0 5.1 5.2 5.3 5.4 5.5 5.6 5.7 "Clonazepam". The American Society of Health-System Pharmacists. สืบค้นเมื่อ 2015-08-15.
- ↑ Ebel S; Schütz H (27 February 1977). "[Studies on the detection of clonazepam and its main metabolites considering in particular thin-layer chromatography discrimination of nitrazepam and its major metabolic products (author's transl)]". Arzneimittelforschung. 27 (2): 325–37. PMID 577149.
- ↑ Steentoft, Anni; Linnet, Kristian (30 January 2009). "Blood concentrations of clonazepam and 7-aminoclonazepam in forensic cases in Denmark for the period 2002-2007". Forensic Science International. 184 (1–3): 74–79. doi:10.1016/j.forsciint.2008.12.004. PMID 19150586.
- ↑ 8.0 8.1 8.2 Cooper, Grant, บ.ก. (2007). Therapeutic uses of botulinum toxin. Totowa, N.J.: Humana Press. p. 214. ISBN 9781597452472.
- ↑ 9.00 9.01 9.02 9.03 9.04 9.05 9.06 9.07 9.08 9.09 9.10 9.11 9.12 9.13 9.14 Riss, J.; Cloyd, J.; Gates, J.; Collins, S. (August 2008). "Benzodiazepines in epilepsy: pharmacology and pharmacokinetics". Acta Neurol Scand. 118 (2): 69–86. doi:10.1111/j.1600-0404.2008.01004.x. PMID 18384456. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2020-04-04. สืบค้นเมื่อ 2016-10-17.
- ↑ Shorter, Edward (2005). "B". A Historical Dictionary of Psychiatry. Oxford University Press. ISBN 9780190292010.
- ↑ "Clonazepam". International Drug Price Indicator Guide. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 30 ตุลาคม 2015. สืบค้นเมื่อ 15 สิงหาคม 2015.
- ↑
Martino, Davide; Cavanna, Andrea E., บ.ก. (2013). Advances in the neurochemistry and neuropharmacology of Tourette Syndrome. Burlington: Elsevier Science. p. 357. ISBN 9780124115613.
In several countries, presciption and use is now severely limited due to abusive recreational use of clonazepam.
- ↑
Fisher, Gary L. (2009). Encyclopedia of substance abuse prevention, treatment, & recovery. Los Angeles: SAGE. p. 100. ISBN 9781412950848.
frequently abused
- ↑ Rossetti, AO; Reichhart, MD; Schaller, MD; Despland, PA; Bogousslavsky, J (July 2004). "Propofol treatment of refractory status epilepticus: a study of 31 episodes". Epilepsia. 45 (7): 757–63. doi:10.1111/j.0013-9580.2004.01904.x. PMID 15230698.
- ↑ Ståhl, Y; Persson, A; Petters, I; Rane, A; Theorell, K; Walson, P (April 1983). "Kinetics of clonazepam in relation to electroencephalographic and clinical effects". Epilepsia. 24 (2): 225–31. doi:10.1111/j.1528-1157.1983.tb04883.x. PMID 6403345.
- ↑ Dahlin, MG; Amark, PE; Nergårdh, AR (January 2003). "Reduction of seizures with low-dose clonazepam in children with epilepsy". Pediatr. Neurol. 28 (1): 48–52. doi:10.1016/S0887-8994(02)00468-X. PMID 12657420.
- ↑ Hrachovy, RA; Frost, JD; Kellaway, P; Zion, TE (October 1983). "Double-blind study of ACTH vs prednisone therapy in infantile spasms". J Pediatr. 103 (4): 641–5. doi:10.1016/S0022-3476(83)80606-4. PMID 6312008.
- ↑ Tomson, T; Svanborg, E; Wedlund, JE (May–June 1986). "Nonconvulsive status epilepticus: high incidence of complex partial status". Epilepsia. 27 (3): 276–85. doi:10.1111/j.1528-1157.1986.tb03540.x. PMID 3698940.
- ↑ Browne, TR (May 1976). "Clonazepam. A review of a new anticonvulsant drug". Arch. Neurol. 33 (5): 326–32. doi:10.1001/archneur.1976.00500050012003. PMID 817697.
- ↑ Davidson, Jonathan; และคณะ (1993). "Treatment of Social Phobia With Clonazepam and Placebo". Journal of Clinical Psychopharmacology. 13: 423–428. doi:10.1097/00004714-199312000-00008.
- ↑ Cloos, Jean-Marc (2005). "The Treatment of Panic Disorder". Curr Opin Psychiatry. 18 (1): 45–50. PMID 16639183. สืบค้นเมื่อ 2007-09-25.
- ↑ A.Nardi; M.D.Mochcovitch; R.C.Freire; S.Machado; A.C.Silva; G.P.Dias; R.Amrein (28–31 March 2015). "Prospective, Open, Randomized 3-years Long-term Treatment of Panic Disorder with Clonazepam, Paroxetine, or Their Combination and Follow-up During Additional 6 Years". European Psychiatry. 30 (Supplement 1): 170. doi:10.1016/S0924-9338(15)31846-0.
- ↑ Nardi, AE.; Perna, G. (May 2006). "Clonazepam in the treatment of psychiatric disorders: an update". Int Clin Psychopharmacol. 21 (3): 131–42. doi:10.1097/01.yic.0000194379.65460.a6. PMID 16528135.
- ↑ "[Restless legs syndrome: diagnosis and treatment. Opinion of Brazilian experts]". Arq Neuropsiquiatr. 65 (3A): 721–7. September 2007. doi:10.1590/S0004-282X2007000400035. PMID 17876423.
- ↑ Trenkwalder, C.; Hening, WA.; Montagna, P.; Oertel, WH.; Allen, RP.; Walters, AS.; Costa, J.; Stiasny-Kolster, K.; Sampaio, C. (December 2008). "Treatment of restless legs syndrome: an evidence-based review and implications for clinical practice" (PDF). Mov Disord. 23 (16): 2267–302. doi:10.1002/mds.22254. PMID 18925578. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2009-12-29. สืบค้นเมื่อ 2016-10-17.
- ↑ Huynh, NT.; Rompré, PH.; Montplaisir, JY.; Manzini, C.; Okura, K.; Lavigne, GJ. (2006). "Comparison of various treatments for sleep sex bruxism using determinants of number needed to treat and effect size". Int J Prosthodont. 19 (5): 435–41. PMID 17323720.
- ↑ Ferini-Strambi, L.; Zucconi, M. (September 2000). "REM sleep behavior disorder". Clin Neurophysiol. 111 (Suppl 2): S136-40. doi:10.1016/S1388-2457(00)00414-4. PMID 10996567.
- ↑ Nelson, DE (October 2001). "AKATHISIA - A BRIEF REVIEW". Scottish Medical Journal. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2012-06-01.
- ↑ "Successful treatment with clonazepam for neuroleptic-induced akathisia". wiley.com. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2013-01-05. สืบค้นเมื่อ 2016-10-17.
- ↑ Lipton, S.A.; Rosenberg, P.A.; Rosenberg, Paul A. (1994). "Excitatory amino acids as a final common pathway for neurological disorders". New Engl. J. Med. 330 (9): 613–22. doi:10.1056/NEJM199403033300907. PMID 7905600.
- ↑ Bird, RD; Makela, EH (January 1994). "Alcohol withdrawal: what is the benzodiazepine of choice?". The Annals of pharmacotherapy. 28 (1): 67–71. PMID 8123967.
- ↑ Curtin, F; Schulz, P; Schulz (2004). "Clonazepam and lorazepam in acute mania: a Bayesian meta-analysis". J Affect Disord. 78 (3): 201–8. doi:10.1016/S0165-0327(02)00317-8. PMID 15013244.
- ↑ [update https://www.ncbi.nlm.nih.gov/pubmed/23633309] Gillies, D; Beck, A; McCloud, A; Rathbone, J; Gillies, D (2005). Gillies, Donna (บ.ก.). "Benzodiazepines alone or in combination with antipsychotic drugs for acute psychosis". Cochrane Database Syst Rev (4): CD003079. doi:10.1002/14651858.CD003079.pub2. PMID 16235313.
- ↑ Zhou, L.; Chillag, KL.; Nigro, MA. (October 2002). "Hyperekplexia: a treatable neurogenetic disease". Brain Dev. 24 (7): 669–74. doi:10.1016/S0387-7604(02)00095-5. PMID 12427512.
- ↑ Schenck, CH.; Arnulf, I.; Mahowald, MW. (June 2007). "Sleep and Sex: What Can Go Wrong? A Review of the Literature on Sleep Related Disorders and Abnormal Sexual Behaviors and Experiences". Sleep. 30 (6): 683–702. PMC 1978350. PMID 17580590.
- ↑ Mulleners, WM; Chronicle, EP (June 2008). "Anticonvulsants in migraine prophylaxis: a Cochrane review". Cephalalgia : an international journal of headache. 28 (6): 585–97. doi:10.1111/j.1468-2982.2008.01571.x. PMID 18454787.
- ↑ Stacy, M. (2002). "Sleep disorders in Parkinson's disease: epidemiology and management". Drugs Aging. 19 (10): 733–9. doi:10.2165/00002512-200219100-00002. PMID 12390050.
- ↑ Lander, CM; Donnan, GA; Bladin, PF; Vajda, FJ (1979). "Some aspects of the clinical use of clonazepam in refractory epilepsy". Clin Exp Neurol. 16: 325–32. PMID 121707.
- ↑ Sorel, L; Mechler, L; Harmant, J (1981). "Comparative trial of intravenous lorazepam and clonazepam im status epilepticus". Clin Ther. 4 (4): 326–36. PMID 6120763.
- ↑ Wollman, M; Lavie, P; Peled, R (1985). "A hypernychthemeral sleep-wake syndrome: a treatment attempt". Chronobiol Int. 2 (4): 277–80. doi:10.3109/07420528509055890. PMID 3870855.
- ↑ Aronson, Jeffrey Kenneth (2008-11-20). Meyler's Side Effects of Psychiatric Drugs (Meylers Side Effects). Elsevier Science. p. 403. ISBN 978-0-444-53266-4.
- ↑ "Clonazepam Side Effects". Drugs.com. 2010.
- ↑ The interface of neurology internal medicine. Philadelphia: Wolters Kluwer Health/Lippincott Wiliams Wilkins. 2007-09-01. p. 963. ISBN 978-0-7817-7906-7.
- ↑ The American Psychiatric Publishing Textbook of Psychopharmacology (Schatzberg, American Psychiatric Publishing Textbook of Psychopharmacology). USA: American Psychiatric Publishing, Inc. 2009-07-31. p. 471. ISBN 978-1-58562-309-9.
- ↑ "Get Some Sleep: Beware the sleeping pill hangover". เก็บจากแหล่งเดิมเมื่อ 2017-07-21. สืบค้นเมื่อ 2017-06-21.
- ↑ Goswami, Meeta; Pandi-Perumal, S. R.; Thorpy, Michael J. (2010-03-24). Narcolepsy: A Clinical Guide. Springer. p. 73. ISBN 978-1-4419-0853-7.
- ↑ Kelsey, Jeffrey E.; Newport, D. Jeffrey; Nemeroff, Charles B. (2006). Principles of psychopharmacology for mental health professionals. Hoboken, N.J.: Wiley-Liss. p. 269. ISBN 978-0-471-25401-0.
- ↑ Lee-chiong, Teofilo (2008-04-24). Sleep Medicine: Essentials and Review. Oxford University Press, USA. pp. 463–465. ISBN 978-0-19-530659-0.
- ↑ Trevor, Anthony J.; Katzung, Bertram G.; Masters, Susan B. (2008-01-01). Katzung Trevor's pharmacology: examination board review. New York: McGraw Hill Medical. p. 191. ISBN 978-0-07-148869-3.
- ↑ Sjö, O; Hvidberg, EF; Naestoft, J; Lund, M (1975-04-04). "Pharmacokinetics and side-effects of clonazepam and its 7-amino-metabolite in man". Eur J Clin Pharmacol. 8 (3–4): 249–54. doi:10.1007/BF00567123. PMID 1233220.
- ↑ Veall, RM; Hogarth, HC (1975-11-22). "Letter: Thrombocytopenia during treatment with clonazepam". Br Med J. 4 (5994): 462. doi:10.1136/bmj.4.5994.462. PMC 1675341. PMID 1192127.
- ↑ Alvarez, N; Hartford, E; Doubt, C (April 1981). "Epileptic seizures induced by clonazepam". Clin Electroencephalogr. 12 (2): 57–65. PMID 7237847.
- ↑ Ishizu, T; Chikazawa, S; Ikeda, T; Suenaga, E (July 1988). "[Multiple types of seizure induced by clonazepam in an epileptic patient]". No to Hattatsu (ภาษาญี่ปุ่น). 20 (4): 337–9. PMID 3214607.
- ↑ Bang, F; Birket-Smith, E; Mikkelsen, B (September 1976). "Clonazepam in the treatment of epilepsy. A clinical long-term follow-up study". Epilepsia. 17 (3): 321–4. doi:10.1111/j.1528-1157.1976.tb03410.x. PMID 824124.
- ↑ 55.0 55.1 Bruni, J (1979-04-07). "Recent advances in drug therapy for epilepsy". Can Med Assoc J (PDF). 120 (7): 817–24. PMC 1818965. PMID 371777.
- ↑ Rosenfeld, WE; Beniak, TE; Lippmann, SM; Loewenson, RB (1987). "Adverse behavioral response to clonazepam as a function of Verbal IQ-Performance IQ discrepancy". Epilepsy Res. 1 (6): 347–56. doi:10.1016/0920-1211(87)90059-3. PMID 3504409.
- ↑ White, MC; Silverman, JJ; Harbison, JW (February 1982). "Psychosis associated with clonazepam therapy for blepharospasm". J Nerv Ment Dis. 170 (2): 117–9. doi:10.1097/00005053-198202000-00010. PMID 7057171.
- ↑ Williams, A; Gillespie, M (July 1979). "Clonazepam-induced incontinence". Ann Neurol. 6 (1): 86. doi:10.1002/ana.410060127. PMID 507767.
- ↑ Sandyk, R (1983-08-13). "Urinary incontinence associated with clonazepam therapy". S Afr Med J. 64 (7): 230. PMID 6879368.
- ↑ Anders, RJ; Wang, E; Radhakrishnan, J; Sharifi, R; Lee, M (October 1985). "Overflow urinary incontinence due to carbamazepine". J Urol. 134 (4): 758–9. PMID 4032590.
- ↑ Olsson, R; Zettergren, L; Zettergren (May 1988). "Anticonvulsant-induced liver damage". Am. J. Gastroenterol. 83 (5): 576–7. PMID 3364416.
- ↑ van der Bijl, P; Roelofse, JA; Roelofse (1991). "Disinhibitory reactions to benzodiazepines: a review". J. Oral Maxillofac. Surg. 49 (5): 519–23. doi:10.1016/0278-2391(91)90180-T. PMID 2019899.
- ↑ Cohen, LS; Rosenbaum, JF; Rosenbaum (October 1987). "Clonazepam: new uses and potential problems". J Clin Psychiatry. 48 (Suppl): 50–6. PMID 2889724.
- ↑ Lockard, JS; Levy, RH; Congdon, WC; DuCharme, LL; Salonen, LD (December 1979). "Clonazepam in a focal-motor monkey model: efficacy, tolerance, toxicity, withdrawal, and management". Epilepsia. 20 (6): 683–95. doi:10.1111/j.1528-1157.1979.tb04852.x. PMID 115680.
- ↑ Vining, EP (August 1986). "Use of barbiturates and benzodiazepines in treatment of epilepsy". Neurol Clin. 4 (3): 617–32. PMID 3528811.
- ↑ Bernik, MA; Gorenstein, C; Vieira, Filho AH (1998). "Stressful reactions and panic attacks induced by flumazenil in chronic benzodiazepine users". Journal of psychopharmacology (Oxford, England). 12 (2): 146–50. doi:10.1177/026988119801200205. PMID 9694026.
- ↑ Stahl, Stephen M. (2014). Stahl's Essential Psychopharmacology: Prescriber's Guide (5th ed.). San Diego, CA: Cambridge University Press. p. 139. ISBN 978-1-107-67502-5.
- ↑ Adjeroud, S; Tonon, Mc; Leneveu, E; Lamacz, M; Danger, Jm; Gouteux, L; Cazin, L; Vaudry, H (May 1987). "The benzodiazepine agonist clonazepam potentiates the effects of gamma-aminobutyric acid on alpha-MSH release from neurointermediate lobes in vitro". Life Sciences. 40 (19): 1881–7. doi:10.1016/0024-3205(87)90046-4. PMID 3033417.
- ↑ Yokota, K; Tatebayashi, H; Matsuo, T; Shoge, T; Motomura, H; Matsuno, T; Fukuda, A; Tashiro, N (March 2002). "The effects of neuroleptics on the GABA-induced Cl− current in rat dorsal root ganglion neurons: differences between some neuroleptics" (PDF). British Journal of Pharmacology. 135 (6): 1547–55. doi:10.1038/sj.bjp.0704608. PMC 1573270. PMID 11906969.
- ↑ Loiseau, P (1983). "[Benzodiazepines in the treatment of epilepsy]". Encephale. 9 (4 Suppl 2): 287B–292B. PMID 6373234.
- ↑ Scherkl, R; Scheuler, W; Frey, HH (December 1985). "Anticonvulsant effect of clonazepam in the dog: development of tolerance and physical dependence". Arch Int Pharmacodyn Ther. 278 (2): 249–60. PMID 4096613.
- ↑ Crawley, JN; Marangos, PJ; Stivers, J; Goodwin, FK (January 1982). "Chronic clonazepam administration induces benzodiazepine receptor subsensitivity". Neuropharmacology. 21 (1): 85–9. doi:10.1016/0028-3908(82)90216-7. PMID 6278355.
- ↑ Bacia, T; Purska-Rowińska, E; Okuszko, S (1980). "Clonazepam in the treatment of drug-resistant epilepsy: a clinical short- and long-term follow-up study". Monogr Neural Sci. 5: 153–9. PMID 7033770.
- ↑ Browne, TR (May 1976). "Clonazepam. A review of a new anticonvulsant drug". Arch Neurol. 33 (5): 326–32. doi:10.1001/archneur.1976.00500050012003. PMID 817697.
- ↑ Sironi, VA; Miserocchi, G; De Riu, PL (April 1984). "Clonazepam withdrawal syndrome". Acta Neurol (Napoli). 6 (2): 134–9. PMID 6741654.
- ↑ Sironi, VA; Franzini, A; Ravagnati, L; Marossero, F (August 1979). "Interictal acute psychoses in temporal lobe epilepsy during withdrawal of anticonvulsant therapy". J Neurol Neurosurg Psychiatry. 42 (8): 724–30. doi:10.1136/jnnp.42.8.724. PMC 490305. PMID 490178.
- ↑ Jaffe, R; Gibson, E (June 1986). "Clonazepam withdrawal psychosis". J Clin Psychopharmacol. 6 (3): 193. doi:10.1097/00004714-198606000-00021. PMID 3711371.
- ↑ Sechi, GP; Zoroddu, G; Rosati, G (September 1984). "Failure of carbamazepine to prevent clonazepam withdrawal statusepilepticus". Ital J Neurol Sci. 5 (3): 285–7. doi:10.1007/BF02043959. PMID 6500901.
- ↑ Welch, TR; Rumack, BH; Hammond, K (1977). "Clonazepam overdose resulting in cyclic coma". Clin Toxicol. 10 (4): 433–6. doi:10.3109/15563657709046280. PMID 862377.
- ↑ Honer, WG; Rosenberg, RG; Turey, M; Fisher, WA (November 1986). "Respiratory failure after clonazepam and amobarbital". Am J Psychiatry. 143 (11): 1495. PMID 3777263.
- ↑ "Clonazepam". Drugs Database. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2012-04-25. สืบค้นเมื่อ 2016-10-03.
- ↑ Aronson, Jeffrey K (2011-11-18). Side Effects of Drugs Annual: A worldwide yearly survey of new data in adverse drug reactions. Elsevier. p. 73. ISBN 978-0-444-53742-3.
- ↑ Baselt, R (2008). Disposition of Toxic Drugs and Chemicals in Man (8th ed.). Foster City, CA: Biomedical Publications. pp. 335–337.
- ↑ 84.0 84.1 84.2 American Psychiatric Association (2013). Diagnostic and statistical manual of mental disorders, fifth edition. Arlington, VA: American Psychiatric Association.
- ↑ Guina, Jeffrey; Rossetter, Sarah R.; DeRHODES, Bethany J.; Nahhas, Ramzi W.; Welton, Randon S. (2015-07-01). "Benzodiazepines for PTSD: A Systematic Review and Meta-Analysis". Journal of Psychiatric Practice. 21 (4): 281–303. doi:10.1097/PRA.0000000000000091. ISSN 1538-1145. PMID 26164054.
- ↑ 86.0 86.1 86.2 86.3 Michelini, S.; Cassano, G. B.; Frare, F.; Perugi, G. (1996-07-01). "Long-term use of benzodiazepines: tolerance, dependence and clinical problems in anxiety and mood disorders". Pharmacopsychiatry. 29 (4): 127–134. doi:10.1055/s-2007-979558. ISSN 0176-3679. PMID 8858711.
- ↑ Lydiard, R. B.; Brawman-Mintzer, O.; Ballenger, J. C. (1996-08-01). "Recent developments in the psychopharmacology of anxiety disorders". Journal of Consulting and Clinical Psychology. 64 (4): 660–668. doi:10.1037/0022-006x.64.4.660. ISSN 0022-006X. PMID 8803355.
- ↑ Baldwin, David S.; Anderson, Ian M.; Nutt, David J.; Bandelow, Borwin; Bond, A.; Davidson, Jonathan R. T.; den Boer, J. A.; Fineberg, Naomi A.; Knapp, Martin (2005-11-01). "Evidence-based guidelines for the pharmacological treatment of anxiety disorders: recommendations from the British Association for Psychopharmacology". Journal of Psychopharmacology (Oxford, England). 19 (6): 567–596. doi:10.1177/0269881105059253. ISSN 0269-8811. PMID 16272179.
- ↑ Ashton, H. (1987-06-01). "Benzodiazepine withdrawal: outcome in 50 patients". British Journal of Addiction. 82 (6): 665–671. doi:10.1111/j.1360-0443.1987.tb01529.x. ISSN 0952-0481. PMID 2886145.
- ↑ Gelpin, E.; Bonne, O.; Peri, T.; Brandes, D.; Shalev, A. Y. (1996-09-01). "Treatment of recent trauma survivors with benzodiazepines: a prospective study". The Journal of Clinical Psychiatry. 57 (9): 390–394. ISSN 0160-6689. PMID 9746445.
- ↑ Hawkins, Eric J.; Malte, Carol A.; Imel, Zac E.; Saxon, Andrew J.; Kivlahan, Daniel R. (2012-07-01). "Prevalence and trends of benzodiazepine use among Veterans Affairs patients with posttraumatic stress disorder, 2003-2010". Drug and Alcohol Dependence. 124 (1–2): 154–161. doi:10.1016/j.drugalcdep.2012.01.003. ISSN 1879-0046. PMID 22305658.
- ↑ Pfeiffer, Paul N.; Ganoczy, Dara; Ilgen, Mark; Zivin, Kara; Valenstein, Marcia (2009-01-01). "Comorbid Anxiety as a Suicide Risk Factor Among Depressed Veterans". Depression and anxiety. 26 (8): 752–757. doi:10.1002/da.20583. ISSN 1091-4269. PMC 2935592. PMID 19544314.
- ↑ Semple, David; Smyth, Roger; Burns, Jonathan; Darjee, Rajan; McIntosh, Andrew (2007) [2005]. "13". Oxford Handbook of Psychiatry. United Kingdom: Oxford University Press. p. 540. ISBN 0-19-852783-7.
- ↑ Collier, Judith; Longmore, Murray (2003). "4". ใน Scally, Peter (บ.ก.). Oxford Handbook of Clinical Specialties (6 ed.). Oxford University Press. p. 366. ISBN 978-0-19-852518-9.
- ↑ Ashton, Heather (2002). "Benzodiazepines: How They Work and How to Withdraw".
- ↑ Lydiard, RB; Laraia, MT; Ballenger, JC; Howell, EF (May 1987). "Emergence of depressive symptoms in patients receiving alprazolam for panic disorder". Am J Psychiatry. 144 (5): 664–5. doi:10.1176/ajp.144.5.664. PMID 3578580.
- ↑ Nathan, RG; Robinson, D; Cherek, DR; Davison, S; Sebastian, S; Hack, M (1985-01-01). "Long-term benzodiazepine use and depression". Am J Psychiatry. American Journal of Psychiatry. 142 (1): 144–5. PMID 2857068. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2008-05-16. สืบค้นเมื่อ 2016-11-08.
- ↑ Longo, L. P.; Johnson, B. (2000-04-01). "Addiction: Part I. Benzodiazepines--side effects, abuse risk and alternatives". American Family Physician. 61 (7): 2121–2128. ISSN 0002-838X. PMID 10779253.
- ↑ Tasman, A; Kay, J; Lieberman, JA, บ.ก. (2008). Psychiatry, third edition. Chichester, England: John Wiley & Sons. pp. 2603–2615.
- ↑ Ashton, Heather (2005-05-01). "The diagnosis and management of benzodiazepine dependence". Current Opinion in Psychiatry. 18 (3): 249–255. doi:10.1097/01.yco.0000165594.60434.84. ISSN 0951-7367. PMID 16639148.
- ↑ Morin, Charles M.; Bélanger, Lynda; Bastien, Célyne; Vallières, Annie (2005-01-01). "Long-term outcome after discontinuation of benzodiazepines for insomnia: a survival analysis of relapse". Behaviour Research and Therapy. 43 (1): 1–14. doi:10.1016/j.brat.2003.12.002. ISSN 0005-7967. PMID 15531349.
- ↑ Poyares, Dalva; Guilleminault, Christian; Ohayon, Maurice M.; Tufik, Sergio (2004-06-01). "Chronic benzodiazepine usage and withdrawal in insomnia patients". Journal of Psychiatric Research. 38 (3): 327–334. doi:10.1016/j.jpsychires.2003.10.003. ISSN 0022-3956. PMID 15003439.
- ↑ Ashton, C Heather (1987). "Benzodiazepine Withdrawal: Outcome in 50 Patients". British Journal of Addiction. 82: 655–671.
- ↑ Fyer, AJ; Liebowitz, MR; Gorman, JM; Campeas, R; Levin, A; Davies, SO; Goetz, D; Klein, DF (March 1987). "Discontinuation of Alprazolam Treatment in Panic Patients". Am J Psychiatry. benzo.org.uk. 144 (3): 303–8. doi:10.1176/ajp.144.3.303. PMID 3826428.
- ↑ Modell, JG (March–April 1997). "Protracted benzodiazepine withdrawal syndrome mimicking psychotic depression" (PDF). Psychosomatics. Psychiatry Online. 38 (2): 160–1. doi:10.1016/S0033-3182(97)71493-2. PMID 9063050. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2008-06-25. สืบค้นเมื่อ 2016-11-08.
- ↑ Lader, M (1994). "Anxiety or depression during withdrawal of hypnotic treatments". J Psychosom Res. 38 (Suppl 1): 113–23, discussion 118-23. doi:10.1016/0022-3999(94)90142-2. PMID 7799243.
- ↑ Ashton, CH (March 1995). "Protracted Withdrawal From Benzodiazepines: The Post-Withdrawal Syndrome". Psychiatric Annals. benzo.org.uk. 25 (3): 174–179. doi:10.3928/0048-5713-19950301-11.
- ↑ Ashton, Heather (2004). "Protracted Withdrawal Symptoms From Benzodiazepines". Comprehensive Handbook of Drug & Alcohol Addiction.
- ↑ 109.0 109.1 Authier, N.; Balayssac, D.; Sautereau, M.; Zangarelli, A.; Courty, P.; Somogyi, AA.; Vennat, B.; Llorca, PM.; Eschalier, A. (November 2009). "Benzodiazepine dependence: focus on withdrawal syndrome". Ann Pharm Fr. 67 (6): 408–13. doi:10.1016/j.pharma.2009.07.001. PMID 19900604.
- ↑ Wolkove, N.; Elkholy, O.; Baltzan, M.; Palayew, M. (May 2007). "Sleep and aging: 2. Management of sleep disorders in older people". CMAJ. 176 (10): 1449–54. doi:10.1503/cmaj.070335. PMC 1863539. PMID 17485699.
- ↑ Trimble, MR; Cull, C (1988). "Children of school age: the influence of antiepileptic drugs on behavior and intellect". Epilepsia. 29 (Suppl 3): S15-9. doi:10.1111/j.1528-1157.1988.tb05805.x. PMID 3066616.
- ↑ Hollister, LE (1975). "Dose-ranging studies of clonazepam in man". Psychopharmacol Commun. 1 (1): 89–92. PMID 1223993.
- ↑ Bonkowsky, HL; Sinclair, PR; Emery, S; Sinclair, JF (June 1980). "Seizure management in acute hepatic porphyria: risks of valproate and clonazepam". Neurology. 30 (6): 588–92. doi:10.1212/WNL.30.6.588. PMID 6770287.
- ↑ Reynolds, NC Jr; Miska, RM (April 1981). "Safety of anticonvulsants in hepatic porphyrias". Neurology. 31 (4): 480–4. doi:10.1212/wnl.31.4.480. PMID 7194443.
- ↑ Karson, CN; Weinberger, DR; Bigelow, L; Wyatt, RJ (December 1982). "Clonazepam treatment of chronic schizophrenia: negative results in a double-blind, placebo-controlled trial". Am J Psychiatry. 139 (12): 1627–8. PMID 6756174.
- ↑ 116.0 116.1 Lander, CM; Eadie, MJ; Tyrer, JH (1975). "Interactions between anticonvulsants". Proc Aust Assoc Neurol. 12: 111–6. PMID 2912.
- ↑ Pippenger, CE (1987). "Clinically significant carbamazepine drug interactions: an overview". Epilepsia. 28 (Suppl 3): S71-6. doi:10.1111/j.1528-1157.1987.tb05781.x. PMID 3319544.
- ↑ Saavedra, IN; Aguilera, LI; Faure, E; Galdames, DG (August 1985). "Phenytoin/clonazepam interaction". Ther Drug Monit. 7 (4): 481–4. doi:10.1097/00007691-198512000-00022. PMID 4082246.
- ↑ 119.0 119.1 Windorfer, A Jr; Sauer, W (1977). "Drug interactions during anticonvulsant therapy in childhood: diphenylhydantoin, primidone, phenobarbitone, clonazepam, nitrazepam, carbamazepin and dipropylacetate". Neuropadiatrie. 8 (1): 29–41. doi:10.1055/s-0028-1091502. PMID 321985.
- ↑ Windorfer, A; Weinmann, HM; Stünkel, S (March 1977). "[Laboratory controls in long-term treatment with anticonvulsive drugs (author's transl)]". Monatsschr Kinderheilkd. 125 (3): 122–8. PMID 323695.
- ↑ Khoo, KC; Mendels, J; Rothbart, M; Garland, WA; Colburn, WA; Min, BH; Lucek, R; Carbone, JJ; Boxenbaum, HG; Kaplan, SA (September 1980). "Influence of phenytoin and phenobarbital on the disposition of a single oral dose of clonazepam". Clin Pharmacol Ther. 28 (3): 368–75. doi:10.1038/clpt.1980.175. PMID 7408397.
- ↑ Bendarzewska-Nawrocka, B; Pietruszewska, E; Stepień, L; Bidziński, J; Bacia, T (1980). "[Relationship between blood serum luminal and diphenylhydantoin level and the results of treatment and other clinical data in drug-resistant epilepsy]". Neurol Neurochir Pol. 14 (1): 39–45. PMID 7374896.
- ↑ McElhatton, PR (1994). "The effects of benzodiazepine use during pregnancy and lactation". Reprod Toxicol. 8 (6): 461–75. doi:10.1016/0890-6238(94)90029-9. PMID 7881198.
- ↑ Iqbal, MM.; Sobhan, T.; Ryals, T. (January 2002). "Effects of commonly used benzodiazepines on the fetus, the neonate, and the nursing infant". Psychiatr Serv. 53 (1): 39–49. doi:10.1176/appi.ps.53.1.39. PMID 11773648. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2003-07-11. สืบค้นเมื่อ 2016-10-17.
- ↑ Skerritt, JH; Johnston, GA (1983-05-06). "Enhancement of GABA binding by benzodiazepines and related anxiolytics". Eur J Pharmacol. 89 (3–4): 193–8. doi:10.1016/0014-2999(83)90494-6. PMID 6135616.
- ↑ Lehoullier, PF; Ticku, MK; Ticku (March 1987). "Benzodiazepine and beta-carboline modulation of GABA-stimulated 36Cl-influx in cultured spinal cord neurons". Eur. J. Pharmacol. 135 (2): 235–8. doi:10.1016/0014-2999(87)90617-0. PMID 3034628.
- ↑ Varotto, M; Roman, G; Battistin, L (1981-04-30). "[Pharmacological influences on the brain level and transport of GABA. I) Effect of various antipileptic drugs on brain levels of GABA]". Boll Soc Ital Biol Sper. 57 (8): 904–8. PMID 7272065.
- ↑ Battistin, L; Varotto, M; Berlese, G; Roman, G (1984). "Effects of some anticonvulsant drugs on brain GABA level and GAD and GABA-T activities". Neurochem. Res. 9 (2): 225–31. doi:10.1007/BF00964170. PMID 6429560.
- ↑ Meldrum, BS (1986). "Drugs acting on amino acid neurotransmitters". Adv Neurol. 43: 687–706. PMID 2868623.
- ↑ Jenner, P; Pratt, JA; Marsden, CD (1986). "Mechanism of action of clonazepam in myoclonus in relation to effects on GABA and 5-HT". Adv Neurol. 43: 629–43. PMID 2418652.
- ↑ Gavish, M; Fares, F (November 1985). "Solubilization of peripheral benzodiazepine-binding sites from rat kidney" (PDF). J Neurosci. 5 (11): 2889–93. PMID 2997409.
- ↑ "Benzodiazepine Equivalency Table" based on NRHA Drug Newsletter, April 1985 and Benzodiazepines: How they Work & How to Withdraw (The Ashton Manual), 2002. [1]
- ↑ Chouinard, G (2004). "Issues in the clinical use of benzodiazepines: potency, withdrawal, and rebound". J Clin Psychiatry. 65 (Suppl 5): 7–12. PMID 15078112.
- ↑ Macdonald, RL; McLean, MJ (1986). "Anticonvulsant drugs: mechanisms of action". Adv Neurol. 44: 713–36. PMID 2871724.
- ↑ Tardy, M; Costa, MF; Rolland, B; Fages, C; Gonnard, P (April 1981). "Benzodiazepine receptors on primary cultures of mouse astrocytes". J Neurochem. 36 (4): 1587–9. doi:10.1111/j.1471-4159.1981.tb00603.x. PMID 6267195.
- ↑ Gallager, DW; Mallorga, P; Oertel, W; Henneberry, R; Tallman, J (February 1981). "{3H}Diazepam binding in mammalian central nervous system: a pharmacological characterization". J Neurosci (PDF). 1 (2): 218–25. PMID 6267221.
- ↑ Petkov, V; Georgiev, VP; Getova, D; Petkov, VV (1982). "Effects of some benzodiazepines on the acetylcholine release in the anterior horn of the lateral cerebral ventricle of the cat". Acta Physiol Pharmacol Bulg. 8 (3): 59–66. PMID 6133407.
- ↑ Grandison, L (1982). "Suppression of prolactin secretion by benzodiazepines in vivo". Neuroendocrinology. 34 (5): 369–73. doi:10.1159/000123330. PMID 6979001.
- ↑ Camoratto, AM; Grandison, L (1983-04-18). "Inhibition of cold-induced TSH release by benzodiazepines". Brain Res. 265 (2): 339–43. doi:10.1016/0006-8993(83)90353-0. PMID 6405978.
- ↑ Taft, WC; DeLorenzo, RJ (May 1984). "Micromolar-affinity benzodiazepine receptors regulate voltage-sensitive calcium channels in nerve terminal preparations" (PDF). Proc Natl Acad Sci USA (PDF). 81 (10): 3118–22. doi:10.1073/pnas.81.10.3118. PMC 345232. PMID 6328498.
- ↑ Dreifuss, FE; Penry, JK; Rose, SW; Kupferberg, HJ; Dyken, P; Sato, S (March 1975). "Serum clonazepam concentrations in children with absence seizures". Neurology. 25 (3): 255–8. doi:10.1212/WNL.25.3.255. PMID 1089913.
- ↑ Robertson, MD; Drummer, OH (May 1995). "Postmortem drug metabolism by bacteria". J Forensic Sci. 40 (3): 382–6. PMID 7782744.
- ↑ Dresser, G.K.; Spence, J.D.; Bailey, D.G. (2000). "Pharmacokinetic-pharmacodynamic consequences and clinical relevance of cytochrome P450 3A4 inhibition". Clin. Pharmacokinet. 38 (1): 41–57. doi:10.2165/00003088-200038010-00003. PMID 10668858.
- ↑ "Monograph - Clonazepam -- Pharmacokinetics". Medscape. January 2006. สืบค้นเมื่อ 2007-12-30.
- ↑ Parry, GJ (1976). "An animal model for the study of drugs in the central nervous system". Proc Aust Assoc Neurol. 13: 83–8. PMID 1029011.
- ↑ Gerna, M; Morselli, PL (1976-01-21). "A simple and sensitive gas chromatographic method for the determination of clonazepam in human plasma". J Chromatogr. 116 (2): 445–50. doi:10.1016/S0021-9673(00)89915-X. PMID 1245581.
- ↑ Tokola, RA; Neuvonen PJ (1983). "Pharmacokinetics of antiepileptic drugs". Acta Neurologica Scandinavica. Supplementum. 97: 17–27. doi:10.1111/j.1600-0404.1983.tb01532.x. PMID 6143468.
- ↑ Greenblatt, DJ; Miller, LG; Shader, RI (October 1987). "Clonazepam pharmacokinetics, brain uptake, and receptor interactions". J Clin Psychiatry. 48 (Suppl): 4–11. PMID 2822672.
- ↑ Ebel, S; Schütz, H (1977-02-27). "[Studies on the detection of clonazepam and its main metabolites considering in particular thin-layer chromatography discrimination of nitrazepam and its major metabolic products (author's transl)]". Arzneimittelforschung. 27 (2): 325–37. PMID 577149.
- ↑ Edelbroek, PM; De Wolff, FA (October 1978). "Improved micromethod for determination of underivatized clonazepam in serum by gas chromatography" (PDF). Clinical Chemistry (PDF). 24 (10): 1774–7. PMID 699288.
- ↑ Cooper, Grant (2007). Therapeutic Uses of Botulinum Toxin. p. 214. ISBN 9781588299147.
- ↑ "Drug Abuse Warning Network, 2006: National Estimates of Drug-Related Emergency Department Visits". Substance Abuse and Mental Health Services Administration. 2006. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2014-03-16. สืบค้นเมื่อ 2009-02-09.
- ↑ "Clonazepam." In Buckingham R (ed), Martindale: The Complete Drug Reference. [online] London: Pharmaceutical Press http://www.medicinescomplete.com (accessed on 18 January 2019).
แหล่งข้อมูลอื่น
[แก้]- "Clonazepam". Drug Information Portal. U.S. National Library of Medicine.



