ผลต่างระหว่างรุ่นของ "ความดันโลหิตสูง"
| บรรทัด 253: | บรรทัด 253: | ||
การปรับเปลี่ยนอาหารเช่นลดปริมาณเกลือพบว่ามีประโยชน์ จากการศึกษาในระยะยาว (มากกว่า 4 สัปดาห์) ในชาว[[คอเคเซียน]]เรื่องการรับประทานอาหารชนิดโซเดียมต่ำพบว่ามีประโยชน์ในการลดความดันเลือดทั้งในผู้ที่มีความดันเลือดปกติและผู้ป่วยความดันโลหิตสูง<ref name=cochrane2008>{{cite journal|last=He|first=FJ|coauthors=MacGregor, GA|title=Effect of longer-term modest salt reduction on blood pressure|journal=Cochrane database of systematic reviews (Online)|year=2004|issue=3|pages=CD004937|pmid=15266549|url=http://onlinelibrary.wiley.com/o/cochrane/clsysrev/articles/CD004937/frame.html|doi=10.1002/14651858.CD004937|editor1-last=MacGregor|editor1-first=Graham A}}</ref> นอกจากนี้อาหารลดความดันโลหิต (Dietary Approaches to Stop Hypertension; DASH diet) หรืออาหารที่มีถั่ว ธัญพืช ปลา สัตว์ปีก ผักและผลไม้ที่แนะนำโดยสถาบันหัวใจ ปอดและเลือดแห่งชาติสหรัฐอเมริกาช่วยลดความดันเลือดได้ หลักการแล้วคือการลดปริมาณการบริโภค[[โซเดียม]] แม้ว่าอาหารดังกล่าวจะมี[[โพแทสเซียม]] [[แมกนีเซียม]] [[แคลเซียม]] หรือ[[โปรตีน]]มากก็ตาม<ref name="dashguide">{{cite web|url=http://www.nhlbi.nih.gov/health/public/heart/hbp/dash/new_dash.pdf|title=Your Guide To Lowering Your Blood Pressure With DASH|format=PDF|accessdate=2009-06-08}}</ref> วิธีอื่นๆ เพื่อคลายความเครียดทางจิตใจที่โฆษณาว่าช่วยลดความดันโลหิตเช่นการทำสมาธิ เทคนิคคลายความกังวล หรือการป้อนกลับทางชีวภาพ (biofeedback) พบว่ามีประสิทธิผลโดยรวมไม่ดีกว่าการให้สุขศึกษา และหลักฐานที่ยืนยันประสิทธิภาพยังมีคุณภาพต่ำ<ref name="pmid19822104">{{cite journal|author=Greenhalgh J, Dickson R, Dundar Y |title=The effects of biofeedback for the treatment of essential hypertension: a systematic review |journal=Health Technol Assess|volume=13 |issue=46 |pages=1–104 |year=2009 |month=October |pmid=19822104|doi=10.3310/hta13460 |url= |doi_brokendate=2010-08-21}}</ref><ref name=O2007>{{cite journal|author=Ospina MB |title=Meditation practices for health: state of the research|journal=Evid Rep Technol Assess (Full Rep) |volume= |issue=155 |pages=1–263 |year=2007|month=June |pmid=17764203 |doi= |url= |author-separator=, |author2=Bond K|author3=Karkhaneh M |display-authors=3 |last4=Tjosvold |first4=L |last5=Vandermeer|first5=B |last6=Liang |first6=Y |last7=Bialy |first7=L |last8=Hooton |first8=N|last9=Buscemi |first9=N}}</ref> |
การปรับเปลี่ยนอาหารเช่นลดปริมาณเกลือพบว่ามีประโยชน์ จากการศึกษาในระยะยาว (มากกว่า 4 สัปดาห์) ในชาว[[คอเคเซียน]]เรื่องการรับประทานอาหารชนิดโซเดียมต่ำพบว่ามีประโยชน์ในการลดความดันเลือดทั้งในผู้ที่มีความดันเลือดปกติและผู้ป่วยความดันโลหิตสูง<ref name=cochrane2008>{{cite journal|last=He|first=FJ|coauthors=MacGregor, GA|title=Effect of longer-term modest salt reduction on blood pressure|journal=Cochrane database of systematic reviews (Online)|year=2004|issue=3|pages=CD004937|pmid=15266549|url=http://onlinelibrary.wiley.com/o/cochrane/clsysrev/articles/CD004937/frame.html|doi=10.1002/14651858.CD004937|editor1-last=MacGregor|editor1-first=Graham A}}</ref> นอกจากนี้อาหารลดความดันโลหิต (Dietary Approaches to Stop Hypertension; DASH diet) หรืออาหารที่มีถั่ว ธัญพืช ปลา สัตว์ปีก ผักและผลไม้ที่แนะนำโดยสถาบันหัวใจ ปอดและเลือดแห่งชาติสหรัฐอเมริกาช่วยลดความดันเลือดได้ หลักการแล้วคือการลดปริมาณการบริโภค[[โซเดียม]] แม้ว่าอาหารดังกล่าวจะมี[[โพแทสเซียม]] [[แมกนีเซียม]] [[แคลเซียม]] หรือ[[โปรตีน]]มากก็ตาม<ref name="dashguide">{{cite web|url=http://www.nhlbi.nih.gov/health/public/heart/hbp/dash/new_dash.pdf|title=Your Guide To Lowering Your Blood Pressure With DASH|format=PDF|accessdate=2009-06-08}}</ref> วิธีอื่นๆ เพื่อคลายความเครียดทางจิตใจที่โฆษณาว่าช่วยลดความดันโลหิตเช่นการทำสมาธิ เทคนิคคลายความกังวล หรือการป้อนกลับทางชีวภาพ (biofeedback) พบว่ามีประสิทธิผลโดยรวมไม่ดีกว่าการให้สุขศึกษา และหลักฐานที่ยืนยันประสิทธิภาพยังมีคุณภาพต่ำ<ref name="pmid19822104">{{cite journal|author=Greenhalgh J, Dickson R, Dundar Y |title=The effects of biofeedback for the treatment of essential hypertension: a systematic review |journal=Health Technol Assess|volume=13 |issue=46 |pages=1–104 |year=2009 |month=October |pmid=19822104|doi=10.3310/hta13460 |url= |doi_brokendate=2010-08-21}}</ref><ref name=O2007>{{cite journal|author=Ospina MB |title=Meditation practices for health: state of the research|journal=Evid Rep Technol Assess (Full Rep) |volume= |issue=155 |pages=1–263 |year=2007|month=June |pmid=17764203 |doi= |url= |author-separator=, |author2=Bond K|author3=Karkhaneh M |display-authors=3 |last4=Tjosvold |first4=L |last5=Vandermeer|first5=B |last6=Liang |first6=Y |last7=Bialy |first7=L |last8=Hooton |first8=N|last9=Buscemi |first9=N}}</ref> |
||
=== การใช้ยา === |
|||
[[ยาลดความดันโลหิต]]มีอยู่หลายกลุ่มที่ใช้ในปัจจุบัน การเลือกสั่งยาลดความดันโลหิตโดยแพทย์ต้องคำนึงถึงความเสี่ยงของโรคหัวใจและหลอดเลือด (รวมทั้งความเสี่ยงของโรค[[กล้ามเนื้อหัวใจขาดเลือด]]และ[[โรคหลอดเลือดสมอง]]) รวมทั้งค่าความดันโลหิตของแต่ละบุคคล เพื่อให้ได้ข้อมูลด้านหัวใจและหลอดเลือดโดยรวมของคนหนึ่งๆ <ref name=nps01>{{cite journal |url=http://www.australianprescriber.com/magazine/33/4/108/12 |title=Drug treatment of elevated blood pressure |author=Nelson, Mark |journal=Australian Prescriber |issue=33 |pages=108–112 |accessdate=August 11, 2010}}</ref> หลักฐานไม่สนับสนุนการลดความเสี่ยงการเสียชีวิตหรืออัตราการเกิดภาวะแทรกซ้อนทางสุขภาพด้วยการใช้ยาลดความดันโลหิตในผู้ที่มีความดันโลหิตไม่สูงมาก (ความดันช่วงหัวใจบีบน้อยกว่า 160 มิลลิเมตรปรอท และ/หรือ ความดันช่วงหัวใจคลายน้อยกว่า 100 มิลลิเมตรปรอท) และไม่มีปัญหาสุขภาพอื่นๆ<ref>{{cite journal|last=Diao|first=Diana|title=Pharmacotherapy for mild hypertension|journal=The Cochrane Collaboration|year=2012|issue=8|doi=10.1002/14651858.CD006742.pub2}}</ref> |
|||
หากเริ่มการรักษาด้วยยา คณะกรรมการร่วมแห่งชาติว่าด้วยความดันโลหิตสูง (Joint National Committee on High Blood Pressure) หรือ JNC-7 <ref name="JNC7"/> แนะนำว่าแพทย์ไม่ควรเฝ้าติดตามเฉพาะการตอบสนองต่อการรักษา แต่ต้องประเมินอาการไม่พึงประสงค์จากการใช้ยาด้วย การลด[[ความดันเลือด]]ลง 5 มิลลิเมตรปรอทสามารถลดความเสี่ยงของโรคหลอดเลือดสมองได้ร้อยละ 34 ลดความเสี่ยงของ[[โรคหัวใจขาดเลือด]]ได้ร้อยละ 21 และลดโอกาสของ[[ภาวะสมองเสื่อม]] [[หัวใจล้มเหลว]] และ[[อัตราตาย]]จาก[[โรคหัวใจหลอดเลือด]]<ref>{{cite journal |author=Law M, Wald N, Morris J |title=Lowering blood pressure to prevent myocardial infarction and stroke: a new preventive strategy |journal=Health Technol Assess |volume=7 |issue=31 |pages=1–94 |year=2003 |pmid=14604498 |url=http://www.hta.ac.uk/fullmono/mon731.pdf}}</ref> เป้าหมายของการรักษาควรลดความดันเลือดลงน้อยกว่า 140/90 มิลลิเมตรปรอทในประชากรทั่วไป และควรต่ำกว่านี้ในผู้ที่เป็น[[เบาหวาน]]หรือ[[โรคไต]] (ผู้เชี่ยวชาญบางท่านแนะนำให้ลดความดันเลือดลงในระดับต่ำกว่า 120/80 มิลลิเมตรปรอท)<ref name=nps01 /><ref>{{cite web|first=Gina |last=Shaw |url=http://www.webmd.com/content/article/73/88927.htm |title=Prehypertension: Early-stage High Blood Pressure |publisher=WebMD |date=2009-03-07 |accessdate=2009-07-03}}</ref> |
|||
== อ้างอิง == |
== อ้างอิง == |
||
รุ่นแก้ไขเมื่อ 21:40, 20 กุมภาพันธ์ 2556
| ความดันโลหิตสูง (Hypertension) | |
|---|---|
 เครื่องวัดความดันโลหิตอัตโนมัติ แสดงผลความดันโลหิตสูง (แสดงความดันช่วงหัวใจบีบ 158 มิลลิเมตรปรอท ความดันช่วงหัวใจคลาย 99 มิลลิเมตรปรอท และอัตราหัวใจเต้น 80 ครั้งต่อนาที) | |
| บัญชีจำแนกและลิงก์ไปภายนอก | |
| ICD-10 | I10,I11,I12,I13,I15 |
| ICD-9 | 401 |
| OMIM | 145500 |
| DiseasesDB | 6330 |
| MedlinePlus | 000468 |
| eMedicine | med/1106 ped/1097 emerg/267 |
| MeSH | D006973 |
ความดันโลหิตสูง (อังกฤษ: Hypertension) เป็นโรคเรื้อรังชนิดหนึ่งที่ผู้ป่วยมีความดันเลือดในหลอดเลือดแดงสูงกว่าปกติ[1]ทำให้หัวใจต้องบีบตัวมากขึ้นเพื่อสูบฉีดเลือดให้ไหลเวียนไปตามหลอดเลือด ความดันเลือดประกอบด้วยสองค่า ได้แก่ ความดันในหลอดเลือดขณะที่หัวใจบีบตัว (ความดันช่วงหัวใจบีบ; systole) และ ความดันในหลอดเลือดขณะที่หัวใจคลายตัว (ความดันช่วงหัวใจคลาย; diastole) ความดันเลือดปกติขณะพักอยู่ในช่วง 100-140 มิลลิเมตรปรอทในช่วงหัวใจบีบ และ 60-90 มิลลิเมตรปรอทในช่วงหัวใจคลาย ดังนั้นผู้ที่มีภาวะความดันโลหิตสูงจึงหมายถึงผู้ที่มีความดันเลือดเท่ากับหรือสูงกว่า 140/90 มิลลิเมตรปรอท
ความดันโลหิตสูง แบ่งออกได้เป็นความดันโลหิตสูงปฐมภูมิ (ไม่ทราบสาเหตุ) และความดันโลหิตสูงแบบทุติยภูมิ ผู้ป่วยส่วนใหญ่ราวร้อยละ 90-95 จัดเป็นความดันโลหิตสูงปฐมภูมิ หมายถึงมีความดันโลหิตสูงโดยไม่มีสาเหตุชัดเจน[2] ที่เหลืออีกร้อยละ 5-10 เป็นความดันโลหิตสูงแบบทุติยภูมิมักจะมีสาเหตุจากภาวะอื่นที่มีผลต่อไต หลอดเลือดแดง หัวใจ หรือระบบต่อมไร้ท่อ
ความดันโลหิตสูงเป็นปัจจัยเสี่ยงสำคัญของโรคหลอดเลือดสมอง กล้ามเนื้อหัวใจตายเหตุขาดเลือด หัวใจวาย หลอดเลือดโป่งพอง (เช่นหลอดเลือดแดงใหญ่เอออร์ตาโป่งพอง) โรคของหลอดเลือดส่วนปลาย และเป็นสาเหตุของโรคไตเรื้อรัง ความดันโลหิตที่สูงในระดับปานกลางก็มีความสัมพันธ์กับอายุขัยที่สั้นลง การปรับเปลี่ยนวิถีชีวิตและพฤติกรรมการกินอาหารสามารถช่วยลดความดันเลือดและลดความเสี่ยงจากภาวะแทรกซ้อนต่างๆ ดังกล่าวได้ แต่สำหรับผู้ป่วยที่รักษาด้วยการปรับเปลี่ยนวิถีชีวิตแล้วไม่ได้ผลหรือไม่เพียงพอจำเป็นต้องรักษาด้วยยา
อาการและอาการแสดง
ความดันโลหิตสูงมักไม่ค่อยจำเพาะกับอาการใดๆ ส่วนใหญ่มักตรวจพบจากการตรวจคัดกรองหรือพบโดยบังเอิญจากการมาพบแพทย์ด้วยภาวะอื่นๆ ผู้ป่วยความดันโลหิตสูงจำนวนหนึ่งมักบอกอาการปวดศีรษะโดยเฉพาะบริเวณท้ายทอยในช่วงเช้า เวียนศีรษะ รู้สึกหมุน มีเสียงหึ่งๆ ในหู หน้ามืดหรือเป็นลม[3] อย่างไรก็ตามอาการดังกล่าวมักสัมพันธ์กับความวิตกกังวลมากกว่าภาวะจากความดันโลหิตสูง[4]
ในการตรวจร่างกาย ผู้ป่วยที่สงสัยภาวะความดันโลหิตสูงจะตรวจพบโรคที่จอตาจากความดันโลหิตสูง (hypertensive retinopathy) จากการตรวจตาโดยใช้กล้องส่องตรวจในตา (ophthalmoscopy) [5] โรคที่จอตาจากความดันโลหิตสูงสามารถจำแนกออกได้เป็น 4 ระดับตามความรุนแรง การตรวจตาจะช่วยบอกว่าผู้ป่วยมีความดันโลหิตสูงมาเป็นระยะเวลานานเท่าไร[3]
ความดันโลหิตสูงแบบทุติยภูมิ
ความดันโลหิตสูงแบบทุติยภูมิ หมายถึงความดันโลหิตสูงที่สามารถระบุสาเหตุที่ทำให้เกิดได้ เช่น โรคไตหรือโรคต่อมไร้ท่อ ผู้ป่วยจะมีอาการและอาการแสดงบางอย่างที่บ่งบอกว่าเป็นความดันโลหิตสูงแบบทุติยภูมิ เช่น สงสัยกลุ่มอาการคุชชิง (Cushing's syndrome) หากมีอาการอ้วนเฉพาะลำตัวแต่แขนขาลีบ (truncal obesity) การทนต่อกลูโคสบกพร่อง (glucose intolerance) หน้าบวมกลม (moon facies) ไขมันสะสมเป็นหนอกที่หลังและคอ ("buffalo hump") และริ้วลายสีม่วงที่ผิวหนัง (purple striae) [7] หรือผู้ที่ป่วยเป็นโรคไทรอยด์และสภาพโตเกินไม่สมส่วน (acromegaly) อาจทำให้เกิดความดันโลหิตสูงได้โดยจะตรวจพบอาการและอาการแสดงที่จำเพาะกับโรคนั้นๆ[7] เสียงบรุยต์ (bruit) ผิดปกติบริเวณท้องบ่งบอกภาวะหลอดเลือดแดงของไตตีบ (renal artery stenosis) ความดันโลหิตบริเวณแขนสูงแต่ความดันโลหิตที่ขาต่ำและ/หรือคลำชีพจรบริเวณหลอดเลือดแดงต้นขา (femoral artery) ได้เบาหรือไม่ได้เลยบ่งบอกภาวะหลอดเลือดเอออร์ตาแคบ (aortic coarctation) ภาวะที่มีความดันโลหิตสูงเป็นช่วงๆ ไม่สม่ำเสมอร่วมกับปวดศีรษะ ใจสั่น ซีด เหงื่อออกควรสงสัยโรคฟีโอโครโมไซโตมา (pheochromocytoma) [7] ผู้ป่วยบางรายที่มีความดันโลหิตสูงที่ดื้อต่อยาลดความดัน กล่าวคือการใช้ยาไม่สามารถลดความดันเลือดกลับมาอยู่ในระดับปกติได้ อาจเป็นผลจากการทำงานของระบบประสาทอัตโนมัติมากเกินเป็นระยะเวลานาน ซึ่งแนวคิดนี้คือ "ความดันโลหิตสูงเหตุประสาท" (neurogenic hypertension)[8]
ความดันโลหิตสูงวิกฤต
ภาวะที่ความดันเลือดขึ้นสูงอย่างรุนแรง คือตั้งแต่ 180 มิลลิเมตรปรอทสำหรับความดันช่วงหัวใจบีบ หรือ 110 มิลลิเมตรปรอทสำหรับความดันช่วงหัวใจคลาย เรียกว่าภาวะความดันโลหิตสูงวิกฤต (hypertensive crisis) ซึ่งที่ระดับความดันเลือดดังกล่าวมีความเสี่ยงสูงที่จะเกิดภาวะแทรกซ้อนได้ ผู้ป่วยที่ความดันโลหิตสูงระดับนี้อาจไม่มีอาการ หรือมีรายงานว่าปวดศีรษะ (ราวร้อยละ 22) [9] และเวียนศีรษะมากกว่าประชากรทั่วไป[3] อาการอื่นๆ ที่เกิดร่วมกับภาวะความดันโลหิตสูงวิกฤต เช่น ตาพร่ามองภาพไม่ชัด หรือหายใจเหนื่อยหอบจากหัวใจล้มเหลว หรือรู้สึกไม่สบายดัวเนื่องจากไตวาย[7] ผู้ป่วยความดันโลหิตสูงวิกฤตส่วนใหญ่ทราบอยู่แล้วว่าเป็นโรคความดันโลหิตสูงแต่มีสิ่งกระตุ้นเข้ามาทำให้ความดันเลือดสูงขึ้นทันที[10] ความดันโลหิตสูงวิกฤตแบ่งออกได้เป็นสองประเภท คือ ความดันโลหิตสูงฉุกเฉิน (hypertensive emergency) และความดันโลหิตสูงเร่งด่วน (hypertensive urgency) ซึ่งต่างกันตรงที่มีอาการแสดงของอวัยวะถูกทำลายหรือไม่
ความดันโลหิตสูงฉุกเฉิน (hypertensive emergency) เป็นภาวะที่วินิจฉัยเมื่อมีความดันโลหิตสูงอย่างรุนแรงจนอวัยวะตั้งแต่ 1 อย่างขึ้นไปถูกทำลาย ตัวอย่างเช่น โรคสมองจากความดันโลหิตสูง (hypertensive encephalopathy) เกิดจากสมองบวมและเสียการทำงาน จะมีอาการปวดศีรษะและระดับความรู้สึกตัวเปลี่ยนแปลง เช่น ซึม สับสน อาการแสดงของอวัยวะเป้าหมายถูกทำลายที่ตา ได้แก่ จานประสาทตาบวม (papilloedema) และ/หรือมีเลือดออกและของเหลวซึมที่ก้นตา อาการเจ็บหน้าอกอาจแสดงถึงกล้ามเนื้อหัวใจเสียหายซึ่งอาจดำเนินต่อไปเป็นกล้ามเนื้อหัวใจตายหรือเกิดการฉีกเซาะของผนังหลอดเลือดแดงใหญ่เอออร์ตา อาการหายใจลำบาก ไอ เสมหะมีเลือดปนเป็นอาการแสดงของปอดบวมน้ำ (pulmonary edema) เนื่องจากหัวใจห้องล่างซ้ายล้มเหลว กล่าวคือหัวใจห้องล่างซ้ายไม่สามารถสูบฉีดเลือดจากปอดไปยังระบบหลอดเลือดแดงได้เพียงพอ[10] อาจเกิดไตเสียหายเฉียบพลัน และโลหิตจางจากเม็ดเลือดแดงแตกชนิดไมโครแองจีโอพาติก (การทำลายเม็ดเลือดแดงชนิดหนึ่ง) [10] เมื่อเกิดภาวะนี้จำเป็นต้องรีบลดความดันโลหิตเพื่อหยุดยั้งความเสียหายของอวัยวะเป้าหมาย[10]
ในทางตรงข้ามหากผู้ป่วยมีความดันโลหิตสูงกว่า 180/100 มิลลิเมตรปรอทแต่ไม่พบความเสียหายของอวัยวะเป้าหมายจะเรียกภาวะนี้ว่า ความดันโลหิตสูงเร่งด่วน (hypertensive urgency) ยังไม่มีหลักฐานยืนยันถึงความจำเป็นต้องรีบลดความดันโลหิตในผู้ป่วยกลุ่มนี้หากไม่มีการทำลายอวัยวะ และการลดความดันโลหิตอย่างรวดเร็วก็ไม่ได้ปราศจากความเสี่ยง[7] ในภาวะนี้สามารถค่อยๆ ลดความดันโลหิตลงด้วยยาลดความดันชนิดรับประทานให้กลับสู่ระดับปกติใน 24 ถึง 48 ชั่วโมง[10]
ในสตรีตั้งครรภ์
สตรีตั้งครรภ์มีภาวะความดันโลหิตสูงเกิดขึ้นราวร้ยละ 8-10[7] หญิงที่มีความดันโลหิตสูงขณะตั้งครรภ์ส่วนใหญ่มักเป็นความดันโลหิตสูงปฐมภูมิอยู่ก่อนแล้ว ความดันโลหิตสูงในระหว่างตั้งครรภ์อาจเป็นอาการแสดงแรกของโรคพิษแห่งครรภ์ระยะก่อนชัก (pre-eclampsia) ซึ่งเป็นภาวะทางสูติศาสตร์ที่ร้ายแรงในช่วงครึ่งหลังของการตั้งครรภ์และระยะหลังคลอด[7] โรคพิษแห่งครรภ์ระยะก่อนชักเป็นภาวะที่มีความดันโลหิตสูงและมีโปรตีนในปัสสาวะ[7] พบราวร้อยละ 5 ของการตั้งครรภ์ และเป็นสาเหตุราวร้อยละ 16 ของการเสียชีวิตของมารดาทั่วโลก[7] โรคพิษแห่งครรภ์ระยะก่อนชักเพิ่มความเสี่ยงของการตายปริกำเนิดเป็นสองเท่า[7] โดยทั่วไปแล้วโรคนี้ไม่มีอาการและตรวจพบได้จากการฝากครรภ์เป็นประจำ อาการของโรคนี้ที่พบได้บ่อยคือปวดศีรษะ ตาพร่ามัว (มักเห็นแสงวูบวาบ) ปวดจุกแน่นลิ้นปี่ และบวม โรคพิษแห่งครรภ์ระยะก่อนชักบางครั้งจะดำเนินต่อไปเป็นโรคร้ายแรงถึงแก่ชีวิตเรียกว่าโรคพิษแห่งครรภ์ระยะชัก (eclampsia) ซึ่งมีภาวะความดันโลหิตสูงฉุกเฉินร่วมกับภาวะแทรกซ้อนรุนแรงหลายอย่างเช่นมองภาพไม่เห็น สมองบวม ชัก ไตวาย ปอดบวมน้ำ และมีภาวะเลือดแข็งตัวในหลอดเลือดแบบแพร่กระจาย (disseminated intravascular coagulation; ความผิดปกติของการแข็งตัวของเลือดอย่างหนึ่ง) [7][11]
ในทารกและเด็ก
ความดันโลหิตสูงในทารกแรกเกิดและทารกอาจมาด้วยเลี้ยงไม่โต ชัก งอแงร้องกวน ง่วงซึม และหายใจลำบาก[12] ความดันโลหิตสูงในเด็กอาจทำให้ปวดศีรษะ อ่อนล้า เลี้ยงไม่โต มองภาพไม่ชัด เลือดกำเดาออก และใบหน้าเป็นอัมพาต[13][12]
สาเหตุ
ความดันโลหิตสูงแบบปฐมภูมิ
ความดันโลหิตสูงแบบปฐมภูมิ (primary hypertension) หรือความดันโลหิตสูงไม่ทราบสาเหตุ (essential hypertension) เป็นความดันโลหิตสูงชนิดที่พบได้บ่อยที่สุด ประมาณร้อยละ 90-95 ของผู้ป่วยความดันโลหิตสูงทั้งหมด[2] ในสภาพสังคมปัจจุบันพบว่าความดันเลือดเพิ่มขึ้นตามอายุ และความเสี่ยงของการเป็นความดันโลหิตสูงในวัยสูงอายุนั้นสูง[14] ความดันโลหิตสูงเป็นผลจากความสัมพันธ์ซับซ้อนระหว่างพันธุกรรมและสิ่งแวดล้อม มีการศึกษาพบยีนหลายชนิดที่มีผลเล็กน้อยต่อความดันโลหิต[15] และมียีนจำนวนน้อยมากที่มีผลอย่างมากต่อความดันโลหิต[16] แต่สุดท้ายปัจจัยด้านพันธุกรรมต่อความดันโลหิตสูงยังไม่เป็นที่เข้าใจกันมากนักในปัจจุบัน ปัจจัยทางสิ่งแวดล้อมหลายอย่างที่มีผลต่อความดันเลือด พฤติกรรมที่ช่วยลดความดันโลหิตอย่างชัดเจน อาทิ การลดการบริโภคเกลือ[17] การรับประทานผลไม้และอาหารที่มีไขมันต่ำ (อาหารลดความดันโลหิต (Dietary Approaches to Stop Hypertension; DASH diet) การออกกำลังกาย[18] การลดน้ำหนัก[19] การลดการบริโภคแอลกอฮอล์[20] ความเครียดอาจมีผลต่อความดันเลือดเล็กน้อย[4] เนื่องจากยังไม่มีหลักฐานสนับสนุนเรื่องเทคนิคการคลายความเครียดในการลดความดันเลือด[21][22] ปัจจัยอื่นๆที่อาจมีผลต่อความดันโลหิตสูงแต่ยังไม่ชัดเจน ได้แก่ การบริโภคคาเฟอีน[23] และการขาดวิตามินดี[24] เชื่อกันว่าภาวะดื้อต่ออินซูลิน (insulin resistance) ซึ่งพบได้บ่อยในคนอ้วนและเป็นองค์ประกอบของกลุ่มอาการเมแทบอลิก (metabolic syndrome) เป็นสาเหตุของความดันโลหิตสูง[25] การศึกษาเร็วๆ นี้พบนัยยะว่าเหตุการณ์ที่เกิดขึ้นในช่วงต้นของชีวิต เช่น น้ำหนักแรกเกิดน้อย มารดาสูบบุหรี่ขณะตั้งครรภ์ และการไม่ได้เลี้ยงลูกด้วยนมแม่ อาจเป็นปัจจัยเสี่ยงของความดันโลหิตสูงไม่ทราบสาเหตุในผู้ใหญ่[26] แต่ทั้งนี้การอธิบายกลไกดังกล่าวยังคลุมเครือ[26]
ความดันโลหิตสูงแบบทุติยภูมิ
ความดันโลหิตสูงแบบทุติยภูมิมีสาเหตุที่สามารถระบุได้ (ดูตาราง — สาเหตุของความดันโลหิตสูงแบบทุติยภูมิ) โรคไตเป็นสาเหตุส่วนใหญ่ที่ทำให้เกิดความดันโลหิตสูงแบบทุติยภูมิ[7] ความดันโลหิตสูงยังอาจเกิดจากโรคต่อมไร้ท่อต่างๆ เช่น กลุ่มอาการคุชชิง ภาวะต่อมไทรอยด์ทำงานมากเกิน ภาวะต่อมไทรอยด์ทำงานน้อย สภาพโตเกินไม่สมส่วน กลุ่มอาการคอนน์ (Conn's syndrome) หรือภาวะอัลโดสเตอโรนสูง ภาวะต่อมพาราไทรอยด์ทำงานมากเกิน และฟีโอโครโมไซโตมา[7][27] สาเหตุอื่นๆ ของความดันโลหิตสูงแบบทุติยภูมิเช่น โรคอ้วน อาการหยุดหายใจขณะหลับ การตั้งครรภ์ หลอดเลือดเอออร์ตาแคบ (coarctation of the aorta) ยาบางชนิดและสมุนไพร เช่นการบริโภคชะเอมเทศมากเกิน และยาเสพติดบางชนิด[7][28]
พยาธิสรีรวิทยา

ในผู้ป่วยความดันโลหิตสูงไม่ทราบสาเหตุจะมีความต้านทานการไหลของเลือดในร่างกาย (หรือเรียกว่าแรงต้านส่วนปลายทั้งหมด; total peripheral resistance) สูงขึ้นทำให้ความดันเลือดสูงขึ้น ในขณะที่ปริมาตรเลือดส่งออกจากหัวใจต่อนาที (cardiac output) ยังปกติ[29] มีหลักฐานอธิบายสาเหตุว่าในผู้ที่อายุน้อยบางคนที่มีภาวะก่อนความดันโลหิตสูง (prehypertension) มีปริมาตรเลือดส่งออกจากหัวใจต่อนาทีสูง อัตราหัวใจเต้นสูงขึ้น และแรงต้านส่วนปลายทั้งหมดยังปกติ ซึ่งเรียกว่าภาวะ "hyperkinetic borderline hypertension"[30] เมื่อคนเหล่านี้อายุมากขึ้น ปริมาตรเลือดส่งออกจากหัวใจต่อนาทีจะลดลง และแรงต้านส่วนปลายทั้งหมดเพิ่มขึ้นตามอายุ ซึ่งเป็นลักษณะตรงตามแบบของความดันโลหิตสูงชนิดไม่ทราบสาเหตุดังที่กล่าวข้างต้น[30] แต่กลไกดังกล่าวยังเป็นที่ถกเถียงกันหากจะใช้อธิบายรูปแบบการเกิดความดันโลหิตสูงในผู้ป่วยทุกราย[31]
กลไกของแรงต้านหลอดเลือดส่วนปลายเพิ่มขึ้นที่ทำให้เกิดความดันโลหิตสูง ส่วนใหญ่เกิดจากการตีบแคบลงของหลอดเลือดแดงขนาดเล็กและหลอดเลือดแดงจิ๋ว (arteriole) [32] และอาจมีส่วนจากการลดจำนวนและความหนาแน่นของหลอดเลือดฝอยด้วย[33] ความดันโลหิตสูงยังทำให้ความยืดหยุ่นตาม (compliance) ของหลอดเลือดดำลดลง[34] ซึ่งทำให้เลือดไหลจากหลอดเลือดดำกลับหัวใจมากขึ้น จนเพิ่มการทำงานของหัวใจ (ชนิด preload) เป็นเหตุให้เกิดหัวใจวายช่วงหัวใจคลาย (diastolic dysfunction) ขึ้นในที่สุด แต่ถึงกระนั้นบทบาทของการบีบเส้นเลือดเพิ่มขึ้นมีผลทำให้เกิดความดันโลหิตสูงชนิดไม่ทราบสาเหตุหรือไม่ก็ยังไม่เป็นที่ชัดเจน[35]
ความดันชีพจร (pulse pressure; ผลต่างความดันช่วงหัวใจบีบและคลาย) มักเพิ่มขึ้นในผู้สูงอายุที่มีความดันโลหิตสูง หมายความว่าความดันช่วงหัวใจบีบสูงขึ้นอย่างผิดปกติแต่ความดันช่วงหัวใจคลายอาจปกติหรือต่ำ เรียกภาวะนี้ว่า ความดันโลหิตเฉพาะช่วงหัวใจบีบสูง (isolated systolic hypertension) [36] ผลจากความดันชีพจรที่เพิ่มขึ้นดังกล่าวอธิบายจากความแข็งของหลอดเลือดแดง (arterial stiffness) ที่มักสัมพันธ์กับความชราและอาจแย่ลงได้จากภาวะความดันโลหิตสูง[37]
มีกลไกหลายอย่างที่ถูกเสนอขึ้นเพื่ออธิบายการเพิ่มขึ้นของแรงต้านหลอดเลือดส่วนปลายในภาวะความดันโลหิตสูง ที่พบหลักฐานเกี่ยวข้องมากได้แก่
- การรบกวนการควบคุมเกลือและน้ำของไต โดยเฉพาะความผิดปกติของระบบเรนิน-แองจิโอเทนซินในไต[38] และ/หรือ
- ความผิดปกติของระบบประสาทซิมพาเทติก[39]
กลไกดังกล่าวเชื่อว่าน่าจะเกิดร่วมกัน และเป็นไปได้ที่ทั้งสองกลไกมีผลร่วมกันในผู้ป่วยความดันโลหิตสูงชนิดไม่ทราบสาเหตุส่วนใหญ่ มีการสันนิษฐานว่าการทำงานผิดปกติของเนื้อเยื่อบุโพรงหลอดเลือด (endothelial dysfunction) และการอักเสบของหลอดเลือดอาจมีผลต่อการเพิ่มขึ้นของแรงต้านหลอดเลือดส่วนปลายและความเสียหายของหลอดเลือดในภาวะความดันโลหิตสูง[40][41]
การวินิจฉัย
| ระบบ | การตรวจทางห้องปฏิบัติการ |
|---|---|
| ไต | การตรวจปัสสาวะ, โปรตีนในปัสสาวะ, BUN และ/หรือครีแอทินิน |
| ต่อมไร้ท่อ | โซเดียมในซีรัม, โพแทสเซียมในซีรัม, แคลเซียมในซีรัม, TSH |
| เมแทบอลิซึม | น้ำตาลในเลือดหลังงดอาหาร, HDL, LDL, และคอเลสเตอรอลทั้งหมด, ไตรกลีเซอไรด์ |
| อื่นๆ | ฮีมาโทคริต, การตรวจคลื่นไฟฟ้าหัวใจ, และการถ่ายภาพรังสีทรวงอก |
| ที่มา: Harrison's principles of internal medicine[6] และแหล่งอื่นๆ[42][43][44][45][46] | |
การวินิจฉัยความดันโลหิตสูงต้องมีภาวะที่ความดันเลือดสูงอย่างต่อเนื่อง โดยทั่วไป[47]ต้องวัดความดันเลือดด้วยเครื่องวัดความดันโลหิตได้สูง 3 ครั้งในระยะเวลาห่างกัน 1 เดือน[48] การประเมินผู้ป่วยความดันโลหิตสูงเบื้องต้นต้องมีการซักประวัติและตรวจร่างกายอย่างครบถ้วน เนื่องจากในปัจจุบันมีการใช้เครื่องวัดความดันโลหิตต่อเนื่อง 24 ชั่วโมง (24-hour ambulatory blood pressure monitors; ABPM) และเครื่องวัดความดันโลหิตอัตโนมัติที่บ้าน (home blood pressure machines; HBPM) ทำให้มีการเปลี่ยนแปลงเกณฑ์การวินิจฉัยภาวะความดันโลหิตสูง โดยอุปกรณ์ดังกล่าวมีประโยชน์เพื่อป้องกันการวินิจฉัยผิดจากภาวะความดันโลหิตสูงปลอมเฉพาะเวลาพบบุคลากรทางการแพทย์ (white coat hypertension) เวชปฏิบัติในสหราชอาณาจักรในปัจจุบันอาศัยการอ่านค่าความดันโลหิตจากเครื่องวัดความดันโลหิตต่อเนื่อง หรืออาจใช้การอ่านค่าความดันโลหิตจากเครื่องวัดความดันโลหิตอัตโนมัติที่บ้านเป็นเวลาต่อเนื่องกัน 7 วัน[47] อีกภาวะหนึ่งที่ต้องคำนึงถึงคือภาวะความดันโลหิตสูงเทียมในผู้สูงอายุ (Pseudohypertension in the elderly) เชื่อว่าเกิดจากมีหินปูนเกาะตามหลอดเลือดแดง ทำให้อ่านค่าความดันเลือดจากการวัดได้สูงในขณะที่ความดันที่แท้จริงในหลอดเลือดนั้นปกติ[49]
เมื่อผู้ป่วยได้รับการวินิจฉัยเป็นความดันโลหิตสูง แพทย์จะต้องค้นหาสาเหตุโดยต้องอาศัยปัจจัยเสี่ยงและอาการอื่นๆ ของผู้ป่วย ความดันโลหิตสูงทุติยภูมิมักพบได้ในเด็กอายุก่อนวัยรุ่น โดยสาเหตุที่พบบ่อยที่สุดคือโรคไต ในขณะที่ความดันโลหิตสูงไม่ทราบสาเหตุหรือแบบปฐมภูมินั้นมักพบในวัยรุ่นและผู้ใหญ่และมักจะมีปัจจัยเสี่ยงหลายอย่าง เช่นโรคอ้วน และมีประวัติครอบครัวเป็นความดันโลหิตสูง[50] การตรวจทางห้องปฏิบัติการเพื่อค้นหาสาเหตุของความดันโลหิตสูงทุติยภูมิ รวมทั้งเพื่อประเมินความเสียหายของอวัยวะต่างๆ จากความดันโลหิต เช่น หัวใจ ตา และไต การตรวจเพิ่มเติมสำหรับโรคเบาหวานและระดับไขมันในเลือดสูงเนื่องจากทั้งสองโรคดังกล่าวเป็นปัจจัยเสี่ยงร่วมในการเกิดโรคหัวใจและต้องรับการรักษาหากตรวจพบ[2]
การตรวจระดับครีแอทินินในซีรัมเพื่อประเมินภาวะการทำงานของไต ซึ่งโรคไตอาจเป็นทั้งสาเหตุหรืออาจเป็นผลที่เกิดจากความดันโลหิตสูงก็ได้ การใช้ค่าครีแอทินินในซีรัมอย่างเดียวอาจทำให้คำนวณค่าอัตราการกรองของโกลเมอรูลัส (glomerular filtration rate) ได้มากเกินไป ในแนวทางเวชปฏิบัติใหม่ๆ แนะนำให้ใช้สมการคำนวณอัตราการกรองโกลเมอรูลัสโดยประมาณ (estimate glomerular filtration rate (eGFR)) เช่นสูตร Modification of Diet in Renal Disease (MDRD) [1] ดังนี้
ค่า eGFR สามารถบอกค่าการทำงานพื้นฐานของไต เพื่อช่วยเฝ้าระวังผลข้างเคียงของยาต้านความดันโลหิตบางชนิดที่มีผลต่อการทำงานไต นอกจากนี้การตรวจโปรตีนในปัสสาวะยังช่วยประเมินโรคไตได้อีกทางหนึ่ง การตรวจคลื่นไฟฟ้าหัวใจเพื่อประเมินการทำงานของหัวใจในภาวะความดันโลหิตสูงซึ่งอาจพบกล้ามเนื้อหัวใจหนา (หัวใจห้องล่างซ้ายโตเกิน; left ventricular hypertrophy) หรือเพื่อประเมินความผิดปกติของหัวใจที่อาจยังไม่แสดงอาการเช่นกล้ามเนื้อหัวใจขาดเลือดเป็นบริเวณเล็ก การถ่ายภาพรังสีทรวงอกหรือการบันทึกภาพหัวใจด้วยคลื่นเสียงความถี่สูงอาจช่วยประเมินอาการแสดงของกล้ามเนื้อหัวใจโตเกินหรือความเสียหายของหัวใจจากความดันโลหิตสูง[7]
ผู้ใหญ่
| การจำแนกประเภทความดันเลือดโดย JNC7[1] | ||||
|---|---|---|---|---|
| ประเภท | ความดันช่วงหัวใจบีบ (Systolic pressure; SBP) |
ความดันช่วงหัวใจคลาย (Diastolic pressure; DBP) | ||
| มม.ปรอท (mmHg) |
กิโลปาสกาล (kPa) |
มม.ปรอท (mmHg) |
กิโลปาสกาล (kPa) | |
| ปกติ | 90–119 | 12–15.9 | 60–79 | 8.0–10.5 |
| ก่อนความดันโลหิตสูง | 120–139 | 16.0–18.5 | 80–89 | 10.7–11.9 |
| ความดันโลหิตสูงระยะที่ 1 | 140–159 | 18.7–21.2 | 90–99 | 12.0–13.2 |
| ความดันโลหิตสูงระยะที่ 2 | ≥160 | ≥21.3 | ≥100 | ≥13.3 |
| ความดันโลหิตเฉพาะ ช่วงหัวใจบีบสูง |
≥140 | ≥18.7 | <90 | <12.0 |
| การจำแนกประเภทความดันเลือดโดย ESH-ESC[51] BHS IV[52] และสมาคมความดันโลหิตสูงแห่งประเทศไทย[53] | |||
|---|---|---|---|
| ประเภท | ความดันช่วงหัวใจบีบ (มม.ปรอท) |
ความดันช่วงหัวใจคลาย (มม.ปรอท) | |
| เหมาะสม | <120 | และ | <80 |
| ปกติ | 120–129 | และ/หรือ | 80–84 |
| ปกติค่อนสูง | 130–139 | และ/หรือ | 85–89 |
| ความดันโลหิตสูงระยะที่ 1 | 140–159 | และ/หรือ | 90-99 |
| ความดันโลหิตสูงระยะที่ 2 | 160-179 | และ/หรือ | 100-109 |
| ความดันโลหิตสูงระยะที่ 3 | ≥180 | และ/หรือ | ≥110 |
| ความดันโลหิตเฉพาะ ช่วงหัวใจบีบสูง |
≥140 | และ/หรือ | <90 |
ในผู้ใหญ่อายุตั้งแต่ 18 ปีขึ้นไป ความดันโลหิตสูงหมายถึงภาวะที่มีผลการวัดความดันเลือดช่วงหัวใจบีบ และ/หรือความดันเลือดช่วงหัวใจคลาย มากกว่าค่าความดันเลือดปกติอย่างต่อเนื่อง (ในปัจจุบันถือเอาค่าความดันเลือดปกติคือ ความดันเลือดช่วงหัวใจบีบไม่เกิน 139 มิลลิเมตรปรอท และความดันเลือดช่วงหัวใจคลายไม่เกิน 89 มิลลิเมตรปรอท: ดูตาราง — การจำแนกประเภทความดันเลือดโดย JNC7) หากวัดความดันเลือดโดยใช้เครื่องวัดความดันโลหิตต่อเนื่อง 24 ชั่วโมง หรือเครื่องวัดความดันโลหิตอัตโนมัติที่บ้าน ให้ถือเกณฑ์ความดันเลือดช่วงหัวใจบีบที่ตั้งแต่ 135 มิลลิเมตรขึ้นไป หรือความดันเลือดช่วงหัวใจคลายที่ตั้งแต่ 85 มิลลิเมตรปรอทขึ้นไปเป็นภาวะความดันโลหิตสูง[47]
แนวทางการรักษาความดันโลหิตสูงในปัจจุบันจัดกลุ่มผู้ที่มีความดันเลือดสูงแต่ไม่ถึงเกณฑ์เป็นความดันโลหิตสูงเพื่อบอกถึงความเสี่ยงต่อเนื่องในผู้ที่ความดันโลหิตค่อนข้างสูงแต่ยังอยู่ในค่าปกติ โดย JNC7 (ค.ศ. 2003) [1] ใช้คำว่า "ก่อนความดันโลหิตสูง" (prehypertension) ในผู้ที่มีความดันเลือดช่วงหัวใจบีบในช่วง 120-139 มิลลิเมตรปรอท และ/หรือความดันเลือดช่วงหัวใจคลาย 80-89 มิลลิเมตรปรอท ในขณะที่ ESH-ESC Guidelines (ค.ศ. 2007) [51] BHS IV (ค.ศ. 2004) [52] รวมถึงแนวทางการรักษาโดยสมาคมความดันโลหิตสูงแห่งประเทศไทย (พ.ศ. 2555) [53] แบ่งประเภทผู้ที่ความดันเลือดต่ำกว่า 140/90 มิลลิเมตรปรอทตามค่าความดันมากน้อย โดยใช้จัดเป็นกลุ่ม "เหมาะสม" (optimal) "ปกติ" (normal) และ "ปกติค่อนสูง" (high normal) (ดูตาราง — การจำแนกประเภทความดันเลือดโดย ESH-ESC BHS IV และสมาคมความดันโลหิตสูงแห่งประเทศไทย)
ในช่วงความดันโลหิตสูงก็มีการจัดกลุ่มตามความรุนแรงเช่นเดียวกัน โดย JNC7 แยกกลุ่มที่มีความดันโลหิตสูงกว่า 140/90 มิลลิเมตรปรอทออกเป็น "ความดันโลหิตสูงระยะที่ 1" (hypertension stage I) "ความดันโลหิตสูงระยะที่ 2" (hypertension stage II) และ "ความดันโลหิตเฉพาะช่วงหัวใจบีบสูง" (isolated systolic hypertension) ความดันโลหิตเฉพาะช่วงหัวใจบีบสูงหมายถึงผู้ที่มีความดันโลหิตช่วงหัวใจบีบสูงแต่ความดันโลหิตช่วงหัวใจคลายปกติ มักพบในผู้สูงอายุ[1] ในขณะที่ ESH-ESC Guidelines (ค.ศ. 2007) [51] BHS IV (ค.ศ. 2004) [52] และแนวทางการรักษาของประเทศไทย (พ.ศ. 2555) [53] มีการเพิ่มกลุ่ม "ความดันโลหิตสูงระยะที่ 3" หมายถึงผู้ที่มีความดันเลือดช่วงหัวใจบีบมากกว่า 179 มิลลิเมตรปรอท หรือความดันเลือดช่วงหัวใจคลายมากกว่า 109 มิลลิเมตรปรอท ความดันโลหิตสูง "ชนิดดื้อ" (resistant) หมายถึงการใช้ยาไม่สามารถลดความดันเลือดกลับมาอยู่ในระดับปกติได้[1]
เด็ก
ความดันโลหิตสูงในทารกพบได้น้อยมากคือประมาณร้อยละ 0.2-3 ของจำนวนทารกแรกเกิด และการวัดความดันโลหิตมักจะไม่ทำกันเป็นประจำในทารกแรกเกิดที่สุขภาพดี[13] ความดันโลหิตสูงพบได้บ่อยกว่าในทารกที่มีภาวะเสี่ยง การประเมินว่าความดันเลือดนั้นปกติหรือไม่ในของทารกแรกเกิดต้องคำนึงถึงปัจจัยต่างๆ อาทิ อายุครรภ์ อายุหลังการปฏิสนธิ และน้ำหนักแรกเกิด[13]
ความดันโลหิตสูงพบได้ค่อนข้างบ่อยในเด็กและวัยรุ่น (2-9% ขึ้นกับอายุ เพศ และเชื้อชาติ) [54] และสัมพันธ์กับปัจจัยเสี่ยงต่อความเจ็บป่วยในระยะยาว[55] ในปัจจุบันแนะนำว่าในเด็กอายุมากกว่า 3 ปีทุกรายควรได้รับตรวจการวัดความดันโลหิตเมื่อมาตรวจรักษาหรือตรวจสุขภาพ แต่หากพบความดันเลือดสูงจะต้องตรวจยืนยันซ้ำก่อนที่จะจำแนกว่าเด็กมีภาวะความดันโลหิตสูง[55]
ในเด็กความดันเลือดจะเพิ่มขึ้นตามอายุ ความดันโลหิตสูงในเด็กหมายถึงการมีค่าเฉลี่ยของความดันขณะหัวใจบีบหรือความดันขณะหัวใจคลายจากการวัดความดันเลือดตั้งแต่สามครั้งขึ้นไป มากกว่าหรือเท่ากับเปอร์เซ็นไทล์ที่ 95 ของความดันโลหิตในอายุ เพศ และความสูงเดียวกัน ส่วนภาวะก่อนความดันโลหิตสูงในเด็กหมายถึงค่าเฉลี่ยของความดันขณะหัวใจบีบหรือความดันขณะหัวใจคลายอยู่ระหว่างเปอร์เซ็นไทล์ที่ 90-95 ของความดันโลหิตในอายุ เพศ และความสูงเดียวกัน[55] ส่วนการวินิจฉัยและจัดจำแนกประเภทในวัยรุ่นให้ใช้เกณฑ์เหมือนกับผู้ใหญ่[55]
พยากรณ์โรค
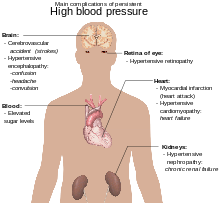
ความดันโลหิตเป็นปัจจัยเสี่ยงของการเสียชีวิตก่อนวัยอันควรที่สามารถป้องกันได้ที่สำคัญที่สุดทั่วโลก[56] ความดันโลหิตสูงเพิ่มความเสี่ยงของโรคหัวใจขาดเลือด[57] โรคหลอดเลือดสมอง[7] โรคของหลอดเลือดส่วนปลาย[58] และโรคของหัวใจและหลอดเลือดอื่นๆ รวมถึงหัวใจล้มเหลว หลอดเลือดแดงใหญ่เอออร์ตาโป่งพอง โรคหลอดเลือดแดงแข็งทั่วร่างกาย และหลอดเลือดปอดอุดตัน[7] ความดันโลหิตยังเป็นปัจจัยเสี่ยงต่อการรับรู้บกพร่องและภาวะสมองเสื่อม และไตวายเรื้อรัง[7] ภาวะแทรกซ้อนอื่นๆ ได้แก่ โรคที่จอตาจากความดันโลหิตสูง (hypertensive retinopathy) และโรคไตจากความดันโลหิตสูง (hypertensive nephropathy) [1]
การป้องกัน
เนื่องจากภาระโรคจากความดันโลหิตสูงพบมากในผู้ป่วยที่ไม่ทราบว่าเป็นความดันโลหิตสูง ดังนั้นกลยุทธ์ประชากรจึงจำเป็นต้องลดผลที่ตามมาจากความดันโลหิตสูงและลดความจำเป็นในการรักษาด้วยยาลดความดันโลหิต[59] แนะนำให้ลดความดันเลือดด้วยการปรับเปลี่ยนพฤติกรรมก่อนเริ่มการรักษาด้วยยา ทั้งแนวทางเวชปฏิบัติของสมาคมความดันโลหิตสูงสหราชอาณาจักร ค.ศ. 2004 (BHS IV) [52] โปรแกรมการให้การศึกษาผู้ป่วยความดันโลหิตสูงแห่งชาติสหรัฐอเมริกา ค.ศ. 2002[60] และแนวทางการรักษาของสมาคมความดันโลหิตสูงแห่งประเทศไทย (พ.ศ. 2555) [53] แนะนำให้ปรับเปลี่ยนพฤติกรรมเพื่อป้องกันความดันโลหิตสูงด้วยวิธีดังนี้
- ควบคุมน้ำหนักให้เป็นปกติในผู้ใหญ่ (ให้ดัชนีมวลกายอยู่ที่ 18.5-23 กิโลกรัม/ตารางเมตร[53])
- จำกัดโซเดียมในอาหารให้น้อยกว่า 100 มิลลิโมลต่อวัน (น้อยกว่า 6 กรัมของโซเดียมคลอไรด์ต่อวัน หรือน้อยกว่า 2.4 กรัมของโซเดียมต่อวัน)
- ออกกำลังกายชนิดแอโรบิกอย่างสม่ำเสมอ เช่นการเดินเร็วๆ อย่างน้อย 30 นาทีต่อวัน เกือบทุกวันในสัปดาห์
- ลดการดื่มแอลกอฮอล์ ไม่เกิน 2 drink/วันในผู้ชาย และไม่เกิน 1 drink/วันในผู้หญิง (1 drink เทียบเท่ากับสุรา (40%) 44 มิลลิลิตร, เบียร์ (5%) 355 มิลลิลิตร หรือไวน์ (12%) 148 มิลลิลิตร[53])
- รับประทานผักและผลไม้มากๆ (อย่างน้อย 5 ส่วนต่อวัน)
การปรับเปลี่ยนพฤติกรรมอย่างมีประสิทธิภาพสามารถลดความดันโลหิตได้เทียบเท่ากับการใช้ยาลดความดันโลหิต การปรับเปลี่ยนพฤติกรรมร่วมกันตั้งแต่สองอย่างขึ้นไปจะยิ่งให้ผลที่ดีมากขึ้น[52]
การรักษา
การปรับเปลี่ยนพฤติกรรม
การรักษาภาวะความดันโลหิตสูงอย่างแรกเริ่มที่การปรับเปลี่ยนพฤติกรรมในลักษณะเดียวกันกับการป้องกันภาวะความดันโลหิตสูง[61] รวมถึงการปรับเปลี่ยนอาหาร[62] การออกกำลังกาย และการลดน้ำหนัก วิธีดังกล่าวพบว่าช่วยลดความดันเลือดในผู้ป่วยได้อย่างมาก[63] การปรับเปลี่ยนพฤติกรรมก็ยังคงแนะนำให้ปฏิบัติร่วมกับการใช้ยาลดความดันโลหิตแม้ว่าความดันเลือดจะสูงจนต้องพิจารณาใช้ยาก็ตาม
การปรับเปลี่ยนอาหารเช่นลดปริมาณเกลือพบว่ามีประโยชน์ จากการศึกษาในระยะยาว (มากกว่า 4 สัปดาห์) ในชาวคอเคเซียนเรื่องการรับประทานอาหารชนิดโซเดียมต่ำพบว่ามีประโยชน์ในการลดความดันเลือดทั้งในผู้ที่มีความดันเลือดปกติและผู้ป่วยความดันโลหิตสูง[64] นอกจากนี้อาหารลดความดันโลหิต (Dietary Approaches to Stop Hypertension; DASH diet) หรืออาหารที่มีถั่ว ธัญพืช ปลา สัตว์ปีก ผักและผลไม้ที่แนะนำโดยสถาบันหัวใจ ปอดและเลือดแห่งชาติสหรัฐอเมริกาช่วยลดความดันเลือดได้ หลักการแล้วคือการลดปริมาณการบริโภคโซเดียม แม้ว่าอาหารดังกล่าวจะมีโพแทสเซียม แมกนีเซียม แคลเซียม หรือโปรตีนมากก็ตาม[65] วิธีอื่นๆ เพื่อคลายความเครียดทางจิตใจที่โฆษณาว่าช่วยลดความดันโลหิตเช่นการทำสมาธิ เทคนิคคลายความกังวล หรือการป้อนกลับทางชีวภาพ (biofeedback) พบว่ามีประสิทธิผลโดยรวมไม่ดีกว่าการให้สุขศึกษา และหลักฐานที่ยืนยันประสิทธิภาพยังมีคุณภาพต่ำ[66][22]
การใช้ยา
ยาลดความดันโลหิตมีอยู่หลายกลุ่มที่ใช้ในปัจจุบัน การเลือกสั่งยาลดความดันโลหิตโดยแพทย์ต้องคำนึงถึงความเสี่ยงของโรคหัวใจและหลอดเลือด (รวมทั้งความเสี่ยงของโรคกล้ามเนื้อหัวใจขาดเลือดและโรคหลอดเลือดสมอง) รวมทั้งค่าความดันโลหิตของแต่ละบุคคล เพื่อให้ได้ข้อมูลด้านหัวใจและหลอดเลือดโดยรวมของคนหนึ่งๆ [67] หลักฐานไม่สนับสนุนการลดความเสี่ยงการเสียชีวิตหรืออัตราการเกิดภาวะแทรกซ้อนทางสุขภาพด้วยการใช้ยาลดความดันโลหิตในผู้ที่มีความดันโลหิตไม่สูงมาก (ความดันช่วงหัวใจบีบน้อยกว่า 160 มิลลิเมตรปรอท และ/หรือ ความดันช่วงหัวใจคลายน้อยกว่า 100 มิลลิเมตรปรอท) และไม่มีปัญหาสุขภาพอื่นๆ[68]
หากเริ่มการรักษาด้วยยา คณะกรรมการร่วมแห่งชาติว่าด้วยความดันโลหิตสูง (Joint National Committee on High Blood Pressure) หรือ JNC-7 [1] แนะนำว่าแพทย์ไม่ควรเฝ้าติดตามเฉพาะการตอบสนองต่อการรักษา แต่ต้องประเมินอาการไม่พึงประสงค์จากการใช้ยาด้วย การลดความดันเลือดลง 5 มิลลิเมตรปรอทสามารถลดความเสี่ยงของโรคหลอดเลือดสมองได้ร้อยละ 34 ลดความเสี่ยงของโรคหัวใจขาดเลือดได้ร้อยละ 21 และลดโอกาสของภาวะสมองเสื่อม หัวใจล้มเหลว และอัตราตายจากโรคหัวใจหลอดเลือด[69] เป้าหมายของการรักษาควรลดความดันเลือดลงน้อยกว่า 140/90 มิลลิเมตรปรอทในประชากรทั่วไป และควรต่ำกว่านี้ในผู้ที่เป็นเบาหวานหรือโรคไต (ผู้เชี่ยวชาญบางท่านแนะนำให้ลดความดันเลือดลงในระดับต่ำกว่า 120/80 มิลลิเมตรปรอท)[67][70]
อ้างอิง
- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 1.6 1.7 Chobanian AV; Bakris GL; Black HR; และคณะ (2003). "Seventh report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure". Hypertension. 42 (6): 1206–52. doi:10.1161/01.HYP.0000107251.49515.c2. PMID 14656957.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 2.0 2.1 2.2 Carretero OA, Oparil S (2000). "Essential hypertension. Part I: definition and etiology". Circulation. 101 (3): 329–35. doi:10.1161/01.CIR.101.3.329. PMID 10645931.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 3.0 3.1 3.2 Fisher ND, Williams GH (2005). "Hypertensive vascular disease". ใน Kasper DL, Braunwald E, Fauci AS; และคณะ (บ.ก.). Harrison's Principles of Internal Medicine (16th ed.). New York, NY: McGraw-Hill. pp. 1463–81. ISBN 0-07-139140-1.
{{cite book}}: ใช้ et al. อย่างชัดเจน ใน|editor=(help)CS1 maint: multiple names: editors list (ลิงก์) - ↑ 4.0 4.1 Marshall, IJ (2012 Jul 9). "Lay perspectives on hypertension and drug adherence: systematic review of qualitative research". BMJ (Clinical research ed.). 345: e3953. PMC 3392078. PMID 22777025.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help); ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Wong T, Mitchell P (2007). Lancet. 369 (9559): 425–35. doi:10.1016/S0140-6736 (07) 60198-6. PMID 17276782.
{{cite journal}}:|title=ไม่มีหรือว่างเปล่า (help); ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 6.0 6.1 Loscalzo, Joseph; Fauci, Anthony S.; Braunwald, Eugene; Dennis L. Kasper; Hauser, Stephen L; Longo, Dan L. (2008). Harrison's principles of internal medicine. McGraw-Hill Medical. ISBN 0-07-147691-1.
{{cite book}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 7.00 7.01 7.02 7.03 7.04 7.05 7.06 7.07 7.08 7.09 7.10 7.11 7.12 7.13 7.14 7.15 7.16 7.17 O'Brien, Eoin; Beevers, D. G.; Lip, Gregory Y. H. (2007). ABC of hypertension. London: BMJ Books. ISBN 1-4051-3061-X.
{{cite book}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Zubcevic J, Waki H, Raizada MK, Paton JF (2011). "Autonomic-immune-vascular interaction: an emerging concept for neurogenic hypertension". Hypertension. 57 (6): 1026–33. doi:10.1161/HYPERTENSIONAHA.111.169748. PMC 3105900. PMID 21536990.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Papadopoulos DP, Mourouzis I, Thomopoulos C, Makris T, Papademetriou V (2010). "Hypertension crisis". Blood Press. 19 (6): 328–36. doi:10.3109/08037051.2010.488052. PMID 20504242.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ 10.0 10.1 10.2 10.3 10.4 Marik PE, Varon J (2007). "Hypertensive crises: challenges and management". Chest. 131 (6): 1949–62. doi:10.1378/chest.06-2490. PMID 17565029.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Gibson, Paul (July 30, 2009). "Hypertension and Pregnancy". eMedicine Obstetrics and Gynecology. Medscape. สืบค้นเมื่อ 2009-06-16.
{{cite web}}: Cite ไม่รู้จักพารามิเตอร์ว่างเปล่า :|coauthors=(help) - ↑ 12.0 12.1 Rodriguez-Cruz, Edwin (April 6, 2010). "Hypertension". eMedicine Pediatrics: Cardiac Disease and Critical Care Medicine. Medscape. สืบค้นเมื่อ 2009-06-16.
{{cite web}}: ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ 13.0 13.1 13.2 Dionne JM, Abitbol CL, Flynn JT (2012). "Hypertension in infancy: diagnosis, management and outcome". Pediatr. Nephrol. 27 (1): 17–32. doi:10.1007/s00467-010-1755-z. PMID 21258818.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Vasan, RS (2002-02-27). "Residual lifetime risk for developing hypertension in middle-aged women and men: The Framingham Heart Study". JAMA: the Journal of the American Medical Association. 287 (8): 1003–10. doi:10.1001/jama.287.8.1003. PMID 11866648.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Ehret GB; Munroe PB; Rice KM; และคณะ (2011). "Genetic variants in novel pathways influence blood pressure and cardiovascular disease risk". Nature. 478 (7367): 103–9. doi:10.1038/nature10405. PMC 3340926. PMID 21909115.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Lifton, RP (2001-02-23). "Molecular mechanisms of human hypertension". Cell. 104 (4): 545–56. doi:10.1016/S0092-8674 (01) 00241-0. PMID 11239411.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ He, FJ (2009 Jun). "A comprehensive review on salt and health and current experience of worldwide salt reduction programmes". Journal of Human Hypertension. 23 (6): 363–84. doi:10.1038/jhh.2008.144. PMID 19110538.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help); ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Dickinson HO; Mason JM; Nicolson DJ; และคณะ (2006). "Lifestyle interventions to reduce raised blood pressure: a systematic review of randomized controlled trials". J. Hypertens. 24 (2): 215–33. doi:10.1097/01.hjh.0000199800.72563.26. PMID 16508562.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Haslam DW, James WP (2005). "Obesity". Lancet. 366 (9492): 1197–209. doi:10.1016/S0140-6736 (05) 67483-1. PMID 16198769.
{{cite journal}}: ตรวจสอบค่า|doi=(help) - ↑ Whelton PK; He J; Appel LJ; Cutler JA; Havas S; Kotchen TA; และคณะ (2002). "Primary prevention of hypertension:Clinical and public health advisory from The National High Blood Pressure Education Program". JAMA. 288 (15): 1882–8. doi:10.1001/jama.288.15.1882. PMID 12377087.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help) - ↑ Dickinson, HO (2006 Feb). "Lifestyle interventions to reduce raised blood pressure: a systematic review of randomized controlled trials". Journal of hypertension. 24 (2): 215–33. doi:10.1097/01.hjh.0000199800.72563.26. PMID 16508562.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help); ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ 22.0 22.1 Ospina MB; Bond K; Karkhaneh M; และคณะ (2007). "Meditation practices for health: state of the research". Evid Rep Technol Assess (Full Rep) (155): 1–263. PMID 17764203.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Mesas AE, Leon-Muñoz LM, Rodriguez-Artalejo F, Lopez-Garcia E. The effect of coffee on blood pressure and cardiovascular disease in hypertensive individuals: a systematic review and meta-analysis. Am J Clin Nutr. 2011;94:1113–26.
- ↑ Vaidya A, Forman JP (2010). "Vitamin D and hypertension: current evidence and future directions". Hypertension. 56 (5): 774–9. doi:10.1161/HYPERTENSIONAHA.109.140160. PMID 20937970.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Sorof J, Daniels S (2002). "Obesity hypertension in children: a problem of epidemic proportions". Hypertension. 40 (4): 441–447. doi:10.1161/01.HYP.0000032940.33466.12. PMID 12364344. สืบค้นเมื่อ 2009-06-03.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 26.0 26.1 Lawlor, DA (2005 May). "Early life determinants of adult blood pressure". Current opinion in nephrology and hypertension. 14 (3): 259–64. doi:10.1097/01.mnh.0000165893.13620.2b. PMID 15821420.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help); ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Dluhy RG, Williams GH. Endocrine hypertension. In: Wilson JD, Foster DW, Kronenberg HM, eds. Williams Textbook of Endocrinology. 9th ed. Philadelphia, Pa: WB Saunders; 1998:729-49.
- ↑ Grossman E, Messerli FH (2012). "Drug-induced Hypertension: An Unappreciated Cause of Secondary Hypertension". Am. J. Med. 125 (1): 14–22. doi:10.1016/j.amjmed.2011.05.024. PMID 22195528.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Conway J (1984). "Hemodynamic aspects of essential hypertension in humans". Physiol. Rev. 64 (2): 617–60. PMID 6369352.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 30.0 30.1 Palatini P, Julius S (2009). "The role of cardiac autonomic function in hypertension and cardiovascular disease". Curr. Hypertens. Rep. 11 (3): 199–205. doi:10.1007/s11906-009-0035-4. PMID 19442329.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Andersson OK, Lingman M, Himmelmann A, Sivertsson R, Widgren BR (2004). "Prediction of future hypertension by casual blood pressure or invasive hemodynamics? A 30-year follow-up study". Blood Press. 13 (6): 350–4. doi:10.1080/08037050410004819. PMID 15771219.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Folkow B (1982). "Physiological aspects of primary hypertension". Physiol. Rev. 62 (2): 347–504. PMID 6461865.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Struijker Boudier HA, le Noble JL, Messing MW, Huijberts MS, le Noble FA, van Essen H (1992). "The microcirculation and hypertension". J Hypertens Suppl. 10 (7): S147–56. PMID 1291649.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Safar ME, London GM (1987). "Arterial and venous compliance in sustained essential hypertension". Hypertension. 10 (2): 133–9. doi:10.1161/01.HYP.10.2.133. PMID 3301662.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Schiffrin EL (1992). "Reactivity of small blood vessels in hypertension: relation with structural changes. State of the art lecture". Hypertension. 19 (2 Suppl): II1–9. PMID 1735561.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Chobanian AV (2007). "Clinical practice. Isolated systolic hypertension in the elderly". N. Engl. J. Med. 357 (8): 789–96. doi:10.1056/NEJMcp071137. PMID 17715411.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Zieman SJ, Melenovsky V, Kass DA (2005). "Mechanisms, pathophysiology, and therapy of arterial stiffness". Arterioscler. Thromb. Vasc. Biol. 25 (5): 932–43. doi:10.1161/01.ATV.0000160548.78317.29. PMID 15731494.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Navar LG (2010). "Counterpoint: Activation of the intrarenal renin-angiotensin system is the dominant contributor to systemic hypertension". J. Appl. Physiol. 109 (6): 1998–2000, discussion 2015. doi:10.1152/japplphysiol.00182.2010a. PMC 3006411. PMID 21148349.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Esler M, Lambert E, Schlaich M (2010). "Point: Chronic activation of the sympathetic nervous system is the dominant contributor to systemic hypertension". J. Appl. Physiol. 109 (6): 1996–8, discussion 2016. doi:10.1152/japplphysiol.00182.2010. PMID 20185633.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Versari D, Daghini E, Virdis A, Ghiadoni L, Taddei S (2009). "Endothelium-dependent contractions and endothelial dysfunction in human hypertension". Br. J. Pharmacol. 157 (4): 527–36. doi:10.1111/j.1476-5381.2009.00240.x. PMC 2707964. PMID 19630832.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Marchesi C, Paradis P, Schiffrin EL (2008). "Role of the renin-angiotensin system in vascular inflammation". Trends Pharmacol. Sci. 29 (7): 367–74. doi:10.1016/j.tips.2008.05.003. PMID 18579222.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Padwal RS; Hemmelgarn BR; Khan NA; และคณะ (2009). "The 2009 Canadian Hypertension Education Program recommendations for the management of hypertension: Part 1 – blood pressure measurement, diagnosis and assessment of risk". Canadian Journal of Cardiology. 25 (5): 279–86. doi:10.1016/S0828-282X (09) 70491-X. PMC 2707176. PMID 19417858.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Padwal RJ; Hemmelgarn BR; Khan NA; และคณะ (2008). "The 2008 Canadian Hypertension Education Program recommendations for the management of hypertension: Part 1 – blood pressure measurement, diagnosis and assessment of risk". Canadian Journal of Cardiology. 24 (6): 455–63. doi:10.1016/S0828-282X (08) 70619-6. PMC 2643189. PMID 18548142.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Padwal RS; Hemmelgarn BR; McAlister FA; และคณะ (2007). "The 2007 Canadian Hypertension Education Program recommendations for the management of hypertension: Part 1 – blood pressure measurement, diagnosis and assessment of risk". Canadian Journal of Cardiology. 23 (7): 529–38. doi:10.1016/S0828-282X (07) 70797-3. PMC 2650756. PMID 17534459.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Hemmelgarn BR; McAlister FA; Grover S; และคณะ (2006). "The 2006 Canadian Hypertension Education Program recommendations for the management of hypertension: Part I – Blood pressure measurement, diagnosis and assessment of risk". Canadian Journal of Cardiology. 22 (7): 573–81. doi:10.1016/S0828-282X (06) 70279-3. PMC 2560864. PMID 16755312.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Hemmelgarn BR; McAllister FA; Myers MG; และคณะ (2005). "The 2005 Canadian Hypertension Education Program recommendations for the management of hypertension: part 1- blood pressure measurement, diagnosis and assessment of risk". Canadian Journal of Cardiology. 21 (8): 645–56. PMID 16003448.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 47.0 47.1 47.2 National Clinical Guideline Centre (August 2011). "7 Diagnosis of Hypertension, 7.5 Link from evidence to recommendations". Hypertension (NICE CG 127) (PDF). National Institute for Health and Clinical Excellence. p. 102. สืบค้นเมื่อ 2011-12-22. อ้างอิงผิดพลาด: ป้ายระบุ
<ref>ไม่สมเหตุสมผล มีนิยามชื่อ "NICE127 full" หลายครั้งด้วยเนื้อหาต่างกัน - ↑ North of England Hypertension Guideline Development Group (1 August 2004). "Frequency of measurements". Essential hypertension (NICE CG18). National Institute for Health and Clinical Excellence. p. 53. สืบค้นเมื่อ 2011-12-22.
- ↑ Franklin, SS (2012 Feb). "Unusual hypertensive phenotypes: what is their significance?". Hypertension. 59 (2): 173–8. doi:10.1161/HYPERTENSIONAHA.111.182956. PMID 22184330.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help); ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Luma GB, Spiotta RT (2006). "Hypertension in children and adolescents". Am Fam Physician. 73 (9): 1558–68. PMID 16719248.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 51.0 51.1 51.2 Mancia G; De Backer G; Dominiczak A; และคณะ (2007). "2007 ESH-ESC Practice Guidelines for the Management of Arterial Hypertension: ESH-ESC Task Force on the Management of Arterial Hypertension". J. Hypertens. 25 (9): 1751–62. doi:10.1097/HJH.0b013e3282f0580f. PMID 17762635.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ 52.0 52.1 52.2 52.3 52.4 Williams, B (2004 Mar). "Guidelines for management of hypertension: report of the fourth working party of the British Hypertension Society, 2004-BHS IV". Journal of Human Hypertension. 18 (3): 139–85. doi:10.1038/sj.jhh.1001683. PMID 14973512.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help); ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ 53.0 53.1 53.2 53.3 53.4 53.5 สมาคมความดันโลหิตสูงแห่งประเทศไทย (2012). แนวทางการรักษาโรคความดันโลหิตสูงในเวชปฏิบัติทั่วไป พ.ศ. 2555 (PDF). การประชุมวิชาการประจำปี ครั้งที่ 10 "Trends in Hypertension 2012" 17 กุมภาพันธ์ 2555. กรุงเทพฯ, ประเทศไทย. ISBN 1-111-22222-9. สืบค้นเมื่อ 23 มิถุนายน พ.ศ. 2555.
{{cite conference}}: ตรวจสอบค่า|isbn=: checksum (help); ตรวจสอบค่าวันที่ใน:|accessdate=(help) - ↑ Din-Dzietham R, Liu Y, Bielo MV, Shamsa F (2007). "High blood pressure trends in children and adolescents in national surveys, 1963 to 2002". Circulation. 116 (13): 1488–96. doi:10.1161/CIRCULATIONAHA.106.683243. PMID 17846287.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ 55.0 55.1 55.2 55.3 National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents (2004). "The fourth report on the diagnosis, evaluation, and treatment of high blood pressure in children and adolescents". Pediatrics. 114 (2 Suppl 4th Report): 555–76. doi:10.1542/peds.114.2.S2.555. PMID 15286277.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ "Global health risks: mortality and burden of disease attributable to selected major risks" (PDF). World Health Organization. 2009. สืบค้นเมื่อ 10 February 2012.
- ↑ Lewington S, Clarke R, Qizilbash N, Peto R, Collins R (2002). "Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies". Lancet. 360 (9349): 1903–13. doi:10.1016/S0140-6736 (02) 11911-8. PMID 12493255.
{{cite journal}}: ตรวจสอบค่า|doi=(help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ Singer DR, Kite A (2008). "Management of hypertension in peripheral arterial disease: does the choice of drugs matter?". European Journal of Vascular and Endovascular Surgery. 35 (6): 701–8. doi:10.1016/j.ejvs.2008.01.007. PMID 18375152.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ Williams, B (2004 Mar). "Guidelines for management of hypertension: report of the fourth working party of the British Hypertension Society, 2004-BHS IV". Journal of Human Hypertension. 18 (3): 139–85. doi:10.1038/sj.jhh.1001683. PMID 14973512.
{{cite journal}}: ตรวจสอบค่าวันที่ใน:|date=(help); ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Whelton PK; และคณะ (2002). "Primary prevention of hypertension. Clinical and public health advisory from the National High Blood Pressure Education Program". JAMA. 288 (15): 1882–1888. doi:10.1001/jama.288.15.1882. PMID 12377087.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help) - ↑ "NPS Prescribing Practice Review 52: Treating hypertension". NPS Medicines Wise. September 1, 2010. สืบค้นเมื่อ November 5, 2010.
- ↑ Siebenhofer, A (2011-09-07). Siebenhofer, Andrea (บ.ก.). "Long-term effects of weight-reducing diets in hypertensive patients". Cochrane database of systematic reviews (Online). 9 (9): CD008274. doi:10.1002/14651858.CD008274.pub2. PMID 21901719.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ Blumenthal JA; Babyak MA; Hinderliter A; และคณะ (2010). "Effects of the DASH diet alone and in combination with exercise and weight loss on blood pressure and cardiovascular biomarkers in men and women with high blood pressure: the ENCORE study". Arch. Intern. Med. 170 (2): 126–35. doi:10.1001/archinternmed.2009.470. PMID 20101007.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|author-separator=ถูกละเว้น (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help) - ↑ He, FJ (2004). MacGregor, Graham A (บ.ก.). "Effect of longer-term modest salt reduction on blood pressure". Cochrane database of systematic reviews (Online) (3): CD004937. doi:10.1002/14651858.CD004937. PMID 15266549.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|coauthors=ถูกละเว้น แนะนำ (|author=) (help) - ↑ "Your Guide To Lowering Your Blood Pressure With DASH" (PDF). สืบค้นเมื่อ 2009-06-08.
- ↑ Greenhalgh J, Dickson R, Dundar Y (2009). "The effects of biofeedback for the treatment of essential hypertension: a systematic review". Health Technol Assess. 13 (46): 1–104. doi:10.3310/hta13460. PMID 19822104.
{{cite journal}}: ไม่รู้จักพารามิเตอร์|doi_brokendate=ถูกละเว้น แนะนำ (|doi-broken-date=) (help); ไม่รู้จักพารามิเตอร์|month=ถูกละเว้น (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ 67.0 67.1 Nelson, Mark. "Drug treatment of elevated blood pressure". Australian Prescriber (33): 108–112. สืบค้นเมื่อ August 11, 2010.
- ↑ Diao, Diana (2012). "Pharmacotherapy for mild hypertension". The Cochrane Collaboration (8). doi:10.1002/14651858.CD006742.pub2.
- ↑ Law M, Wald N, Morris J (2003). "Lowering blood pressure to prevent myocardial infarction and stroke: a new preventive strategy" (PDF). Health Technol Assess. 7 (31): 1–94. PMID 14604498.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Shaw, Gina (2009-03-07). "Prehypertension: Early-stage High Blood Pressure". WebMD. สืบค้นเมื่อ 2009-07-03.

