โรคลมชัก
ลิงก์ข้ามภาษาในบทความนี้ มีไว้ให้ผู้อ่านและผู้ร่วมแก้ไขบทความศึกษาเพิ่มเติมโดยสะดวก เนื่องจากวิกิพีเดียภาษาไทยยังไม่มีบทความดังกล่าว กระนั้น ควรรีบสร้างเป็นบทความโดยเร็วที่สุด |
| โรคลมชัก Epilepsy | |
|---|---|
 คลื่นไฟฟ้าที่มีลักษณะเร็วและแหลมสูง ขนาดความถี่ 3 เฮิรตซ์ ซึ่งพบจากการตรวจบันทึกคลื่นไฟฟ้าสมอง | |
| บัญชีจำแนกและลิงก์ไปภายนอก | |
| ICD-10 | G40-G41 |
| ICD-9 | 345 |
| DiseasesDB | 4366 |
| MedlinePlus | 000694 |
| eMedicine | neuro/415 |
| MeSH | D004827 |
โรคลมชัก หรือ โรคลมบ้าหมู (อังกฤษ: epilepsy มีรากศัพท์จากกรีกโบราณ: ἐπιλαμβάνειν หมายถึง ยึด ครอบครอง หรือ ทำให้เจ็บป่วย[1]) เป็นกลุ่มโรคทางประสาทวิทยาซึ่งถูกจำกัดความโดยอาการชักอันมีต้นเหตุจากการทำงานอย่างสอดคล้องกันมากเกินไปของเซลล์ประสาท[2][3] ระยะเวลาและความรุนแรงของโรคลมชักสามารถมีได้ตั้งแต่แบบสั้นๆและแทบไม่มีอาการ ไปจนถึงอาการสั่นอย่างรุนแรงเป็นเวลานานๆ[4] อาการชักดังกล่าวสามารถทำให้เกิดการบาดเจ็บทางร่างกายเช่น กระดูกหัก[4] ลักษณะสำคัญของโรคลมชักคืออาการชักจะเกิดขึ้นซ้ำๆโดยไม่มีสิ่งเร้าหรือกระตุ้น[2] อาการชักซึ่งเกิดจากสิ่งเร้าอย่างใดหนึ่งอย่างชัดเจน (เช่น ภาวะขาดเหล้า) จะไม่ถือว่าเป็นโรคลมชัก[5] ผู้ป่วยโรคลมชักในบางประเทศมักถูกตีตราจากสังคมเนื่องจากอาการที่แสดงออกมา[4]
โรคลมชักในผู้ป่วยส่วนใหญ่ยังไม่มีสาเหตุที่แน่ชัด[4] อย่างไรก็ดีโรคลมชักสามารถเกิดขึ้นหากผู้ป่วยได้รับการบาดเจ็บทางสมอง เป็นโรคหลอดเลือดสมอง มีเนื้องอกในสมอง หรือ ได้รับการติดเชื้อทางสมอง ผ่านกระบวนการที่เรียกว่า อิพิเลปโตเจเนซิส[4][6][7] ความผิดปกติของพันธุกรรมมีส่วนเชื่อมโยงกับโรคลมชักในสัดส่วนเพียงเล็กน้อย[8][9] การชักจากโรคลมชักเป็นผลจากการทำงานที่ผิดปกติหรือมากเกินไปของเซลล์เปลือกสมอง[5] การวินิจฉัยมักจะทำโดยการตัดภาวะอื่นๆซึ่งอาจทำให้เกิดอาการที่คล้ายคลึงกันออกไปก่อน เช่น เป็นลม นอกจากนี้การวินิจฉัยยังรวมไปถึงการพิจารณาว่ามีสาเหตุอื่นๆของการชักหรือไม่ เช่น การขาดแอลกอฮอล์ หรือ ความผิดปกติของปริมาณอิเล็กโตรไลต์ในเลือด ซึ่งอาจทำได้โดยการตรวจสมองผ่านการสร้างภาพด้วยเรโซแนนซ์แม่เหล็ก และ การตรวจเลือด บ่อยครั้งโรคลมชักสามารถได้รับการยืนยันด้วยการบันทึกคลื่นไฟฟ้าสมอง แต่ผลการตรวจที่ปกติก็ไม่ได้ทำให้แพทย์สามารถตัดโรคดังกล่าวออกไปได้[8]
ประมาณ 70% ของผู้ป่วยโรคลมชักสามารถควบคุมอาการของโรคได้ด้วยยา[10] ซึ่งบ่อยครั้งตัวเลือกที่ให้ผลการควบคุมอาการดีมีราคาถูก[4] ในกรณีที่อาการชักของผู้ป่วยไม่ตอบสนองต่อยา อาจพิจารณาการผ่าตัด การกระตุ้นระบบประสาท และ การเปลี่ยนอาหารได้เป็นกรณีไป[11][12] โรคลมชักมิได้คงอยู่ตลอดไปในผู้ป่วยทุกราย มีผุ้ป่วยหลายรายที่อาการดีขึ้นจนถึงขั้นไม่ต้องใช้ยา[4]
ข้อมูลในปี ค.ศ. 2015 ชี้ให้เห็นว่าทั่วโลกมีผู้ป่วยโรคลมชักประมาณ 39 ล้านคน[13] และเกือบ 80% ของผู้ป่วยอาศัยอยู่ในประเทศกำลังพัฒนา[4] ในปี ค.ศ. 2015 โรคลมชักส่งผลให้มีผู้เสียชีวิต 125,000 คนโดยเพิ่มขึ้นจาก 112,000 คนในปี ค.ศ. 1990[14][15] โรคลมชักพบบ่อยขึ้นตามอายุ[16][17] ในประเทศที่พัฒนาแล้วผู้ป่วยรายใหม่ส่วนใหญ่จะเป็นเด็กทารกและผู้สูงอายุ[18] ขณะที่ผู้ป่วยรายใหม่ส่วนใหญ่ของประเทศที่กำลังพัฒนามักจะเป็นเด็กโตและผู้ใหญ่ตอนต้น ต้นเหตุของความแตกต่างนี้มาจากปริมาณความชุกของสาเหตุของโรคที่แตกต่างกัน[19] ประมาณ 5–10% ของประชากรทั้งหมดจะมีการชักที่เกิดจากการทำงานของร่างกายหรือภาวะโดยกำเนิด (unprovoked seizure) ก่อนอายุ 80 ปี[20] และโอกาสเกิดการชักครั้งที่สองอยู่ระหว่าง 40 ถึง 50%[21] ในหลายพื้นที่ของโลกผู้ที่เป็นโรคลมชักมักจะได้รับการจำกัดความสามารถในการขับขี่หรือไม่ได้รับอนุญาตให้ขับยานพาหนะ แต่ส่วนใหญ่จะสามารถกลับไปขับขี่ได้หากผ่านช่วงเวลาหนึ่งที่ไม่มีอาการชักเลย[22]
อาการของโรค
[แก้]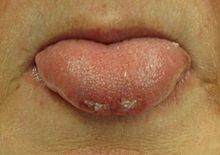
ลักษณะเด่นของโรคลมชักคือ อาการชัก ที่เกิดขึ้นซ้ำๆในระยะยาว[23] อาการชักอาจแสดงออกได้หลายอย่างขึ้นอยู่กับบริเวณที่มีความผิดปกติของสมองและอายุของผู้ป่วย[23][24]
อาการชัก
[แก้]อาการชักที่พบได้บ่อยมากที่สุดประมาณ 60% คือการเกร็งกระตุกของกล้ามเนื้อ[24] โดยหนึ่งในสามของผู้ป่วยที่มีอาการแบบนี้เป็นการชักแบบทั่วไป[24]ซึ่งเกิดจากการที่สมองทั้งสองซีกส่งสัญญาณผิดปกติ อีกสองในสามเป็นผลจากการชักแบบเริ่มต้นเฉพาะจุดซึ่งเกิดจากการที่สมองเพียงซีกเดียวส่งสัญญาณผิดปกติ ซึ่งการชักแบบนี้อาจพัฒนาจนกระทั่งสมองทั้งสองซีกส่งสัญญาณที่ผิดปกติ[24] ที่เหลืออีก 40% จะเป็นอาการชักแบบไม่มีการเกร็งกระตุกของกล้ามเนื้อ ตัวอย่างของอาการชักประเภทนี้เรียกว่าชักเงียบ โดยจะแสดงอาการในรูปแบบของความรู้สึกตัวที่ลดลงและมักมีเวลานานประมาณ 10 วินาที[6][25]
การชักแบบเริ่มต้นเฉพาะจุด (partial seizure) มักมีอาการบางอย่างนำมาก่อนซึ่งอาการเหล่านั้นในทางการแพทย์เรียกว่าออร่า[26] ออร่าอาจมีผลกับประสาทรับรู้ (เช่นการมองเห็น การได้ยิน หรือ กลิ่น) จิตใจ ระบบประสาทส่วนกลาง หรือ ทางการทำงานของกล้ามเนื้อ[6] การกระตุกของกล้ามเนื้ออาจเริ่มที่กล้ามเนื้อกลุ่มหนึ่งและลามออกไปถึงกล้ามเนื้อบริเวณรอบๆโดยอาการเช่นนี้มีชื่อเรียกว่าแจ็คโซเนี่ยนมาร์ช[27] และอาจพบการเคลื่อนไหวที่เกิดขึ้นเองโดยอัตโนมัติซ้ำๆเช่น การกระแทกลิ้น หรือ การที่ผู้ป่วยพยายามหยิบสิ่งของบางอย่างขึ้นมาเรื่อยๆ[27]
การชักแบบทั่วไป (generalized seizure) มีอยู่ 6 ลักษณะได้แก่ เกร็ง-กระตุก เกร็ง กระตุก กล้ามเนื้อกระตุก ชักเงียบ และ ไม่เกร็ง[28] อาการชักทั้งหมดนี้จะเกิดร่วมกับการสูญเสียสติสัมปชัญญะและไม่มีอาการเตือนล่วงหน้า
อาการชักแบบเกร็ง-กระตุกเป็นภาวะการชักที่มีทั้งอาการเกร็งและกระตุกเกิดขึ้นอย่างต่อเนื่อง โดยในช่วงที่มีอาการเกร็งจะเห็นการแข็งตัวของกลัมเนื้อแขนขาและการโค้งขอของแผ่นหลังจนมีลักษณะเหมือนการทำท่าสะพานโค้งซึ่งมักกินเวลานานประมาณ 10-30 วินาที ในช่วงนี้อาจพบเสียงร้องจากผู้ป่วยได้เนื่องจากการเกร็งของกล้ามเนื้อทรวงอกทำให้อากาศถูกไล่ออกจากปอด และอาจมีการเปลี่ยนแปลงของสีผิวเป็นสีน้ำเงินม่วงเนื่องจากการเกร็งนานๆทำให้ผู้ป่วยไม่หายใจ สำหรับช่วงที่มีอาการกระตุกจะพบว่าผู้ป่วยมีการเขย่าของแขนขาซ้ำๆ หลังจากการชักสิ้นสุดลงอาจใช้เวลาอีกประมาณ 10-30 นาทีจนกว่าสติของผู้ป่วยจะกลับมาเป็นปกติ โดยในช่วงดังกล่าวมีชื่อว่าภาวะขาดสติสัมปชัญญะภายหลังจากอาการชัก การสูญเสียความสามารถในการควบคุมการขับถ่ายหรือปัสสาวะ[29]และการกัดส่วนปลายหรือด้านข้างของลิ้น[30]อาจเกิดขึ้นได้ระหว่างการชัก การกัดลิ้นบริเวณด้านข้างพบได้บ่อยในการชักแบบเกร็ง-กระตุก[30] อย่างไรก็ดีการกัดลิ้นสามารถพบในผู้ป่วยที่มีการชักด้วยสาเหตุทางจิตใจ[30]ได้เช่นเดียวกัน
การชักแบบกล้ามเนื้อกระตุกหมายถึง การกระตุกเป็นระยะเวลาสั้นๆของกล้ามเนื้อบางส่วนหรือทั่วร่างกาย[31] การชักเงียบอาจมีอาการแสดงออกเพียงเล็กน้อยเช่น การหันศีรษะ หรือ กระพริบตา[6] ในระหว่างการชักแบบนี้ผู้ป่วยไม่จำเป็นต้องล้มลงและอาจกลับมาเป็นปกติทันทีภายการชักหยุดลง[6] การชักแบบไม่เกร็งจะเห็นได้จากคือการสูญเสียความตึงตัวของกล้ามเนื้อซึ่งกินระยะเวลานานมากกว่า 1 วินาที[27] และมักจะแสดงอาการทั้งสองข้างของร่างกายพร้อมๆกัน[27]
ประมาณ 6% ของผู้ที่เป็นโรคลมชักจะมีอาการชักซึ่งถูกเหนี่ยวนำโดยเหตุการณ์บางอย่างเรียกว่า การชักโดยปฏิกิริยา[32] ผู้ป่วยที่เป็นโรคลมชักโดยปฏิกิริยาจะมีอาการชักซึ่งเกิดจากสิ่งเร้าหรือสิ่งกระตุ้นบางประเภทเท่านั้น[33] ภาวะเหนี่ยวนำที่พบบ่อยได้แก่ การมองเห็นไฟกระพริบ และ การได้ยินเสียงดังๆที่เกิดขึ้นอย่างรวดเร็ว[32]
โรคลมชักบางประเภทจะแสดงอาการบ่อยครั้งระหว่างการนอนหลับของผู้ป่วย[34] และโรคลมชักบางประเภทจะเกิดขึ้นเฉพาะเวลาผู้ป่วยหลับเท่านั้น[35]
ภาวะขาดสติสัมปชัญญะภายหลังจากอาการชัก
[แก้]หมายถึงช่วงเวลาหลังจากการชักยุติลงแล้วแต่สติสัมปชัญญะของผู้ป่วยยังไม่กลับคืนมา[26] ภาวะดังกล่าวมักกินเวลาประมาณ 3-15 นาที[36] จนถึงหลายชั่วโมง[37] อาการอื่นๆที่สามารถพบร่วมได้แก่ ความรู้สึกเหนื่อย การปวดศีรษะ การมีปัญหาในการออกคำพูดที่พูด และ ความผิดปกติของพฤติกรรม[37] ภาวะโรคจิตสามารถเกิดขึ้นหลังจากการชักได้บ่อยครั้งและพบใน 6-10% ของผู้ป่วย[38] บ่อยครั้งผู้ป่วยไม่สามารถจำสิ่งที่เกิดขึ้นในช่วงเวลานี้[37] นอกจากนั้นภาวะอ่อนแรงเฉพาะส่วนซึ่งมีชื่อเรียกว่า ทอดด์พาราไรซิส สามารถเกิดขึ้นภายหลังจากการชักแบบเริ่มต้นเฉพาะจุดได้เช่นเดียวกันโดยจะมีมักจะมีอาการนานตั้งแต่ไม่กี่วินาทีจนถึงหลายนาที และมีน้อยรายที่อาการอยุ่นานเป็นวัน[39]
ผลกระทบต่อจิตใจและสังคม
[แก้]โรคลมชักสามารถมีผลกระทบต่อสุขภาพทางสังคมและจิตใจของผู้ป่วย[24] ผลกระทบที่กล่าวถึงอาจแสดงออกในรูปแบบของการปลีกตัวจากสังคม การถูกตราหน้าโดยคนรอบข้าง และ ความพิการ[24] นอกจากนี้ยังอาจมีผลกับระดับความสำเร็จทางการศึกษาและโอกาสที่จะได้รับการจ้างงาน[24] การเรียนรู้ช้า หรือ ความยุ่งยากในการเรียนรู้ เป็นภาวะที่พบได้บ่อยในผู้ป่วยโรคลมชักโดยเฉพาะอย่างยิ่งในผู้ป่วยเด็ก[24] การถูกตราหน้าจากสังคมจากการเป็นโรคลมชักยังส่งผลกระทบต่อครอบครัวของผู้ป่วยด้วยเช่นเดียวกัน[29]
ความผิดปกติบางอย่างสามารถพบได้บ่อยในผู้ป่วยโรคลมชัก (ขึ้นอยู่กับกลุ่มอาการของโรคลมชักที่ผู้ป่วยมี) ความผิดปกติที่กล่าวถึงนี้ได้แก่ โรคซึมเศร้า โรควิตกกังวล โรคย้ำคิดย้ำทำ[40] และ โรคไมเกรน[41] ผู้ป่วยเด็กที่เป็นโรคลมชักมีโอกาสเป็นโรคสมาธิสั้นมากกว่าเด็กทั่วไปประมาณ 3-5 เท่า[42] โรคสมาธิสั้น และ โรคลมชักมีผลกระทบอย่างมีนัยสำคัญต่อ พฤติกรรม การเรียนรู้และ การพัฒนาทางสังคมของเด็ก[43] นอกจากนี้โรคลมชักยังพบมากในเด็กที่มีอาการเชิงออทิสติก[44]
สาเหตุของโรค
[แก้]โรคลมชักอาจเป็นภาวะที่ได้มาแต่กำเนิด (จากพันธุกรรม) เป็นผลข้างเคียงจากโรคหรือภาวะอื่นๆซึ่งเกิดขึ้นกับผู้ป่วย หรืออาจเกิดจากการทำงานร่วมกันของปัจจัยทั้งสองอย่าง[45] สาเหตุของโรคลมชักซึ่งไม่ได้มาจากกรรมพันธ์ ที่ได้รับการพิสูจน์แล้วได้แก่ การได้รับบาดเจ็บทางสมองอย่างรุนแรง โรคหลอดเลือดสมอง เนื้องอกสมอง และความผิดปกติซึ่งเกิดจากการติดเชื้อในสมอง[45] มีผู้ป่วยประมาณ 60% ที่ไม่สามารถตรวจพบสาเหตุของโรคลมชักได้[29][24] ในเด็กเล็กโรคลมชักมักมีเหตุจาก โรคทางพันธุกรรม ความผิดปกติแต่กำเนิด หรือ ความผิดปกติของพัฒนาการ ในขณะที่สาเหตุของโรคลมชักในคนสูงอายุมักจะเกิดจาก โรคหลอดเลือดสมอง และ เนื้องอกสมอง[24]
การชักอาจเป็นผลต่อเนื่องจากปัญหาสุขภาพด้านอื่น ๆ[28] ถ้าอาการชักเกิดขึ้นจากสาเหตุที่ชัดเจนเช่น โรคหลอดเลือดสมอง การบาดเจ็บที่ศีรษะ การกลืนสารพิษหรือ ความบกพร่องของเมตาโบลิซึม เราจะเรียกอาการที่เกิดขึ้นว่า การชักแบบเฉียบพลัน ซึ่งจะถูกจำแนกให้อยู่ในกลุ่มของความผิดปกติที่ทำให้เกิดการชัก มากกว่าจะวินิจฉัยว่าผู้ป่วยเป็นโรคลมชัก[46][47]
พันธุกรรม
[แก้]มีความเชื่อว่าพันธุกรรมเป็นสาเหตุส่วนใหญ่ของโรคลมชักไม่ว่าจะเป็นผลโดยตรงหรือทางอ้อม[9] โรคลมชักบางอย่างเป็นผลจากความผิดปกติของของยีนเพียงตัวเดียว (ประมาณ 1-2%) แต่ส่วนใหญ่จะเกิดจากการทำงานร่วมกันของยีนหลายตัวผนวกกับปัจจัยด้านสิ่งแวดล้อม[9] ปัจจุบันมีกลุ่มอาการซึ่งเกิดจากความผิดปติของยีนเพียงตัวเดียวประมาณ 200 กลุ่มอาการที่สามารถทำให้เกิดอาการชักได้[48] โดยยีนส่วนใหญ่มีส่วนเกี่ยวข้องกับการทำงานของช่องไอออน[45] ตัวอย่างเช่น ยีนสำหรับช่องไอออนเอง เอนไซม์ กาบารีเซปเตอร์ และ จี โปรตีน-คัปเปิลด์รีเซปเตอร์[31]
ในฝาแฝดร่วมไข่ ถ้าแฝดคนใดคนหนึ่งเป็นลมชักจะมีโอกาส 50-60% ที่แฝดอีกคนจะเป็นโรคเหมือนกัน[9] หากเป็นแฝดต่างไข่จะมีความเสี่ยงเพียง 15%[9] ความเสี่ยงจะยิ่งสูงขึ้นหากเป็นการชักแบบทั่วไป[9] หากฝาแฝดทั้งสองเป็นโรคลมชักกลุ่มอาการชักที่แสดงออกมามักจะเหมือนกัน (70-90%)[9] ญาติสนิทของผู้ป่วยโรคลมชักจะมีความเสี่ยงต่อการเป็นโรคประมาณห้าเท่าของประชากรทั่วไป[49] ประมาณ 1 ถึง 10% ของผู้ที่มีกลุ่มอาการดาวน์และ 90% ของผู้ที่มีกลุ่มอาการแอนเจลแมนจะเป็นโรคลมชัก[49]
ภาวะอื่นๆที่ผู้ป่วยได้มาหลังกำเนิด
[แก้]โรคลมชักอาจเป็นผลข้างเคียงของภาวะอื่นๆเช่น เนื้องอกสมอง โรคหลอดเลือดสมอง การได้รับบาดเจ็บที่ศีรษะ การติดเชื้อของระบบประสาทส่วนกลาง และ เป็นผลมาจากความเสียหายของสมองในช่วงเวลาของการเกิด[29][28] ผู้ที่มีเนื้องอกในสมองประมาณ 30% จะได้รับการวินิจฉัยว่าเป็นโรคลมชัก หรืออีกนัยหนึ่งเนื้องอกในสมองถือเป็นสาเหตุประมาณ 4% ของโรคลมชักทั้งหมด[49] ความเสี่ยงที่จะเกิดโรคลมชักจะยิ่งสูงขึ้นหากก้อนอยู่ในตำแหน่งกลีบขมับ และ เป็นเนื้องอกที่เติบโตช้า[49] ก้อนอื่นๆซึ่งเกิดจากการเจริญเติบโตที่ผิดปกติของเส้นเลือดอย่างเช่น ซีรีบรัล คาเวอร์นัส มาล์วฟอร์เมชั่น และ อาร์เทอริโอวินัส มาล์วฟอร์เมชั่น มีความเสี่ยงที่จะทำให้เกิดโรคลมชักสูงถึง 40-60%[49] ประมาณ 2-4% ของผู้ที่มีอาการของโรคหลอดเลือดสมองจะพัฒนาโรคลมชักภายหลัง[49] ในสหราชอาณาจักรโรคหลอดเลือดสมองเป็นสาเหตุประมาณ 15% ของโรคลมชักทั้งหมด และเชื่อว่าเป็นสาเหตุ 30% ของผู้สูงอายุที่เป็นโรคลมชัก[24][49] มีความเชื่อว่าประมาณ 6-20% ของโรคลมชักอาจเกิดจากการได้รับบาดเจ็บที่ศีรษะ[49] การได้รับบาดเจ็บที่ศีรษะเพียงเล็กน้อยเพิ่มความเสี่ยงที่จะเกิดโรคลมชักประมาณสองเท่า หากเป็นการบาดเจ็บอย่างรุนแรงจะเพิ่มความเสี่ยงขึ้นเจ็ดเท่า[49] ในผู้ที่ถูกยิงปืนกำลังสูงบริเวณศีรษะมีความเสี่ยงอยู่ที่ประมาณ 50%[49]
มีหลักฐานบางอย่างที่แสดงให้เห็นถึงความสัมพันธ์ระหว่างโรคลมชักและโรคแพ้กลูเตน ในขณะที่หลักฐานอื่นๆชี้นำไปทิศทางตรงข้าม[50][51] การศึกษาในปี 2012 พบว่าประมาณ 1-6% ของผู้ป่วยโรคลมชักจะเป็นโรคแพ้กลูเตน ในขณะที่ 1% ของประชากรทั่วไปจะเป็นโรคแพ้กลูเตน[51]
ความเสี่ยงที่จะเกิดโรคลมชักจากภายหลังจากการเป็นโรคเยื่อหุ้มสมองอักเสบมีน้อยกว่า 10% -- ในขณะที่อาการชักมักจะเกิดขึ้นระหว่างการดำเนินของโรค[49] ผุ้ป่วยที่เป็นโรคสมองอักเสบจากเริมมีความเสี่ยงที่จะเกิดอาการชักสูงถึง 50%[49] และมีความเสี่ยงที่จะนำไปสู่โรคลมชักได้ถึง 25%[52][53] การติดเชื้อพยาธิตัวตืดซึ่งนำไปสู่การติดเชื้อตัวตืดในระบบประสาทส่วนกลาง เป็นสาเหตุประมาณครึ่งหนึ่งของผู้ป่วยโรคลมชักซึ่งอาศัยอยู่ในพื้นที่เฉพาะถิ่นของพยาธิ[49] โรคลมชักอาจเกิดขึ้นหลังจากการติดเชื้อในสมองอื่นๆเช่น โรคมาลาเรียขึ้นสมอง โรคทอกโซพลาสโมซิส และ โรคพยาธิตัวกลม[49] การดื่มสุราติดต่อกันเป็นเวลานานๆเพิ่มความเสี่ยงของโรคลมชัก โดยผู้ที่ดื่มหกหน่วยของเครื่องดื่มแอลกอฮอล์ต่อวันจะเพิ่มความเสี่ยงต่อการเป็นโรคลมชักประมาณสองเท่าครึ่ง[49] ความเสี่ยงอื่นๆได้แก่ โรคอัลไซเมอร์ โรคปลอกประสาทเสื่อมแข็ง ทูเบอรัส สเคลอโรซิส และ โรคไข้สมองอักเสบจากภูมิต้านตนเอง[49] การได้รับการฉีดวัคซีนไม่ได้เพิ่มความเสี่ยงต่อการเป็นโรคลมชัก[49] ภาวะทุพโภชนาการเป็นปัจจัยเสี่ยงหลักที่ทำให้เกิดโรคลมชักในประเทศกำลังพัฒนา แต่ยังไม่มีความชัดเจนว่าเป็นสาเหตุโดยตรงหรือทางอ้อม[19] ผู้ป่วยที่เป็นอัมพาตสมองใหญ่จะมีความเสี่ยงเพิ่มต่อการเป็นโรคลมชัก โดยมีการพบว่าครึ่งหนึ่งของป่วยอัมพาตสมองใหญ่ชนิด กล้ามเนื้อเกร็งอัมพาตแขนขาสองข้าง และ กล้ามเนื้อเกร็งอัมพาตครึ่งซีก ได้รับการวินิจฉัยว่าเป็นโรคลมชัก[54]
กลไกการเกิดโรค
[แก้]โดยปกติคลื่นไฟฟ้าสมองจะมีลักษณะแบบไม่สอดคล้องกัน (non-synchronous)[6] คลื่นไฟฟ้าสมองจะถูกควบคุมโดยปัจจัยต่าง ๆ ทั้งภายในและสภาพแวดล้อมภายนอกเซลล์ประสาท ปัจจัยภายในเซลล์ประสาทรวมถึง ชนิดของเซลล์ประสาท จำนวนและการกระจายช่องไอออน การเปลี่ยนแปลงของตัวรับ และ การเปลี่ยนแปลงการแสดงออกของยีน[55] ปัจจัยภายในเซลล์ประสาทรวมถึง ความเข้มข้นของไอออน ความยืดหยุ่นต่อการเปลี่ยนแปลงของจุดประสานประสาท และ การควบคุมการสลายตัวของสารสื่อประสาทโดยเซลล์เกลีย[55][56]
โรคลมชัก
[แก้]กลไกหลักที่ทำให้เกิดโรคลมชักยังไม่เป็นที่ทราบในปัจจุบัน[57] แต่มีข้อมูลที่ทราบแล้วบางส่วนเกี่ยวกับกลไกของเซลล์และโครงสร้างที่ทำให้เกิดโรค อย่างไรก็ดียังไม่เป็นที่ทราบว่าภายใต้สถานการณ์ใด สมองจึงเข้าสู่ภาวะการชักโดยการทำงานอย่างสอดคล้องกันมากจนเกินไป (excessive synchronization)[58][59]
ในผู้ป่วยโรคลมชัก เซลล์ประสาทที่ถูกเร้าจะส่งผลให้เกิดศักยะงานได้ง่าย หรือ มีความต้านทานต่อการสร้างศักยะงานต่ำ[6] สาเหตุอาจเกิดขึ้นเนื่องจากการเปลี่ยนแปลงต่าง ๆ ของช่องไอออน หรือ เซลล์ประสาทที่ถูกยับยั้งไม่ทำงานอย่างถูกต้อง[6] และจึงส่งผลให้เกิดพื้นที่ที่เป็นต้นกำเนิดของอาการชัก ซึ่งเรียกว่า "ศูนย์การชัก" (seizure focus)[6] กลไกการเกิดโรคลมชักอีกช่องทางอาจเกิดจากการเพิ่มวงจรเซลล์ประสาทที่ถูกกระตุ้น (excitatory circuits) หรือการลดของวงจรเซลล์ประสาทที่ถูกยับยั้ง (inhibitory circuits) ภายหลังจากการได้รับบาดเจ็บที่สมอง[6][7] โรคลมชักที่เกิดจากกลไกดังกล่าวเกิดขึ้นผ่านกระบวนการที่เรียกว่า อิพิเลปโตเจเนซิส[6][7] ความเสียหายของตัวกรองกั้นระหว่างเลือดและสมองอาจเป็นหนึ่งในกลไกหลักของการเกิดโรคลมชักเนื่องจากเป็นการทำให้สารต่างๆในเลือดเข้าสู่สมองได้[60]
อาการชัก
[แก้]มีหลักฐานว่า อาการชักซึ่งเกิดจากโรคลมชักมักไม่ได้เป็นเหตุการณ์สุ่ม อาการชักมักเกิดขึ้นตามหลังปัจจัยต่างๆเช่น ความเครียด การดื่มแอลกอฮอล์เกินขนาด ไฟกระพริบ หรือ การขาดการนอนหลับ คำว่า ขีดเริ่มของการชัก มักใช้เพื่อสื่อถึง ปริมาณของสิ่งกระตุ้นที่จำเป็นต่อการเกิดอาการชัก ขีดเริ่มของการชักจะลดลงในผู้ป่วยโรคลมชัก[58]
อาการชักซึ่งเกิดจากโรคลมชักจะเกิดจากการที่กลุ่มของเซลล์ประสาทเริ่มศักยะงานในปริมาณสูงอย่างผิดปกติ[24] และสอดคล้องกัน[6] ผลลัพธ์ทำให้เกิดคลื่นของการลดความต่างศักย์ เรียกว่า ดีโพลาไรซิ่ง ชิฟท์[61] โดยปกติหลังจากเซลล์ประสาทที่ได้รับการเร้า ทำงานหรือสร้างศักยะงาน ตัวของมันจะทนทานต่อการสร้างศักยะงานซ้ำในช่วงเวลาหนึ่ง[6] สาเหตุส่วนหนึ่งอาจเป็นผลของการทำงานของเซลล์ประสาทที่ถูกยับยั้ง การเปลี่ยนแปลงกระแสไฟฟ้าภายในเซลล์ประสาทที่ได้รับการเร้า และผลกระทบของอะดีโนซีน[6]
การชักแบบเริ่มต้นเฉพาะจุดจะเกิดขึ้นภายในสมองซีกใดซีกหนึ่ง ขณะที่การชักแบบทั่วไปจะเริ่มขึ้นในสมองทั้งสองซีก[28] อาการชักบางชนิดอาจทำให้เกิดการเปลี่ยนแปลงโครงสร้างสมอง ในขณะที่บางชนิดดูเหมือนจะไม่มีผลใด ๆ กับสมอง [62] การเกิดไกลโอซิส การสูญเสียเซลล์ประสาท และ การฝ่อของสมองในบางพื้นที่ มีความเชื่อมโยงกับโรคลมชัก แต่ยังไม่มีความชัดเจนว่าโรคลมชักทำให้เกิดการเปลี่ยนแปลงเหล่านี้ หรือ การเปลี่ยนแปลงเหล่านี้ส่งผลให้เกิดโรคลมชัก[62]
การวินิจฉัย
[แก้]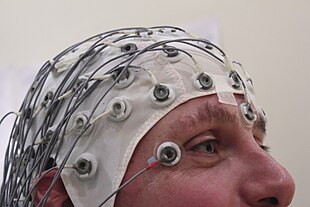
การวินิจฉัยโรคลมชักจะมีพื้นฐานอยู่บนสาเหตุและอายุของผู้ป่วยที่เริ่มมีอาการชัก[24] การตรวจโครงสร้างของสมองผ่านการสร้างภาพด้วยเรโซแนนซ์แม่เหล็ก (MRI) และการตรวจการทำงานของสมองด้วยการบันทึกคลื่นไฟฟ้าสมอง (EEG) ถือเป็นพื้นฐานของการตรวจโรค[24] การค้นหากลุ่มอาการของโรคลมชักอาจจะไม่ประสพผลสำเร็จเสมอไป[24] การเฝ้าดูอาการของผู้ป่วยผ่านกล้องวิดิโอและการบันทึกคลื่นไฟฟ้าสมองในระยะยาวอาจมีประโยชน์ในผู้ป่วยที่วินิจฉัยได้ยาก[63]
คำจำกัดความ
[แก้]โรคลมชักเป็นความผิดปกติทางสมองที่มีเงื่อนไขดังต่อไปนี้[3]
- มีอาการชักโดยไม่มีสิ่งเร้า (หรือชักโดยปฏิกิริยา) 2 ครั้ง โดยห่างกันมากกว่า 24 ชั่วโมง
- มีอาการชักโดยไม่มีสิ่งเร้า (หรือชักโดยปฏิกิริยา) 1 ครั้ง ร่วมกับการมีความเสี่ยงที่จะเกิดอาการชักซ้ำ (มากกว่า 60%) ภายหลังจากอาการชักโดยไม่มีสิ่งเร้า (หรือชักโดยปฏิกิริยา) 2 ครั้งซึ่งเกิดขึ้นในภายในช่วงเวลา 10 ปี
- ได้รับการวินิจฉัยว่ามีกลุ่มอาการของโรคลมชัก
นอกจากนี้โรคลมชักจะได้รับการพิจารณาว่าหายขาดในกรณีที่ผู้ป่วยมีกลุ่มอาการของโรคลมชักที่ขึ้นอยู่กับอายุ แต่ปัจจุบันผู้ป่วยมีอายุมากกว่าอายุที่กลุ่มอาการนั้นๆได้ระบุไว้ หรือผู้ป่วยไม่มีอาการชักซ้ำนานอย่างน้อย 10 ปี โดยไม่มีการใช้ยารักษาโรคลมชักนานอย่างน้อย 5 ปี[3]
คำจำกัดความในปี ค.ศ. 2014 นี้โดยสหพันธ์ต่อต้านโรคลมชักระหว่างประเทศ (ILAE)[3] มีจุดประสงค์เพื่อเพิ่มความชัดเจนให้กับแนวคิดของนิยามเดิมที่บัญญัติไว้ในปี ค.ศ. 2005 ซึ่งกำหนดให้โรคลมชักหมายถึง "ความผิดปกติของสมองที่มีลักษณะเฉพาะโดยสามารถเห็นได้จาก ความโน้มเอียงของสมองที่จะส่งสัญญาณชักอย่างต่อเนื่อง และผลลัพธ์ทางด้านประสาทชีวะวิทยา การรับรู้ จิตใจ และสังคมจากการเป็นโรค โดยในนิยามนี้ผุ้ป่วยจำเป็นจะต้องมีอาการชักซึ่งเกิดจากความผิดปกติทางสมองอย่างน้อย 1 ครั้ง"[64][65]
ดังนั้นจึงเป็นไปได้ที่ผู้ป่วยจะเจริญเติบโตจนพ้นจากโรคลมชัก หรือ ได้รับการรักษาจนทำให้หายขาดจากการเป็นโรคลมชัก แต่การหายจากการเป็นโรคลมชักไม่ได้เป็นการรับประกันว่าโรคจะไม่กลับคืนมาอย่างแน่นอน คำจำกัดความในปัจจุบันของโรคลมชักจะถือว่าลมชักเป็นโรคมากกว่าความผิดปกติ การตัดสินใจนี้เป็นของคณะกรรมการบริหารสหพันธ์ต่อต้านโรคลมชักระหว่างประเทศ เนื่องจากแม้ว่า "ความผิดปกติ" อาจจะถือเป็นการตราหน้าผู้ป่วยน้อยกว่าคำว่า "โรค" แต่อาจจะทำให้ความความรุนแรงของโรคลมชักไม่เป็นที่ประจักษ์[3]
คำนิยามใหม่นี้มีเป้าหมายเพื่อให้ใช้งานได้จริงและถูกออกแบบมาสำหรับการใช้งานทางคลินิก โดยเฉพาะอย่างยิ่งมีจุดมุ่งหมายที่จะขยายความหมายของ "ความโน้มเอียงของสมองที่จะส่งสัญญาณชักอย่างต่อเนื่อง" ซึ่งได้รับการกล่าวถึงในปี ค.ศ. 2005 นักวิจัย นักระบาดวิทยาทางสถิติ และ ผู้เชี่ยวชาญพิเศษอื่นๆ อาจจะเลือกที่จะใช้คำนิยามเก่าหรือนิยามที่ตัวเองได้ประดิษฐ์ขึ้น โดยสหพันธ์ต่อต้านโรคลมชักระหว่างประเทศได้พิจารณาแล้วว่าการทำเช่นนั้นเป็นสิ่งที่อนุญาตให้ทำได้ ตราบเท่าที่มีการกำหนดไว้อย่างชัดเจนว่าคำจำกัดความแบบใดได้ถูกนำมาใช้[3]
การจำแนกประเภท
[แก้]เปรียบเทียบกับการจัดหมวดหมู่ของอาการชักที่เน้นถึงลักษณะท่าทางของผู้ป่วยที่แสดงออกมาระหว่างการชัก การจัดหมวดหมู่ของโรคลมชักจะมุ่งเน้นไปที่สาเหตุของการเกิดโรค ยกตัวอย่างเช่นเมื่อผู้ป่วยเข้ารับการรักษาที่โรงพยาบาลหลังมีอาการชัก สิ่งแรกที่แพทย์จะต้องวินิจฉัยคือลักษณะของอาการชักเข้าได้กับอะไร (เช่น เกร็ง-กระตุก เกร็ง กระตุก หรือ ชักเงียบ) และสาเหตุของโรคมาจากไหน (เช่น ภาวะฮิปโปแคมปอล สเคลอโรซิส)[63] ดังนั้นชื่อที่ใช้การวินิจฉัย ก็จะขึ้นอยู่กับผลการตรวจและคำจำกัดความที่ใช้จำแนกประเภทของอาการชักและสาเหตุของโรคลมชัก
สหพันธ์ต่อต้านโรคลมชักระหว่างประเทศได้จัดหมวดหมู่ของโรคลมชักและอาการของโรคลมชักในปี 1989 ไว้ดังต่อไปนี้[66]
- โรคลมชักและกลุ่มอาการลมชักที่มีการชักแบบเริ่มต้นเฉพาะตำแหน่ง (เฉพาะจุด) (บางส่วน)
- แบบไม่ทราบสาเหตุ เช่น โรคลมชักโรแลนดิก
- แบบมีหรืออาจมีสาเหตุ เช่น โรคลมชักที่เริ่มต้นจากกลีบขมับ
- โรคลมชักที่มีการชักแบบทั่วไป
- แบบไม่ทราบสาเหตุ เช่น โรคลมชักแบบอับซองส์วัยเด็ก
- แบบมีหรืออาจมีสาเหตุ เช่น กลุ่มอาการเล็นน็อกซ์-กาสเตาต์
- แบบมีสาเหตุ เช่น โรคสมองมีอาการกล้ามเนื้อกระตุกแต่แรก
- โรคและกลุ่มอาการลมชักที่ไม่ระบุว่ามีการชักแบบเป็นเฉพาะจุดหรือทั่วไป
- มีการชักทั้งแบบทั่วไป และ แบบเริ่มต้นเฉพาะจุด
- กลุ่มอาการลมชักแบบพิเศษ (อาการชักเกี่ยวข้องกับภาวะพิเศษ)[66]
- โรคลมชักและกลุ่มอาการลมชักที่มีการชักแบบเริ่มต้นเฉพาะตำแหน่ง (เฉพาะจุด) (บางส่วน)
การจัดหมวดหมู่นี้ได้รับการยอมรับอย่างกว้างขวางแต่ยังถูกวิพากษ์วิจารณ์อยู่มากเนื่องจากสาเหตุของโรคลมชัก (ซึ่งเป็นตัวบ่งชี้สำคัญเกี่ยวกับการดำเนินและการพยากรณ์ของโรค) ยังไม่ได้รับครอบคลุมอย่างเพียงพอ[67] ดังนั้นในปี 2010 คณะกรรมการการจัดหมวดหมู่ของโลกลมชักโดยสหพันธ์ต่อต้านโรคลมชักระหว่างประเทศ จึงได้ตอบรับปัญหานี้โดยแบ่งโรคลมชักออกเป็นสามประเภท ได้แก่ พันธุกรรม โครงสร้าง/เมตาบอลิซึ่ม และ ไม่ทราบสาเหตุ[68] และการจัดหมวดหมู่ของโรคลมชักนี้ได้รับการขัดเกลาเพิ่มเติมในปี 2011 จนกลายเป็นสี่ประเภทร่วมกับการมีหมวดหมู่ย่อยเพิ่มขึ้นเพื่อเป็นการสะท้อนให้เห็นถึงก้าวหน้าทางเทคโนโลยีและวิทยาศาสตร์ทางการแพทย์[69]
- แบบไม่ทราบสาเหตุ (ส่วนใหญ่เกิดจากกรรมพันธ์หรือสันนิษฐานว่าเกิดจากกรรมพันธ์)
- โรคลมชักจากความผิดปกติของของยีนเพียงตัวเดียว
- โรคลมชักจากความผิดปกติของของพันธุกรรมหลายกลุ่ม
- แบบตามอาการ (โดยดูจากกายวิภาคที่ผิดปกติหรือความผิดปกติทางพยาธิวิทยา)
- จากพันธุกรรมหรือการพัฒนา
- กลุ่มอาการลมชักในเด็ก
- โรคลมชักแบบกล้ามเนื้อกระตุกแบบลุกลาม
- ฟาโคมาโตซิส
- ความผิดปกติทางประสาทวิทยาอื่นๆซึ่งเกิดจากยีนเพียงตัวเดียว
- ความผิดปกติของโครโมโซม
- ความผิดปกติทางโครงสร้างของสมองใหญ่ซึ่งเกิดจากการพัฒนา
- ภาวะอื่นๆที่ผู้ป่วยได้มา
- ฮิปโปแคมปอล สเคลอโรซิส
- ความผิดปกติในช่วงก่อนคลอดหรือแรกเกิด
- การบาดเจ็บ เนื้องอก หรือ การติดเชื้อของสมองใหญ่
- ความผิดปกติของเส้นเลือดสมอง
- ความผิดปกติของสมองซึ่งเกี่ยวข้องกับภูมิคุ้มกัน
- ภาวะเสื่อมและภาวะทางประสาทอื่นๆ
- จากพันธุกรรมหรือการพัฒนา
- แบบได้รับการกระตุ้น (ปัจจัยทางระบบของร่างกายหรือสิ่งแวดล้อมเป็นสาเหตุให้เกิดอาการชัก)
- การชักจากปัจจัยกระตุ้น
- การชักโดยปฏิกิริยา
- อาจมีสาเหตุ (สันนิษฐานว่ามีสาเหตุแต่สาเหตุถูกซ่อนอยู่หรือไม่ได้รับการค้นพบ)[69]
- แบบไม่ทราบสาเหตุ (ส่วนใหญ่เกิดจากกรรมพันธ์หรือสันนิษฐานว่าเกิดจากกรรมพันธ์)
กลุ่มอาการลมชัก
[แก้]ผู้ป่วยโรคลมชักสามารถได้รับการจัดหมวดหมู่ตามคุณลักษณะเฉพาะของโรคที่แสดงออกมาเรียกว่ากลุ่มอาการลมชัก คุณสมบัติเหล่านี้รวมถึงอายุที่เริ่มแสดงอาการชัก ชนิดของอาการชัก ผลการตรวจการบันทึกคลื่นไฟฟ้าสมอง และอื่น ๆ การค้นหากลุ่มอาการลมชักเถือป็นประโยชน์เนื่องจากสามารถช่วยให้ทราบถึงสาเหตุ และชนิดของยากันชักที่ผู้ป่วยควรได้ลองใช้[70][28]
การจัดหมวดหมู่ของผู้ป่วยที่มีอาการชักออกเป็นกลุ่มอาการจะทำได้บ่อยกว่าในเด็กเนื่องจากการชักซ้ำเกิดขึ้นเร็ว[47] ตัวอย่างของกลุ่มอาการชักที่มีความร้ายแรงน้อยได้แก่ โรคลมชักโรแลนดิก (2.8 ต่อ 100,000) โรคลมชักแบบอับซองส์วัยเด็ก (0.8 ต่อ 100,000) และโรคลมชักแบบกล้ามเนื้อกระตุกสั่นในเด็กและเยาวชน (อิมพัลซีฟ เปอตีต์ มาล) (0.7 ต่อ 100,000)[47] กลุ่มอาการลมชักแบบรุนแรงที่ทำให้เกิดการทำงานที่ผิดปกติของสมอง (โดยความผิดปกติมีสาเหตุส่วนหนึ่งจากโรคลมชัก) จะถูกเรียกว่าโรคสมองลมชัก (epileptic encephalopathies) โดยกลุ่มอาการเหล่านี้มักทำให้เกิดอาการชักซึ่งทนทานต่อการรักษาและส่งผลให้เกิดกระบวนการการรับรู้ที่ผิดปกติอย่างรุนแรง เช่นกลุ่มอาการเล็นน็อกซ์-กาสเตาต์ และกลุ่มอาการเวสต์[71] มีความเชื่อกันว่าพันธุกรรมมีบทบาทสำคัญในการก่อให้เกิดโรคลมชักผ่านกลไกได้หลายช่องทาง กลไกการส่งกรรมพันธ์ (ทายกรรม) ทั้งแบบง่ายและซับซ้อนที่ก่อให้เกิดโรคลมชักบางประเภทได้รับการระบุไว้บ้างแล้ว อย่างไรก็ตามการตรวจคัดกรองจีโนมขนาดใหญ่ในผู้ป่วยโรคลมชักทั้งตัวแบบไม่ทราบสาเหตุ ยังไม่พบการกลายพันธ์ของยีนเพียงตัวเดียวที่เพิ่มความเสี่ยงอย่างมากต่อการเป็นโรคลมชักได้[72] การศึกษา เอ็กโซม และ จีโนม ในเร็วๆนี้แสดงให้เห็นถึงการกลายพันธ์ใหม่ (de novo gene mutations) ของยีนหลายตัวที่ก่อให้เกิดโรคสมองลมชัก ได้แก่ CHD2 และ SYNGAP1[73][74][75] และ DNM1, GABBR2, FASN และ RYR3[76]
ยังเป็นการยากที่จะหาว่ากลุ่มอาการลมชักที่ยังไม่สามารถระบุสาเหตุได้ชัดเจนนั้นสามารถเข้าได้กับประเภทของโรคลมชักแบบใด (โดยใช้หลักการจำแนกฉบับปัจจุบัน) การจัดประเภทของผู้ป่วยที่มีกลุ่มอาการเหล่านี้ว่าสามารถเข้าได้กับโรคลมชักแบบใดจึงมักขึ้นอยู่กับความเห็นของผู้ประเมิน[69] โรคลมชักแบบไม่ทราบสาเหตุ (ตามการจำแนกโรคลมชักฉบับปี 2011) จะรวมถึงกลุ่มอาการซึ่งลักษณะทางคลินิกโดยทั่วไป และ/หรือ อายุของผู้ป่วยชี้ว่าสาเหตุของกลุ่มอาการนั้นๆน่าจะมาจากทางพันธุกรรม[69] ดังนั้นกลุ่มอาการลมชักในวัยเด็กบางชนิดยก ตัวอย่างเช่น โรคลมชักโรแลนดิก จึงถูกจำแนกให้เข้ากับโรคลมชักแบบไม่ทราบสาเหตุโดยใช้การสันนิษฐานว่าสาเหตุอาจมาจากพันธุกรรม (แทนที่จะถูกจัดให้อยู่ในกลุ่มตามอาการ) กลุ่มอาการลมชักบางอย่างถูกจัดให้อยู่ในกลุ่มตามอาการทั้ง ๆ ที่กลุ่มอาการเหล่านั้นน่าจะมีสาเหตุทางพันธุกรรม ตัวอย่างเช่น กลุ่มอาการเล็นน็อกซ์-กาสเตาต์[69] กลุ่มอาการบางชนิดที่ไม่ได้มีอาการลมชักเป็นองค์ประกอบหลัก (ยกตัวอย่างเช่น กลุ่มอาการแองเกลแมน) ถูกจัดให้อยู่ในกลุ่มตามอาการแต่ยังมีการถกเถียงให้ยกกลุ่มอาการนี้ไว้ในหมวดไม่ทราบสาเหตุ[69] การจำแนกโรคลมชักและโดยเฉพาะอย่างยิ่งกลุ่มอาการลมชักจะเปลี่ยนไปตามความก้าวหน้าขององค์ความรู้จากการวิจัย
การตรวจ
[แก้]การบันทึกคลื่นไฟฟ้าสมองสามารถช่วยแสดงกิจกรรมของสมองที่มีลักษณะเสี่ยงที่จะทำให้เกิดอาการชักและควรใช้เฉพาะกับผู้ที่มีอาการชักซึ่งเข้าได้กับโรคลมชักหลังจากประเมินอาการเสร็จสิ้นแล้ว การบันทึกคลื่นไฟฟ้าสมองอาจช่วยแยกแยะประเภทของอาการชัก หรือ กลุ่มอาการลมชักได้[63] ในเด็กมักจะใช้การตรวจนี้หลังจากมีอาการชักครั้งที่สอง[63] อย่างไรก็ดีการบันทึกคลื่นไฟฟ้าสมองไม่สามารถใช้เพื่อบอกว่าผู้ป่วยไม่โอกาสเป็นโรคลมชักและอาจให้ผลบวกเท็จในผู้ที่ไม่ได้เป็นโรค[63] การตรวจในขณะที่ผู้ป่วยกำลังหลับ หรือ ขาดการนอนหลับอย่างเพียงพออาจเป็นประโยชน์ในการวินิจฉัยได้ในบางกรณี[63]
การตรวจด้วยการถ่ายภาพรังสีส่วนตัดอาศัยคอมพิวเตอร์ (CT) และ การสร้างภาพด้วยเรโซแนนซ์แม่เหล็ก (MRI) มักจะถูกใช้ในกรณีที่พบว่าผู้ป่วยมีอาการชักครั้งแรกร่วมกับการไม่มีไข้เพื่อที่จะหาความผิดปกติทางโครงสร้างของสมอง[63] โดยทั่วไปการสร้างภาพด้วยเรโซแนนซ์แม่เหล็กจะเป็นการตรวจที่ดีกว่า ยกเว้นกรณีที่สงสัยว่ามีเลือดออกในสมองการถ่ายภาพรังสีส่วนตัดอาศัยคอมพิวเตอร์จะเป็นการตรวจที่มีความไวสูงและหาได้ง่ายกว่า[20] หากผู้ป่วยเข้าห้องฉุกเฉินด้วยอาการชักแต่เข้าสู่ ภาวะปกติอย่างรวดเร็วอาจไม่จำเป็นต้องตรวจโดยการถ่ายภาพในทันทีโดยสามารถนัดให้มาตรวจในภายหลัง[20] ในกรณีที่ผู้ป่วยได้รับการวินิจฉัยแล้วว่าเป็นโรคลมชักและเคยได้รับการตรวจโดยการถ่ายภาพมาก่อน การส่งตรวจซ้ำมักไม่มีความจำเป็นถึงแม้ว่าจะมีอาการชักใหม่เกิดขึ้น[63]
สำหรับผู้ใหญ่การตรวจค่าอิเล็กโทรไลต์ ระดับน้ำตาลในเลือด และปริมาณแคลเซียมในเลือด เป็นสิ่งสำคัญเนื่องจากจะช่วยประเมินว่าอาการชักมีสาเหตุจากระดับที่ผิดปกติของสารเหล่านี้หรือไม่[63] การตรวจคลื่นไฟฟ้าหัวใจสามารถช่วยตัดสาเหตุที่มาจากการเต้นที่ผิดปกติของหัวใจ[63] การเจาะน้ำไขสันหลังอาจช่วยในการวินิจฉัยการติดเชื้อในระบบประสาทส่วนกลาง แต่อาจไม่จำเป็นต้องทำในทุกกรณี[20] ในเด็กอาจจำเป็นต้องใช้การตรวจเพิ่มเติมเช่น การตรวจปัสสาวะ และ เลือดเพื่อค้นหาความผิดปกติทางเมตะบอลิก[63][77]
ระดับโพรแลกตินในเลือดที่ขึ้นสูงภายใน 20 นาทีแรกหลังเกิดอาการชักอาจช่วยยืนยันว่าอาการชักเกิดจากโรคลมชักจริง และไม่ได้เป็นอาการชักเหตุจิตใจที่ไม่ใช่โรคลมชัก[78][79] ระดับโพรแลกตินในเลือดมีประโยชน์น้อยในการตรวจจับการชักแบบเริ่มต้นเฉพาะจุด[80] และในกรณีที่ผลเป็นปกติก็ยังเป็นไปได้ที่อาการชักที่เห็นเกิดจากโรคลมชัก[79] นอกจากนั้นยังไม่สามารถใช้แยกอาการชักจากโรคลมชักกับการเป็นลม[81] ดังนั้นจึงยังไม่แนะนำให้ส่งการตรวจนี้เป็นประจำเพื่อการวินิจฉัยโรคลมชัก [63]
การวินิจฉัยแยกโรค
[แก้]การวินิจฉัยโรคลมชักอาจทำได้ยาก ความเจ็บป่วยหลาย ๆ อย่างอาจมีลักษณะคล้ายคลึงกับอาการชัก เช่น ภาวะหมดสติชั่วคราว กลุ่มอาการหายใจเร็วกว่าปกติ โรคไมเกรน ภาวะง่วงเกิน อาการตื่นตระหนกกระทันหัน และ อาการชักเหตุจิตใจที่ไม่ใช่โรคลมชัก (psychogenic non-epileptic seizures, PNES)[82][83] ยกตัวอย่างเช่น ผู้ป่วยที่กำลังมีภาวะหมดสติชั่วคราวอาจแสดงอาการชักแบบสั้นๆ[84] ผู้ป่วยที่เป็นโรคลมชักสมองส่วนหน้าตอนกลางคืนชนิดพันธุกรรมเด่นมักแสดงอาการเหมือนกับคนที่กำลังฝันร้าย จึงถูกวินิจฉัยว่าเป็นการละเมอ แต่มีหลายรายได้รับการระบุว่าเป็นกลุ่มอาการลมชักในภายหลัง[85] การเคลื่อนไหวที่ไม่สามารถควบคุมได้ชนิดฉับพลันอาจถูกมองว่าเป็นอาการชักของโรคลมชัก[86] และหนึ่งในสาเหตุของการล้มกระทันหันอาจเป็นผลจากอาการชักชนิดไม่เกร็งได้เช่นเดียวกัน[83]
เด็ก ๆ อาจแสดงพฤติกรรมที่คล้ายคลึงกับอาการชักของโรคลมชัก แต่จริงๆแล้วเป็นผลจากภาวะอื่น ๆ เช่น การกลั้นหายใจในเด็ก การปัสสาวะขณะหลับ ภาวะตกใจกลัวตอนกลางคืน อาการกล้ามเนื้อกระตุก และ อาการกล้ามเนื้อกระตุกรัว[83] เด็กทารกที่เป็นโรคกรดไหลย้อนซึ่งอาจแสดงการโค้งของแผ่นหลัง หรือมีภาวะคอบิด หรือ คอเอียง อาจถูกเข้าใจผิดว่ากำลังมีอาการชักแบบเกร็ง-กระตุก[83]
การวินิจฉัยผิดพลาดพบได้บ่อยมาก (โอกาสประมาณ 5 ถึง 30%)[24] การศึกษาในหลายกรณีชี้ให้เห็นว่าอาการเสมือนชักที่ทนทานต่อการรักษามักมีสาเหตุจากโรคหัวใจและหลอดเลือด[84][87] ประมาณ 20% ของผู้ป่วยที่มาคลินิกลมชักจะมีอาการชักเหตุจิตใจที่ไม่ใช่โรคลมชัก[20] และผู้ป่วยที่มีอาการชักเหตุจิตใจที่ไม่ใช่โรคลมชักประมาณ 10% จะถูกพบว่าเป็นโรคลมชักด้วย[88] การแยกโรคทั้งสองออกจากกันโดยดูจากอาการชักเท่านั้นโดยไม่มีการทดสอบเพิ่มเติมมักทำได้ยาก[88]
การป้องกัน
[แก้]ถึงแม้ว่าการเกิดโรคลมชักในหลายกรณีนั้นจะไม่สามารถป้องกันได้ แต่ความพยายามที่จะลดการบาดเจ็บบริเวณศีรษะ การดูแลทารกที่ดีในช่วงเวลาหลังคลอด และการลดปรสิต เช่นพยาธิตืดหมู (Taenia solium) ในสภาวะแวดล้อม อาจช่วยลดอัตราการเกิดโรคลมชักได้[29] ความพยายามในการลดจำนวนพยาธิตืดหมูในเขตอเมริกากลางสามารถลดอัตราการเกิดโรคลมชักรายใหม่ได้ถึง 50%[19]
การรักษา
[แก้]ผู้ป่วยโรคลมชักมักจะต้องรักษาโดยการใช้ยาทุกวันหลังจากมีการชักครั้งที่สอง[24][63] แต่สำหรับผู้ที่มีความเสี่ยงสูงอาจเริ่มใช้ยาทันทีหลังมีอาการชักครั้งแรก[63] ในกรณีที่อาการชักของผู้ป่วยทนทานต่อการรักษาด้วยยา อาจลองใช้การรักษาทางเลือกอื่น ๆ เช่น การกินอาหารพิเศษ การปลูกถ่ายเครื่องมือกระตุ้นสมอง หรือ การผ่าตัดสมอง
การปฐมพยาบาล
[แก้]ผู้พบเห็นสามารถช่วยเหลือผู้ป่วยที่กำลังมีอาการชักแบบเกร็งกระตุกได้โดยจัดให้ผู้ป่วยอยู่ในท่านอนตะแคงหรือท่าพักฟื้นเพื่อป้องกันการสำลัก[89] ไม่แนะนำให้ใส่นิ้ว ที่กดลิ้น หรือวัสดุใดๆ เข้าไปในปาก เนื่องจากอาจกระตุ้นให้ผู้ป่วยอาเจียน ทำให้สำลักได้ง่ายขึ้น หรืออาจเป็นอันตรายต่อผู้ช่วยเหลือได้[26][89] การช่วยเหลืออื่นๆ ควรเน้นไปที่การป้องกันอันตรายจากวัตถุรอบตัว.[26] ส่วนใหญ่ไม่จำเป็นต้องตรึงกระดูกสันหลัง[89]
หากผู้ป่วยชักนานกว่า 5 นาที หรือชักมากกว่า 2 ครั้ง ใน 1 ชั่วโมง โดยระหว่างนั้นผู้ป่วยไม่กลับฟื้นคืนสติ ถือเป็นภาวะฉุกเฉินทางการแพทย์เรียกว่าภาวะชักต่อเนื่อง (status epilepticus)[63][90] ผู้ป่วยอาจจำเป็นต้องได้รับการปกป้องทางหายใจ[63] เช่น การใส่ท่อหายใจทางจมูก[89] ในกรณีที่ผู้ป่วยมีอาการชักเป็นเวลานานในบ้านหรือที่อยู่อาศัย มิดาโซแลมจะเป็นยาตัวแรกที่ได้รับการแนะนำให้ใช้โดยให้กินทางปาก[91] หรืออาจใช้ไดอาซีแพมโดยสอดทางทวารหนัก[91] ส่วนในโรงพยาบาลนิยมให้ลอราซีแพมทางหลอดเลือดดำ[63] หากใช้ยาในกลุ่มเบ็นโซไดอาเซพีนสองขนาดยาแล้วยังไม่ตอบสนอง อาจจำเป็นต้องใช้ยาอื่น เช่น เฟนิโทอิน[63] ผู้ป่วยภาวะชักต่อเนื่องแบบกระตุกที่ไม่ตอบสนองต่อการรักษาเบื้องต้นส่วนใหญ่จำเป็นต้องรับไว้ในหออภิบาลผู้ป่วยหนัก เพื่อรักษาด้วยยาอื่นที่ออกฤทธิ์รุนแรงกว่าเช่น ไทโอเพนทอล หรือ โปรโพฟอล เป็นต้น[63]
ยา
[แก้]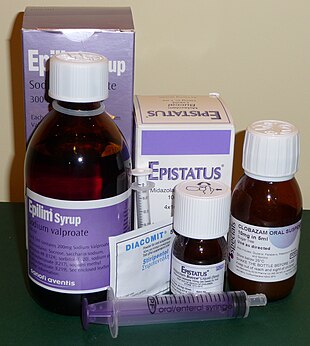
การรักษาโรคลมชักส่วนใหญ่จะทำโดยให้ผู้ป่วยทานยากันชักและอาจจำต้องกินไปตลอดชีวิต[24] การเลือกชนิดของยากันชักมักจะขึ้นอยู่กับ ชนิดของอาการชัก กลุ่มอาการลมชัก ยาอื่น ๆ ที่ผู้ป่วยใช้อยู่ ปัญหาสุขภาพอื่น ๆ ที่มี จนไปถึงอายุและวิถีชีวิตของผุ้ป่วย[91] การรักษาขั้นแรกแนะนำให้เลือกใช้ยาเพียงตัวเดียว[92] หากไม่ได้ผลแนะนำให้เปลี่ยนไปใช้ยาตัวเดียวชนิดอื่น ๆ[63] การให้ยาสองชนิดพร้อม ๆ กันจะแนะนำให้ใช้ในกรณีที่การให้ยาตัวเดียวไม่ได้ผล[63] ตามสถิติประมาณครึ่งหนึ่งของผู้ป่วยจะสามารถหยุดชักจากการใช้ยาตัวแรก การเปลี่ยนไปใช้ยาตัวที่สองสามารถช่วยหยุดการชักให้ผู้ป่วยอีกประมาณ 13% ในขณะที่การเปลี่ยนยาครั้งที่สาม หรือ การให้ยาสองตัวในคราวเดียวกันอาจช่วยเพิ่มการหยุดชักได้อีก 4%[93] ประมาณ 30% ของผู้ป่วยจะไม่ตอบสนองกับยากันชัก[10]
ยากันชักในท้องตลาดมีอยู่หลายชนิด จากการศึกษาพบว่ายาเช่น เฟนิโทอิน คาร์บามาเซพีน และ วัลโปรเอต มีประสิทธิภาพใกล้เคียงกันในการยับยั้งการชักทั้งแบบเริ่มต้นเฉพาะจุดและแบบทั่วไป[94][95] คาร์บามาเซพีนแบบควบคุมการปลดปล่อยมีประสิทธิภาพใกล้เคียงกับแบบออกฤทธิ์ทันทีและอาจมีผลข้างเคียงน้อยกว่าแบบออกฤทธิ์ทันที[96] ในสหราชอาณาจักร คาร์บามาเซพีน หรือ ลาโมไตรจีน จะเป็นยาทางเลือกแรกที่ใช้ในการรักษาการชักแบบเริ่มต้นเฉพาะจุด ในขณะที่ ลีวีไตราซิแทม (Levetiracetam) และ วัลโปรเอต เป็นยาทางเลือกรองเนื่องจากปัญหาทางราคาและผลข้างเคียง[63] สำหรับการรักษาการชักแบบทั่วไป วัลโปรเอต ถือเป็นยาทางเลือกแรกในขณะที่ ลีวีไตราซีแทม เป็นยาทางเลือกที่สอง[63] เอตโทซักซิไมด์ (ethosuximide) หรือ วัลโปรเอต มักใช้ในผู้ป่วยที่การชักทั่วไปแบบชักเงียบ นอกจากนั้น วัลโปรเอต ยังมีประสิทธิภาพในการยับยั้งการชักแบบกล้ามเนื้อกระตุก เกร็ง และ ไม่เกร็ง ด้วยเช่นเดียวกัน[63] หากอาการชักได้รับการควบคุมอย่างดีจากยา การตรวจสอบระดับยาในเลือดเป็นประจำไม่ถือเป็นความจำเป็น[63]
ยากันชักที่มีราคาถูกที่สุดคือ ฟีโนบาร์บิทัล (phenobarbital) ซึ่งรวมค่าใช้จ่ายอยู่ทีประมาณ 5 ดอลลาร์สหรัฐต่อปี[19] องค์การอนามัยโลกแนะนำให้ใช้ยาชนิดนี้เป็นยาทางเลือกแรกในประเทศกำลังพัฒนาและประเทศเหล่านี้ก็มักใช้ยาชนิดนี้อย่างแพร่หลาย[97][98] อย่างไรก็ตามการเข้าถึงยาชนิดนี้ยังอาจเป็นเรื่องยากในบางประเทศเนื่องจากในประเทศนั้น ๆ มีการระบุให้ ฟีโนบาร์บิทัล เป็นยาควบคุม[19]
รายงานผลงานวิจัยหลาย ๆ ฉบับพบว่าโอกาสที่ผู้ป่วยจะได้รับผลข้างเคียงจากการใช้ยากันชักมีความแตกต่างกันมากโดยอยู่ระหว่าง 10 - 90% ขึ้นอยู่กับวิธีการเก็บรวบรวมข้อมูล[99] อาการข้างเคียงส่วนใหญ่มีความสัมพันธ์กับปริมาณของยาที่ใช้ และ มีความรุนแรงน้อย[99] ยกตัวอย่างเช่น ทำให้เกิดการเปลี่ยนแปลงทางอารมณ์ ความง่วง หรือ ภาวะเดินเซ[99] ผลข้างเคียงของยาบางชนิดไม่มีความเกี่ยวข้องกับปริมาณของยายกตัวอย่างเช่น ผื่น ตับอักเสบ หรือ โลหิตจางจากไขกระดูกฝ่อ[99] ประมาณหนึ่งในสี่ของผู้ป่วยต้องหยุดการใช้ยาเนื่องจากผลข้างเคียงของยา[99] ยาบางอย่างมีเกี่ยวข้องกับความผิดปกติแต่กำเนิดของทารกเมื่อใช้ในหญิงตั้งครรภ์[63] มีการรายงานว่ายากันชักที่ใช้กันอย่างแพร่หลาย เช่น วัลโปรเอต เฟนิโทอิน คาร์บามาเซพีน ฟีโนบาร์บิทัล และ กาบาเพนติน (gabapentin) เพิ่มความเสี่ยงในการเกิดความผิดปกติแต่กำเนิดของทารก[100] โดยเฉพาะอย่างยิ่งหากใช้ในไตรมาสแรกของการตั้งครรภ์[101] อย่างไรก็ดีหากการรักษาได้ผลเป็นที่น่าพอใจการให้ยามักจะดำเนินต่อไปเนื่องจากมีความเชื่อว่าผลเสียของการไม่ควบคุมโรคลมชักมีมากกว่าผลเสียที่ผู้ป่วยจะได้รับจากยา[101] ในบรรดายากันชักทั้งหมด ลีวีไตราซิแทม และ ลาโมไตรจีน มีความเสี่ยงน้อยที่สุดในการทำให้เกิดความผิดปกติแต่กำเนิดของทารก[100]
การหยุดยากันชักอย่างช้า ๆ อาจเป็นไปได้ในผู้ป่วยบางรายที่ไม่แสดงอาการชักเป็นเวลาสองถึงสี่ปี อย่างไรก็ดีประมาณหนึ่งในสามของผู้ป่วยที่หยุดยาจะมีอาการกำเริบภายในหกเดือนแรก[63][102] การหยุดยาสำเร็จพบได้ประมาณ 70% ของผู้ป่วยเด็กและ 60% ของผู้ใหญ่[29]
การผ่าตัด
[แก้]การผ่าตัดอาจเป็นทางเลือกสำหรับผู้ที่มีการชักแบบเริ่มต้นเฉพาะจุดที่การรักษาอื่น ๆ ไม่ได้ผล[103] การรักษาอื่น ๆ รวมถึงการลองใช้ยาอย่างน้อยแล้วสองถึงสามตัว[104] เป้าหมายของการผ่าตัดคือการควบคุมอาการชักอย่างสมบูรณ์แบบ[105] แต่มีโอกาสสำเร็จเพียง 60-70%[104]
ขั้นตอนทั่วไปรวมถึง การตัดฮิปโปแคมปัสออกจากสมองกลีบขมับส่วนหน้า การผ่าตัดเนื้องอกทิ้ง และ การผ่าเอาบางส่วนของคอร์เทกซ์ใหม่ออก[104] การผ่าตัดบางอย่างเช่น การผ่าแยกคอร์ปัส คาโลซัมให้ออกจากกันเป็นความพยายามที่จะลดจำนวนครั้งของการชักมากกว่าที่จะรักษาที่สาเหตุของโรค[104] หลังการผ่าตัดเสร็จสิ้นอาจค่อย ๆ ระงับการใช้ยาได้ในผู้ป่วยบางราย[104]
การกระตุ้นระบบประสาทอาจเป็นอีกหนึ่งทางเลือกหนึ่งสำหรับผู้ที่ไม่สามารถได้รับการผ่าตัด[63] จากการศึกษาพบว่าการกระตุ้นระบบประสาทที่มีประสิทธิภาพในการยับยั้งอาการชักที่ไม่ตอบสนองต่อยามีอยู่สามประเภท ได้แก่ กระตุ้นเส้นประสาทเวกัส, การกระตุ้นกลีบขมับส่วนหน้า และ การใช้เครื่องกระตุ้นประสาทระบบปิดโดยฝังเครื่องมือภายในกระโหลกศีรษะของผุ้ป่วย[11]
โภชนาการ
[แก้]การกินอาหารแบบคีโตเจนิค (อาหารไขมันสูง คาร์โบไฮเดรตต่ำ และ มีโปรตีนเพียงพอ) สามารถลดจำนวนการชักและยุติอาการชักในผู้ป่วยบางราย[12] ดังนั้นจึงเป็นตัวเลือกที่เหมาะสมในผู้ป่วยที่ไม่ตอบสนองต่อยา และ ไม่สามารถรับการรักษาโดยการผ่าตัด[12] มีผู้ป่วยเพียง 10% ที่สามารถใช้การรักษาแนวนี้ได้เกิน 1 - 3 ปีเนื่องจากข้อจำกัดเรื่องประสิทธิภาพ และ ความทนทานของผู้ป่วยในการควบคุมอาหารอย่างต่อเนื่อง[106] ผลข้างเคียงรวมถึงปัญหาทางกระเพาะอาหารและลำไส้ซึ่งพบได้ 30% นอกจากนั้นยังมีความเสี่ยงระยะยาวที่จะเกิดโรคหัวใจ[106] การควบคุมอาหารแบบไม่สุดโต่งอาจช่วยให้ผู้ป่วยทนกับการปฏิบัติได้นานขึ้น และ อาจมีประสิทธิภาพดี[12] ยังไม่สามารถหาสาเหตุว่าทำไมการควบคุมอาหารชนิดนี้ถึงยับยั้งการเกิดอาการชักได้[107] การออกกำลังกายได้รับการเสนอว่าอาจมีประโยชน์ในการป้องกันการชัก[108] และมีข้อมูลพอสมควรที่สนับสนุนคำอ้างนี้[109]
สำหรับคนที่มีโรคของซีลิแอ็ก หรือ ภาวะแพ้กลูเตนซึ่งไม่เกี่ยวข้องกับโรคของซีลิแอ็ก และ ภาวะแคลเซียมเกาะสมองกลีบท้ายทอย (occipital calcifications) การทานอาหารปราศจากกลูเตน อาจช่วยลดความถี่ของการชักได้[51]
การจัดการอื่น ๆ
[แก้]การบำบัดโดยการหลีกเลี่ยงคือ การลด หรือ ขจัดตัวชักนำ ที่ก่อให้เกิดการชัก ตัวอย่างเช่น ในผู้ป่วยที่แสงชักนำให้เกิดอาการอาจได้ประโยชน์จากการดูโทรทัศน์ที่มีขนาดเล็ก หลีกเลี่ยงการเล่นวิดีโอเกม หรือ ใส่แว่นตาดำเพื่อป้องกัน[110]
การสนองตอบทางชีวภาพโดยใช้ผู้ป่วยเป็นศูนย์กลางจากการเฝ้าดูการบันทึกคลื่นไฟฟ้าสมอง ได้รับการสนับสนุนให้ใช้ในผู้ป่วยบางรายที่ไม่ตอบสนองต่อยา[111] ทั้งนี้ทั้งนั้นในขณะนี้ยังไม่สนับสนุนให้ใช้วิธีทางจิตวิทยาแทนการใช้ยาเพื่อควบคุมอาการชัก[63] สุนัขบางตัว (มักเรียกว่า สุนัขสำหรับผู้ป่วยโรคลมชัก) อาจมีประโยชน์กับผู้ป่วยในระหว่างที่มีการชัก หรือ การชักสิ้นสุดลง[112][113] ยังไม่มีข้อสรุปชัดเจนว่าสุนัขมีความสามารถในการทำนายอาการชักก่อนที่จะเกิดได้หรือไม่[114]
การแพทย์ทางเลือก
[แก้]ในขณะนี้ยังไม่มีหลักฐานทางการแพทย์เพียงพอที่จะสนับสนุนให้ใช้การแพทย์ทางเลือกต่าง ๆ กับผู้ป่วยโรคลมชัก ไม่ว่าจะเป็น การฝังเข็ม[115] การบำบัดทางจิตวิทยา[116] การกินวิตามินเสริมเป็นประจำ[117] หรือ การเล่นโยคะ[118] นอกจากนี้ยังไม่มีหลักฐานเพียงพอที่จะสนับสนุนการใช้กัญชา[119][120] หลักฐานที่มีทั้งหมดจนถึงปีค.ศ. 2016 ยังไม่เพียงพอที่จะสนับสนุนการใช้เมลาโทนิน[121] เนื่องจากพบว่าการทดลองทดลองส่วนใหญ่มีคุณภาพไม่ดีพอที่จะทำให้หาข้อสรุปได้[121]
พยากรณ์โรค
[แก้]
| 0-7 8-10 11-13 14-17 | 18-21 22-28 29-37 38-67 | 68-100 101-232 |
การรักษาโรคลมชักให้หายขาดมักเป็นไปไม่ได้ แต่ประมาณ 70% ของผู้ป่วยสามารถอยู่โดยปราศจากอาการชักโดยการใช้ยา[10] การใช้ยามีประสิทธิภาพในการควบคุมการชักแบบทั่วไปได้มากกว่า 80% ในขณะที่สามารถคุมการชักแบบเริ่มต้นเฉพาะจุดได้เพียง 50%[11] หนึ่งในตัวชี้วัดผลการรักษาในระยะยาวคือ จำนวนการชักที่เกิดขึ้นในช่วงหกเดือนแรก[24] ปัจจัยอื่น ๆ ที่เพิ่มความเสี่ยงในการเกิดผลการรักษาที่ไม่ดี ได้แก่ การตอบสนองเพียงเล็กน้อยต่อการรักษาเบื้องต้น อาการชักแบบทั่วไป ประวัติคนในครอบครัวเป็นโรคลมชัก อาการทางจิตเวช และ การบันทึกคลื่นไฟฟ้าสมองที่แสดงคลื่นแบบลมชักทั่วไป (เช่น คลื่นไฟฟ้าที่มีลักษณะเร็วและแหลมสูง)[122] ผู้ป่วยที่อาศัยอยู่ในประเทศกำลังพัฒนาประมาณ 75% ไม่ได้รับการรักษา หรือ ไม่ได้รับการรักษาอย่างถูกต้อง[29] ในแอฟริกา 90% ของผุ้ป่วยไม่ได้รับการรักษา[29] สาเหตุส่วนหนึ่งเกี่ยวข้องเกิดจากการขาดแคลนยาที่เหมาะสม หรือ ยามีราคาแพงเกินไป[29]
อัตราการตาย
[แก้]ผู้ป่วยโรคลมชักมีความเสี่ยงต่อการเสียชีวิตมากกว่าคนปกติ[123] ประมาณ 1.6 ถึง 4.1 เท่า[124] โดยมักเกิดจากหลายสาเหตุเช่น ความผิดปกติของสมองที่เป็นสาเหตุของโรคลมชัก ภาวะชักต่อเนื่อง การฆ่าตัวตาย การบาดเจ็บที่เกิดขึ้นขณะมีอาการชัก และ ความตายที่คาดไม่ถึงอย่างกะทันหันในโรคลมชัก (sudden unexpected death in epilepsy (SUDEP))[123] การตายจากภาวะชักต่อเนื่องมักเกิดจากปัญหาพื้นฐานของโรคมากกว่าการขาดยา[123] ความเสี่ยงในการฆ่าตัวตายของผู้ป่วยโรคลมชักจะมากกว่าคนปกติประมาณ 2 ถึง 6 เท่า[125][126] และในขณะนี้ยังไม่มีความชัดเจนเกี่ยวกับปัจจัยที่ทำให้ความเสี่ยงในการฆ่าตัวตายสูงขึ้น[125] ความตายที่คาดไม่ถึงอย่างกะทันหันในโรคลมชักมีความสัมพันธ์บางส่วนกับความถี่ของการเกิดอาการชักแบบเกร็ง-กระตุก[127] และมีการรายงานว่าความตายที่คาดไม่ถึงอย่างกะทันหันเป็นสาเหตุการตายของผู้ป่วยโรคลมชักประมาณ 15%[122] โดยในขณะนี้ยังไม่มีวิธีที่จะลดความเสี่ยงในการเสียชีวิตของผู้ป่วยที่จากสาเหตุนี้[127] ผู้สูงอายุเป็นกลุ่มที่มีความเสี่ยงมากที่สุดที่จะเสียชีวิตจากโรคลมชัก[124] ในขณะที่ผู้ป่วยโรคลมชักแบบไม่ทราบสาเหตุจัดอยู่ในกลุ่มที่มีความเสี่ยงเพิ่มขึ้นเล็กน้อย[124] ในสหราชอาณาจักรมีการประเมินว่า 40-60% ของผู้เสียชีวิตจากโรคลมชักตายจากสาเหตุที่สามารถป้องกันได้[24] ในประเทศกำลังพัฒนาผู้ป่วยส่วนมากเสียชีวิตเนื่องจากโรคลมชักที่ไม่ได้รับการรักษาซึ่งนำไปสู่การล้ม หรือ ภาวะชักต่อเนื่อง[19]
ระบาดวิทยา
[แก้]โรคลมชักเป็นหนึ่งในความผิดปกติทางระบบประสาทที่ร้ายแรงที่พบได้บ่อยที่สุด[128] โดยพบจำนวนผู้ป่วยประมาณ 39 ล้านคนในปี ค.ศ. 2015[13] หรือประมาณ 1% ของประชากรอายุไม่เกิน 20 และ 3% ของประชากรอายุไม่เกิน 75[17] พบได้บ่อยกว่าในผู้ชายมากกว่าผู้หญิงแต่โดยรวมมีจำนวนแตกต่างกันเพียงเล็กน้อย[19][47] และผู้ป่วยส่วนใหญ่ (80%) อาศัยอยู่ในประเทศกำลังพัฒนา[29]
ความชุกของผู้ป่วยโรคลมชักต่อเนื่อง (ในปี ค.ศ. 2012) จะอยู่ที่ประมาณ 3-10 คนต่อประชากร 1,000 คน โดยนิยามของผู้ป่วยโรคลมชักต่อเนื่องหมายถึง ผู้ป่วยโรคลมชักที่มีอาการชักโดยไม่มีสิ่งเร้าอย่างน้อย 1 ครั้งภายในช่วงเวลา 5 ปี[47][129] ผู้ป่วยโรคลมชักรายใหม่ในแต่ละปีจะอยู่ที่ประมาณ 40-70 คนต่อประชากร 100,000 คนในประเทศพัฒนาแล้ว และ 80-140 คนต่อประชากร 100,000 คนในประเทศกำลังพัฒนา[29] ความยากจนถือเป็นความเสี่ยงที่ทำให้เกิดโรคลมชักโดยรวมถึงการอาศัยอยู่ในประเทศยากจน และ หรือมีความยากจนเมื่อเปรียบเทียบกับคนอื่น ๆ ภายในประเทศของตน[19] ในส่วนของโลกที่พัฒนาแล้วโรคลมชักส่วนใหญ่มักจะเกิดในเด็ก หรือ ผู้สูงอายุ[19] ในประเทศกำลังพัฒนาโรคลมชักมักเกิดขึ้นในเด็กโต และ วัยหนุ่ม-สาวเนื่องจากมีอัตราการได้รับบาดเจ็บ และ โรคติดเชื้อที่สูง[19] สำหรับประเทศพัฒนาแล้วรายงานในช่วงปีค.ศ. 1970 ถึง 2003 พบว่าจำนวนผู้ป่วยต่อปีลดลงสำหรับเด็กแต่เพิ่มขึ้นในผู้สูงวัย[129] สาเหตุส่วนหนึ่งมาจากการรอดชีวิตจากโรคหลอดเลือดสมองของผู้สูงอายุที่มากขึ้น[47]
ประวัติศาสตร์
[แก้]
บันทึกทางการแพทย์ที่เก่าแก่ที่สุดแสดงให้เห็นว่า มีผู้ป่วยโรคลมชักตั้งแต่สมัยเริ่มมีการบันทึกประวัติศาสตร์[130] คนในสมัยโบราณคิดว่าโรคลมชักเป็นภาวะที่เกี่ยวข้องกับ ภูติผี และ วิญญาณ[130] คำอธิบายที่เก่าแก่ที่สุดในโลกซึ่งกล่าวถึงอาการชัก มาจากข้อความในภาษาอัคคาเดียน (ภาษาที่ใช้ในเมโสโปเตเมียยุคโบราณ) ซึ่งถูกเขียนประมาณ 2000 ปีก่อนคริสตกาล[1] ผู้ป่วยที่ถูกกล่าวถึงได้รับการวินิจฉัยว่าตกอยู่ภายใต้อิทธิพลของเทพแห่งดวงจันทร์ และรับการรักษาด้วยพิธีขับไล่ผี[1] อาการชักได้รับการระบุไว้ในประมวลกฎหมายฮัมมูราบี (1790 ปีก่อนคริสตกาล) โดยเป็นหนึ่งในเหตุผลในการคืนทาสที่ถูกซื้อมาเพื่อที่จะขอเงินคืน[1] นอกจากนั้นยังมีการกล่าวถึงใน พาไพรัส ของ เอ็ดวิน สมิธ (1700 ปีก่อนคริสตกาล) ซึ่งบรรยายถึงผู้ป่วยที่มาด้วยอาการชัก[1]
บันทึกรายละเอียดของโรคลมชักที่เก่าแก่ที่สุดพบใน ซาคิกคุ (Sakikku) ซึ่งเป็นตำราแพทย์เขียนโดยใช้อักษรรูปลิ่มของชาวบาบิโลเนียทำขึ้นระหว่างปี 1067 ถึง 1046 ก่อนคริสตกาล[130] ในบันทึกฉบับนี้มีการกล่าวถึงรายละเอียดของโรคลมชักเช่น ลักษณะอาการ รายละเอียดการรักษา และ ผลการรักษาที่พบ[1] นอกจากนั้นยังมีคำอธิบายรูปแบบต่าง ๆ ของอาการชักไว้ด้วย[130] เนื่องจากชาวบาบิโลเนียไม่มีความรู้ด้านชีวการแพทย์เกี่ยวกับโรคลมชัก ดังนั้นจึงบรรยายสาเหตุของการชักว่าเกิดจากการถูกผีและวิญญาณร้ายเข้าสิง และนำไปสู่การรักษาทางจิตวิญญาณ[130] ประมาณ 900 ปีก่อนคริสตกาล ปุนรวสุ อตีรยะ ได้ให้คำอธิบายเกี่ยวกับโรคลมชักว่าเป็นเสมือนการสูญเสียสติ[131] คำนิยามนี้ถูกนำไปใช้ต่อในคำภีร์อายุรเวท ชื่อว่า จรกะ สัมหิตา (ประมาณ 400 ปีก่อนคริสตกาล)[132]
ชาวกรีกโบราณมีมุมมองขัดแย้งกันเกี่ยวกับโรคลมชัก โดยคิดว่าโรคลมชักเป็นอาการของการถูกวิญญาณสิงร่างแต่มีความเกี่ยวข้องกับอัจฉริยะภาพและเทพเจ้า ดังนั้นจึงเรียกโรคลมชักว่า "โรคศักดิ์สิทธิ์" (sacred disease)(ἠἱερὰνόσος)[1][133] โรคลมชักปรากฏขึ้นภายในเทพปกรณัมกรีกโดยมีเนื้อหาเกี่ยวข้องกับเทพีแห่งดวงจันทร์ เซลีนีและอาร์ทิมิส ซึ่งจะคอยสาปผู้คนให้ป่วยเป็นโรคนี้หากทำให้ทั้งสองอารมณ์เสีย ชาวกรีกคิดว่าบุคคลสำคัญเช่น จูเลียส ซีซาร์ และ เฮอร์คิวลีส ต่างมีภาวะนี้[1] มุมมองแตกต่างที่น่าสนใจเกี่ยวกับสาเหตุของโรคลมชักซึ่งไม่ได้เกี่ยวข้องกับจิตวิญญาณมากจากแนวคิดของฮิปพอคราทีส เมื่อสมัย 500 ปีก่อนคริสตกาล ฮิปพอคราทีสปฏิเสธความคิดที่ว่าโรคลมชักเกิดจากวิญญาณโดยอธิบายในวรรณกรรมสำคัญของเขาเรื่อง "โรคศักดิ์สิทธิ์" ว่าโรคลมชักไม่ได้เกิดจากวิญญาณแต่เป็นปัญหาทางการแพทย์ซึ่งเกิดขึ้นในสมองและสามารถรักษาได้[1][130] เขากล่าวหาผู้คนที่เชื่อมโยงความศักดิ์สิทธิ์ให้กับตัวโรคว่า เป็นการแพร่กระจายความเขลาผ่านความเชื่อทางไสยศาสตร์[1] ฮิปพอคราทีสอธิบายว่ากรรมพันธุ์เป็นสาเหตุหนึ่งที่สำคัญของโรค ผู้ป่วยจะมีอาการรุนแรงหากเป็นตั้งแต่เด็ก นอกจากนั้นยังได้จดบันทึกลักษณะทางกายภาพ และ ความอัปยศทางสังคมที่ผู้ป่วยประสพหากพบว่าเป็นโรค[1] และแทนที่จะเรียกโรคลมชักว่า "โรคศักดิ์สิทธิ์" เขาใช้คำว่า "โรคที่ยิ่งใหญ่" (great disease) จึงเป็นที่มาของคำว่า "แกรนด์ มาล" (grand mal) ซึ่งใช้เรียกอาการชักแบบเกร็ง-กระตุกในปัจจุบัน[1] แม้ว่าจะมีการอธิบายสาเหตุของโรคว่ามาจากความผิดปกติทางกายภาพแต่มุมมองของเขาก็ไม่ได้รับการยอมรับในเวลานั้น[130] วิญญาณชั่วร้ายยังคงถูกมองว่าเป็นสาเหตุจวบจนศตวรรษที่ 17[130]
ในสมัยโรมโบราณผู้คนจะไม่กินหรือดื่มจากภาชนะเดียวกันกับคนที่เป็นโรคลมชัก[134] คนในสมัยนั้นจะบ้วนน้ำลายบนหน้าอกของตัวเองเพราะเชื่อว่าสามารถป้องกันการติดต่อของภาวะนี้ได้[134] จากคำบอกเล่าของอพูเลียส และ แพทย์ในยุคโบราณอื่น ๆ การตรวจสอบโรคลมชักสามารถทำได้โดยเผานิลซึ่งควันที่เกิดขึ้นจะทำให้อาการชักปรากฏ[135] และในบางครั้งก็สามารถใช้แป้นหมุนของช่างเครื่องดินเผาได้เช่นเดียวกัน (สาเหตุอาจเป็นเพราะผู้ป่วยบางรายมีความไวกับแสงซึ่งสามารถชักนำให้เกิดอาการชักได้)[136]
ผู้ป่วยโรคลมชักมักได้รับการตราหน้า รังเกียจ หรือ แม้แต่ถูกคุมขังในเกือบทุกอารยธรรม ฌอง มาแตง ชาโก พบผู้ป่วยโรคลมชักเคียงข้างกับป่วยจิตเวช ผู้ป่วยซิฟิลิสเรื้อรัง และ อาชญากรโรคจิตในโรงพยาบาลปีเต-ซัลแปตริแยร์ซึ่งเป็นสถานที่เกิดของวิชาประสาทวิทยาสมัยใหม่[137] ในสมัยโรมโบราณโรคลมชักมีชื่อว่า morbus comitialis แปลว่าโรคของหอประชุม (disease of the assembly hall) และถูกมองว่าเป็นคำสาปจากเทพพระเจ้า ในตอนเหนือของอิตาลีโรคลมชักเคยถูกเรียกว่า โรคของนักบุญวาเลนไทน์ (Saint Valentine's malady)[138]
ยาที่มีประสิทธิภาพในการกันชักชื่อว่า โบรไมด์ ได้ถูกนำเสนอเป็นครั้งแรกในช่วงกลางศตวรรษที่ 19[99] ยารักษาแผนใหม่ ฟีโนบาร์บิทัล ได้รับการพัฒนาขึ้นในปี ค.ศ. 1912 ตามมาด้วยเฟนิโทอินซึ่งได้ถูกเริ่มใช้ในปี ค.ศ. 1938[139]
สังคมและวัฒนธรรม
[แก้]การถูกตราหน้า
[แก้]ผู้ป่วยโรคลมชักทั่วโลกมักได้รับการตราหน้าทางสังคม[140] และสามารถส่งผลกระทบต่อผู้ป่วยในเชิงเศรษฐกิจ สังคม และ วัฒนธรรมได้[140] ในประเทศอินเดีย และ จีน โรคลมชักสามารถถูกใช้เป็นข้ออ้างเพื่อที่จะปฏิเสธการแต่งงาน[29] ในบางท้องถิ่นยังมีความเชื่อว่าโรคลมชักเป็นผลจากการถูกสาปแช่ง[19] ในประเทศแทนซาเนีย และ ส่วนอื่น ๆ ของทวีปแอฟริกา ยังมีความเชื่อว่าโรคลมชักเป็นผลจาก การถูกครอบงำโดยวิญญาณชั่วร้าย เวทมนตร์ หรือ การถูกยาพิษ และมีบางส่วนเชื่อว่าอาจเป็นโรคติดต่อ[137] ซึ่งไม่มีหลักฐานประกอบ[19] ก่อนปี ค.ศ 1970 สหราชอาณาจักรมีกฎหมายหลายบทที่ห้ามมิให้คนที่เป็นโรคลมชักสามารถแต่งงานได้[29] การถูกตราหน้าทางสังคมอาจส่งผลให้ผู้ป่วยบางคนปฏิเสธว่าเคยมีอาการชัก[47]
เศรษฐศาสตร์
[แก้]การชักส่งผลโดยตรงทางเศรษฐกิจกับประเทศสหรัฐอเมริกาโดยคิดเป็นเงินประมาณ 1000 ล้านดอลลาร์[20] ในขณะที่โรคลมชักทำให้เกิดต้นทุนทางเศรษฐกิจในยุโรปประมาณ 15500 ล้านยูโรในปี ค.ศ. 2014[24] ในอินเดียโรคลมชักส่งผลให้เกิดค่าใช้จ่าย 1700 ล้านดอลลาร์ หรือ 0.5% ของ ผลิตภัณฑ์มวลรวมในประเทศ (GDP)[29] และถือเป็นสาเหตุประมาณ 1% ที่ทำให้ผู้ป่วยมาแผนกฉุกเฉิน (2% สำหรับแผนกฉุกเฉินสำหรับเด็ก) ในสหรัฐอเมริกา[141]
ยานพาหนะ
[แก้]ผู้ที่เป็นโรคลมชักมีความเสี่ยงประมาณสองเท่าของบุคคลทั่วไปที่จะมีส่วนร่วมในการชนกันของยานยนต์บนท้องถนน ดังนั้นในหลายพื้นที่ของโลกจึงไม่อนุญาตให้ผู้ป่วยขับรถ หรือ ให้ขับได้ในกรณีผู้ป่วยมีคุณสมบัติตรงตามเงื่อนไขบางอย่าง [22] ในพื้นที่บางแห่งแพทย์จะถูกกฎหมายบังคับให้รายงานต่อสถาบันที่ออกใบอนุญาตขับขี่หากพบว่าบุคคลใด ๆ ก็ตามเกิดการชัก ในขณะที่บางแห่งจะกำหนดเพียงให้แพทย์สนับสนุนให้บุคคลนั้น ๆ ไปรายงานด้วยตัวเอง[22] ประเทศที่กำหนดให้แพทย์ต้องรายงานต่อเจ้าหน้าที่ที่รับผิดชอบได้แก่ สวีเดน ออสเตรีย เดนมาร์ก และ สเปน[22] ประเทศที่ให้ผู้ป่วยรายงานตัวเองรวมถึง สหราชอาณาจักร และ นิวซีแลนด์ แต่แพทย์สามารถรายงานได้หากเชื่อว่าบุคคลนั้น ๆ ไม่รายงานตัวต่อเจ้าหน้าที่[22] ในประเทศแคนาดา สหรัฐอเมริกา และ ออสเตรเลีย ข้อกำหนดเกี่ยวกับการรายงานตัวแตกต่างกันไปในขึ้นอยู่กับกฎหมายของแต่ละจังหวัด หรือ รัฐ[22] หากอาการชักได้รับการควบคุมอย่างดีคนส่วนใหญ่รู้สึกว่าการอนุญาตให้ขับขี่ได้มีเหตุผล[142] ระยะเวลาที่ผู้ป่วยจะต้องปราศจากอาการชักก่อนที่จะสามารถกลับไปขับรถได้แตกต่างกันไปในแต่ละประเทศ[142] หลายประเทศกำหนดเวลาที่ปราศจากอาการชักอย่างน้อย 1-3 ปี[142] ในสหรัฐอเมริกาเวลาที่ปราศจากอาการชักจะถูกกำหนดโดยแต่ละรัฐ และ อยู่ระหว่างสามเดือนและหนึ่งปี[142]
ผู้ที่เป็นโรคลมชักหรือมีอาการชักมักไม่ได้รับอนุญาตให้เป็นนักบิน[143] ในแคนาดาหากบุคคลใด ๆ มีอาการชักไม่เกิน 1 ครั้ง บุคคลนั้นอาจได้รับการพิจารณาให้มีใบอนุญาตแบบจำกัด หลังจากเกิดอาการ 5 ปีและผลทดสอบอื่น ๆ ทั้งหมดเป็นปกติ[144] ผู้ที่เคยมีอาการชักสาเหตุจากไข้ หรือ เคยเป็นโรคไข้ชัก และ อาการชักที่เกี่ยวข้องกับยาเสพติดอาจได้รับการพิจารณาด้วย[144] ในสหรัฐอเมริกา สำนักงานบริหารการบินแห่งชาติจะไม่ออกในอนุญาตนักบินพาณิชย์ให้ผู้ที่เป็นโรคลมชัก[145] แต่อาจมีข้อยกเว้นสำหรับผู้ที่มีอาการชักครั้งเดียว หรือ เคยเป็นโรคไข้ชัก และต้องไม่มีอาการชักที่สืบเนื่องจนถึงวัยผู้ใหญ่ที่จำต้องทานยาซึ่งพบได้ไม่บ่อยนัก[146] ในสหราชอาณาจักรการขอใบอนุญาตนักบินส่วนบุคคลแห่งชาติแบบเต็มจะใช้มาตรฐานทางการแพทย์เดียวกันกับใบอนุญาตขับรถยนต์แบบมืออาชีพ[147] ซึ่งหมายความว่าผู้ป่วยจะต้องไม่มีอาการชักเลยนานอย่างน้อยสิบปีและไม่ใช้ยาในช่วงเวลาดังกล่าว[148] สำหรับผู้ป่วยที่ไม่เข้าข่ายตามข้อกำหนดนี้อาจได้รับใบอนุญาตแบบจำกัด ในกรณีที่ไม่มีอาการชักเลยเป็นเวลาห้าปี[147]
องค์กรสนับสนุน
[แก้]มีองค์กรหลายแห่งที่ให้การสนับสนุนผู้ป่วยและครอบครัวซึ่งได้รับผลกระทบจากโรคลมชัก การณรงค์ "นำผู้ป่วยออกจากเงามืด" (Out of the Shadows campaign) เป็นการร่วมมือระหว่างองค์การอนามัยโลก สหพันธ์ต่อต้านโรคลมชักระหว่างประเทศ และ สำนักงานโรคลมชักระหว่างประเทศ เพื่อให้ความช่วยเหลือในระดับนานาชาติ[29] สภาร่วมเกี่ยวกับโรคลมชัก (Joint Epilepsy Council) ทำหน้าที่ในสหราชอาณาจักรและไอร์แลนด์[63] ในประเทศสหรัฐอเมริกา มูลนิธิโรคลมชักเป็นองค์กรแห่งชาติ ซึ่งมีเป้าหมายในการทำงานเพื่อเพิ่มการยอมรับของผู้ป่วย และ ความสามารถการทำงานในสังคม และ ส่งเสริมการวิจัยเพื่อการรักษา[149] นอกจากนั้นมูลนิธิโรคลมชัก โรงพยาบาลบางแห่ง และ บุคคลบางกลุ่ม ยังช่วยสนุนองค์กรอื่น ๆ ที่เกี่ยวกับโรคลมชักในสหรัฐอเมริกาด้วยเช่นเดียวกัน[150]
การวิจัย
[แก้]การทำนายการชัก หมายถึง ความพยายามที่จะพยากรณ์การชักว่าจะเกิดขึ้นเมื่อไหร่โดยดูจากการบันทึกคลื่นไฟฟ้าสมอง[151] จากข้อมูลในปี ค.ศ. 2011 กลไกที่มีประสิทธิภาพในการทำนายการชักดังกล่าวยังไม่ได้ถูกค้นพบ [151] แบบจำลองทางวิทยาศาสตร์ที่กระตุ้นให้เกิดการชัก และ ทำให้การชักเกิดง่ายขึ้นเรื่อย ๆ (Kindling) สามารถทำได้สำเร็จในสิ่งมีชีวิตต้นแบบ[152]
การบำบัดทางหน่วยพันธุกรรม กำลังอยู่ในช่วงการศึกษาสำหรับโรคลมชักบางชนิดเท่านั้น[153] ยาที่สามารถปรับเปลี่ยนการทำงานของภูมิคุ้มกัน เช่น อิมมิวโนโกลบูลินแบบฉีด ยังไม่มีหลักฐานเพียงพอที่จะสนับสนุนว่าได้ผลจริง[154] การทำรังสีศัลยกรรมร่วมพิกัด ซึ่งเป็นการรักษาแบบไม่เปิดผิวหนัง จากข้อมูลในปี ค.ศ. 2012 ยังคงอยู่ในช่วงเปรียบเทียบกับการผ่าตัดแบบมาตรฐานสำหรับโรคลมชักบางชนิด[155]
จุดที่เป็นต้นกำเนิด และ โครงข่ายประสาทซึ่งเกี่ยวข้องกับการชักที่พบบ่อย ๆ ได้รับการค้นพบว่าเป็นกลไกหลักที่เกิดขึ้นในผู้ป่วยโรคลมชักส่วนใหญ่[156] เริ่มมีการนำสมองส่วนต่าง ๆ และ เวลาที่สมองส่วนต่าง ๆ นั้นทำงานอย่างผิดปกติ มาเชื่อมโยงเพื่อหาคำตอบว่าโรคลมชักเกิดขึ้นได้อย่างไร.[157]
สัตว์ชนิดอื่น
[แก้]โรคลมชักสามารถเกิดขึ้นในสัตว์อื่น ๆ รวมทั้งสุนัขและแมวและเป็นความผิดปกติทางสมองที่พบบ่อยที่สุดในสุนัข[158] การรักษาโดยปกติจะให้ยากันชัก เช่น ฟีโนบาร์บิทัล หรือ โบรไมด์ ในสุนัข และ ฟีโนบาร์บิทัลในแมว[159] อิมอิพิโทอิน (Imepitoin) สามารถใช้ในสุนัขได้เช่นเดียวกัน[160] ในขณะที่การชักแบบทั่วไปในม้าสามารถถูกวินิจฉัยได้โดยง่าย การวินิจฉัยอาจเป็นเรื่องยากหากเป็นการชักแบบเริ่มต้นเฉพาะจุด และ การบันทึกคลื่นไฟฟ้าสมองอาจมีประโยชน์ในการวินิจฉัย[161]
อ้างอิง
[แก้]- ↑ 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 1.10 1.11 Magiorkinis E, Kalliopi S, Diamantis A (January 2010). "Hallmarks in the history of epilepsy: epilepsy in antiquity". Epilepsy & behavior : E&B. 17 (1): 103–108. doi:10.1016/j.yebeh.2009.10.023. PMID 19963440.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ 2.0 2.1 Chang BS, Lowenstein DH (2003). "Epilepsy". N. Engl. J. Med. 349 (13): 1257–66. doi:10.1056/NEJMra022308. PMID 14507951.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ 3.0 3.1 3.2 3.3 3.4 3.5 Fisher, Robert S; Acevedo, C; Arzimanoglou, A; Bogacz, A; Cross, JH; Elger, CE; Engel J, Jr; Forsgren, L; French, JA; Glynn, M; Hesdorffer, DC; Lee, BI; Mathern, GW; Moshé, SL; Perucca, E; Scheffer, IE; Tomson, T; Watanabe, M; Wiebe, S (April 2014). "ILAE Official Report: A practical clinical definition of epilepsy" (PDF). Epilepsia. 55 (4): 475–82. doi:10.1111/epi.12550. PMID 24730690.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 4.0 4.1 4.2 4.3 4.4 4.5 4.6 4.7 "Epilepsy Fact sheet". WHO. February 2016. สืบค้นเมื่อ 4 March 2016.
- ↑ 5.0 5.1 Fisher R, van Emde Boas W, Blume W, Elger C, Genton P, Lee P, Engel J (2005). "Epileptic seizures and epilepsy: definitions proposed by the International League Against Epilepsy (ILAE) and the International Bureau for Epilepsy (IBE)". Epilepsia. 46 (4): 470–2. doi:10.1111/j.0013-9580.2005.66104.x. PMID 15816939.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์)[ลิงก์เสีย] - ↑ 6.00 6.01 6.02 6.03 6.04 6.05 6.06 6.07 6.08 6.09 6.10 6.11 6.12 6.13 Hammer, edited by Stephen J. McPhee, Gary D. (2010). "7". Pathophysiology of disease : an introduction to clinical medicine (6th ed.). New York: McGraw-Hill Medical. ISBN 978-0-07-162167-0.
{{cite book}}:|first=มีชื่อเรียกทั่วไป (help) - ↑ 7.0 7.1 7.2 Goldberg, EM; Coulter, DA (May 2013). "Mechanisms of epileptogenesis: a convergence on neural circuit dysfunction". Nature reviews. Neuroscience. 14 (5): 337–49. doi:10.1038/nrn3482. PMID 23595016.
- ↑ 8.0 8.1 Longo, Dan L (2012). "369 Seizures and Epilepsy". Harrison's principles of internal medicine (18th ed.). McGraw-Hill. p. 3258. ISBN 978-0-07-174887-2.
- ↑ 9.0 9.1 9.2 9.3 9.4 9.5 9.6 Pandolfo, M. (Nov 2011). "Genetics of epilepsy". Semin Neurol. 31 (5): 506–18. doi:10.1055/s-0031-1299789. PMID 22266888.
- ↑ 10.0 10.1 10.2 Eadie, MJ (December 2012). "Shortcomings in the current treatment of epilepsy". Expert Review of Neurotherapeutics. 12 (12): 1419–27. doi:10.1586/ern.12.129. PMID 23237349.
- ↑ 11.0 11.1 11.2 Bergey, GK (June 2013). "Neurostimulation in the treatment of epilepsy". Experimental neurology. 244: 87–95. doi:10.1016/j.expneurol.2013.04.004. PMID 23583414.
- ↑ 12.0 12.1 12.2 12.3 Martin, K; Jackson, CF; Levy, RG; Cooper, PN (9 February 2016). "Ketogenic diet and other dietary treatments for epilepsy". The Cochrane database of systematic reviews. 2: CD001903. doi:10.1002/14651858.CD001903.pub3. PMID 26859528.
- ↑ 13.0 13.1 GBD 2015 Disease and Injury Incidence and Prevalence Collaborators (8 October 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
{{cite journal}}:|author1=มีชื่อเรียกทั่วไป (help) - ↑ GBD 2015 Mortality and Causes of Death Collaborators (8 October 2016). "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1459–1544. doi:10.1016/s0140-6736(16)31012-1. PMID 27733281.
{{cite journal}}:|author1=มีชื่อเรียกทั่วไป (help) - ↑ GBD 2013 Mortality and Causes of Death, Collaborators (17 December 2014). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. 385 (9963): 117–71. doi:10.1016/S0140-6736(14)61682-2. PMC 4340604. PMID 25530442.
{{cite journal}}:|first1=มีชื่อเรียกทั่วไป (help) - ↑ Brodie, MJ; Elder, AT; Kwan, P (November 2009). "Epilepsy in later life". Lancet neurology. 8 (11): 1019–30. doi:10.1016/S1474-4422(09)70240-6. PMID 19800848.
- ↑ 17.0 17.1 Holmes, Thomas R. Browne, Gregory L. (2008). Handbook of epilepsy (4th ed.). Philadelphia: Lippincott Williams & Wilkins. p. 7. ISBN 978-0-7817-7397-3.
- ↑ Wyllie's treatment of epilepsy : principles and practice (5th ed.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins. 2010. ISBN 978-1-58255-937-7.
- ↑ 19.00 19.01 19.02 19.03 19.04 19.05 19.06 19.07 19.08 19.09 19.10 19.11 Newton, CR (29 September 2012). "Epilepsy in poor regions of the world". Lancet. 380 (9848): 1193–201. doi:10.1016/S0140-6736(12)61381-6. PMID 23021288.
- ↑ 20.0 20.1 20.2 20.3 20.4 20.5 Wilden, JA; Cohen-Gadol, AA (15 August 2012). "Evaluation of first nonfebrile seizures". American family physician. 86 (4): 334–40. PMID 22963022.
- ↑ Berg, AT (2008). "Risk of recurrence after a first unprovoked seizure". Epilepsia. 49 Suppl 1: 13–8. doi:10.1111/j.1528-1167.2008.01444.x. PMID 18184149.
- ↑ 22.0 22.1 22.2 22.3 22.4 22.5 L Devlin, A; Odell, M; L Charlton, J; Koppel, S (December 2012). "Epilepsy and driving: current status of research". Epilepsy research. 102 (3): 135–52. doi:10.1016/j.eplepsyres.2012.08.003. PMID 22981339.
- ↑ 23.0 23.1 Duncan, JS; Sander, JW; Sisodiya, SM; Walker, MC (1 April 2006). "Adult epilepsy" (PDF). Lancet. 367 (9516): 1087–100. doi:10.1016/S0140-6736(06)68477-8. PMID 16581409. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2013-03-24. สืบค้นเมื่อ 2015-06-17.
- ↑ 24.00 24.01 24.02 24.03 24.04 24.05 24.06 24.07 24.08 24.09 24.10 24.11 24.12 24.13 24.14 24.15 24.16 24.17 24.18 24.19 24.20 National Clinical Guideline Centre (January 2012). The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care (PDF). National Institute for Health and Clinical Excellence. pp. 21–28.
- ↑ Hughes, JR (August 2009). "Absence seizures: a review of recent reports with new concepts". Epilepsy & behavior : E&B. 15 (4): 404–12. doi:10.1016/j.yebeh.2009.06.007. PMID 19632158.
- ↑ 26.0 26.1 26.2 26.3 Shearer, Peter. "Seizures and Status Epilepticus: Diagnosis and Management in the Emergency Department". Emergency Medicine Practice.
- ↑ 27.0 27.1 27.2 27.3 Bradley, Walter G. (2012). "67". Bradley's neurology in clinical practice (6th ed.). Philadelphia, PA: Elsevier/Saunders. ISBN 978-1-4377-0434-1.
- ↑ 28.0 28.1 28.2 28.3 28.4 National Clinical Guideline Centre (January 2012). The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care (PDF). National Institute for Health and Clinical Excellence. pp. 119–129.
- ↑ 29.00 29.01 29.02 29.03 29.04 29.05 29.06 29.07 29.08 29.09 29.10 29.11 29.12 29.13 29.14 "Epilepsy". Fact Sheets. World Health Organization. October 2012. สืบค้นเมื่อ 24 January 2013.
- ↑ 30.0 30.1 30.2 Engel, Jerome (2008). Epilepsy : a comprehensive textbook (2nd ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 2797. ISBN 978-0-7817-5777-5.
- ↑ 31.0 31.1 Simon, David A. Greenberg, Michael J. Aminoff, Roger P. (2012). "12". Clinical neurology (8th ed.). New York: McGraw-Hill Medical. ISBN 978-0-07-175905-2.
- ↑ 32.0 32.1 Steven C. Schachter, บ.ก. (2008). Behavioral aspects of epilepsy : principles and practice ([Online-Ausg.]. ed.). New York: Demos. p. 125. ISBN 978-1-933864-04-4.
- ↑ Xue, LY; Ritaccio, AL (March 2006). "Reflex seizures and reflex epilepsy". American journal of electroneurodiagnostic technology. 46 (1): 39–48. PMID 16605171.
- ↑ Malow, BA (November 2005). "Sleep and epilepsy". Neurologic Clinics. 23 (4): 1127–47. doi:10.1016/j.ncl.2005.07.002. PMID 16243619.
- ↑ Tinuper, P; Provini, F; Bisulli, F; Vignatelli, L; Plazzi, G; Vetrugno, R; Montagna, P; Lugaresi, E (August 2007). "Movement disorders in sleep: guidelines for differentiating epileptic from non-epileptic motor phenomena arising from sleep". Sleep medicine reviews. 11 (4): 255–67. doi:10.1016/j.smrv.2007.01.001. PMID 17379548.
- ↑ Holmes, Thomas R. (2008). Handbook of epilepsy (4th ed.). Philadelphia: Lippincott Williams & Wilkins. p. 34. ISBN 978-0-7817-7397-3.
- ↑ 37.0 37.1 37.2 Panayiotopoulos, CP (2010). A clinical guide to epileptic syndromes and their treatment based on the ILAE classifications and practice parameter guidelines (Rev. 2nd ed.). London: Springer. p. 445. ISBN 978-1-84628-644-5.
- ↑ James W. Wheless, บ.ก. (2009). Advanced therapy in epilepsy. Shelton, Conn.: People's Medical Pub. House. p. 443. ISBN 978-1-60795-004-2.
- ↑ Larner, Andrew J. (2010). A dictionary of neurological signs (3rd ed.). New York: Springer. p. 348. ISBN 978-1-4419-7095-4.
- ↑ Kapan PW (November 2011). "Obsessive-compulsive disorder in chronic epilepsy". Epilepsy & Behavior. 22: 428–32. doi:10.1016/j.yebeh.2011.07.029. PMID 21889913.
- ↑ Stefan, Hermann (2012). Epilepsy Part I: Basic Principles and Diagnosis E-Book: Handbook of Clinical Neurology (Volume 107 of Handbook of Clinical Neurology ed.). Newnes. p. 471. ISBN 978-0-444-53505-4.
- ↑ Plioplys S, Dunn DW, Caplan R (2007). "10-year research update review: psychiatric problems in children with epilepsy". J Am Acad Child Adolesc Psychiatry. 46 (11): 1389–402. doi:10.1097/chi.0b013e31815597fc. PMID 18049289.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Reilly CJ (May–June 2011). "Attention Deficit Hyperactivity Disorder (ADHD) in Childhood Epilepsy". Research in Developmental Disabilities: A Multidisciplinary Journal. 32 (3): 883–93. doi:10.1016/j.ridd.2011.01.019. PMID 21310586.
- ↑ Levisohn PM (2007). "The autism-epilepsy connection". Epilepsia. 48 (Suppl 9): 33–5. doi:10.1111/j.1528-1167.2007.01399.x. PMID 18047599.
- ↑ 45.0 45.1 45.2 Berkovic SF1, Mulley JC, Scheffer IE, Petrou S (2006). "Human epilepsies: interaction of genetic and acquired factors". Trends Neurosci. 29 (7): 391–7. doi:10.1016/j.tins.2006.05.009. PMID 16769131.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Thurman, DJ; Beghi, E; Begley, CE; Berg, AT; Buchhalter, JR; Ding, D; Hesdorffer, DC; Hauser, WA; Kazis, L; Kobau, R; Kroner, B; Labiner, D; Liow, K; Logroscino, G; Medina, MT; Newton, CR; Parko, K; Paschal, A; Preux, PM; Sander, JW; Selassie, A; Theodore, W; Tomson, T; Wiebe, S; ILAE Commission on, Epidemiology (September 2011). "Standards for epidemiologic studies and surveillance of epilepsy". Epilepsia. 52 Suppl 7: 2–26. doi:10.1111/j.1528-1167.2011.03121.x. PMID 21899536.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 47.0 47.1 47.2 47.3 47.4 47.5 47.6 Neligan, A; Hauser, WA; Sander, JW (2012). "The epidemiology of the epilepsies". Handbook of clinical neurology. 107: 113–33. doi:10.1016/B978-0-444-52898-8.00006-9. PMID 22938966.
- ↑ Dhavendra Kumar, บ.ก. (2008). Genomics and clinical medicine. Oxford: Oxford University Press. p. 279. ISBN 978-0-19-972005-7.
- ↑ 49.00 49.01 49.02 49.03 49.04 49.05 49.06 49.07 49.08 49.09 49.10 49.11 49.12 49.13 49.14 49.15 49.16 Bhalla, D.; Godet, B.; Druet-Cabanac, M.; Preux, PM. (Jun 2011). "Etiologies of epilepsy: a comprehensive review". Expert Rev Neurother. 11 (6): 861–76. doi:10.1586/ern.11.51. PMID 21651333.
- ↑ Grossman G (Apr 2008). "Neurological complications of coeliac disease: what is the evidence?". Pract Neurol. 8 (2): 77–89. doi:10.1136/jnnp.2007.139717. PMID 18344378.
- ↑ 51.0 51.1 51.2 Jackson JR, Eaton WW, Cascella NG, Fasano A, Kelly DL (Mar 2012). "Neurologic and psychiatric manifestations of celiac disease and gluten sensitivity". Psychiatr Q. 83 (1): 91–102. doi:10.1007/s11126-011-9186-y. PMC 3641836. PMID 21877216.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Simon D. Shorvon (2011). The Causes of Epilepsy: Common and Uncommon Causes in Adults and Children. Cambridge University Press. p. 467. ISBN 978-1-139-49578-3.
- ↑ Sellner, J; Trinka, E (Oct 2012). "Seizures and epilepsy in herpes simplex virus encephalitis: current concepts and future directions of pathogenesis and management". Journal of neurology. 259 (10): 2019–30. doi:10.1007/s00415-012-6494-6. PMID 22527234.
- ↑ Hadjipanayis A; Hadjichristodoulou C; Youroukos S (October 1997). "Epilepsy in patients with cerebral palsy". Developmental Medicine & Child Neurology. 39: 659–63. doi:10.1111/j.1469-8749.1997.tb07359.x. PMID 9352726.
- ↑ 55.0 55.1 Bromfield EB (2006). An Introduction to Epilepsy. American Epilepsy Society.
- ↑ Blumenfeld, H (2005). "Cellular and Network Mechanisms of Spike-Wave Seizures". Epilepsia. 46 (Suppl.9): 21–33. doi:10.1111/j.1528-1167.2005.00311.x. PMID 16302873.
- ↑ Noebels, Jeffrey L.; Avoli, Massimo (2012-06-29). Jasper's Basic Mechanisms of the Epilepsies. Oxford University Press. pp. 466, 470. ISBN 9780199746545. สืบค้นเมื่อ 2014-10-16.
- ↑ 58.0 58.1 Le Van Quyen, M; Navarro, V; Martinerie, J; Baulac, M; Varela, FJ (2003). "Toward a Neurodynamical Understanding of Ictogenesis". Epilepsia. 44 (Suppl.12): 30–43. doi:10.1111/j.0013-9580.2003.12007.x. PMID 14641559.
- ↑ Lopes da Silva F1, Blanes W, Kalitzin SN, Parra J, Suffczynski P, Velis DN (2003). "Epilepsies as Dynamical Diseases of Brain Systems: Basic Models of the Transition Between Normal and Epileptic Activity". Epilepsia. 44 (Suppl.12): 72–83. doi:10.1111/j.0013-9580.2003.12005.x. PMID 14641563.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Oby, E; Janigro, D (November 2006). "The blood-brain barrier and epilepsy". Epilepsia. 47 (11): 1761–74. doi:10.1111/j.1528-1167.2006.00817.x. PMID 17116015.
- ↑ Somjen, George G. (2004). Ions in the Brain Normal Function, Seizures, and Stroke. New York: Oxford University Press. p. 167. ISBN 978-0-19-803459-9.
- ↑ 62.0 62.1 Jerome Engel, Jr.; Timothy A. Pedley, บ.ก. (2008). Epilepsy : a comprehensive textbook (2nd ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 483. ISBN 978-0-7817-5777-5.
- ↑ 63.00 63.01 63.02 63.03 63.04 63.05 63.06 63.07 63.08 63.09 63.10 63.11 63.12 63.13 63.14 63.15 63.16 63.17 63.18 63.19 63.20 63.21 63.22 63.23 63.24 63.25 63.26 63.27 63.28 63.29 National Clinical Guideline Centre (January 2012). The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care (PDF). National Institute for Health and Clinical Excellence. pp. 57–83.
- ↑ Robert S. Fisher, Walter van Emde Boas, Warren Blume, Christian Elger, Pierre Genton, Phillip Lee & Jerome Jr Engel (April 2005). "Epileptic seizures and epilepsy: definitions proposed by the International League Against Epilepsy (ILAE) and the International Bureau for Epilepsy (IBE)". Epilepsia. 46 (4): 470–472. doi:10.1111/j.0013-9580.2005.66104.x. PMID 15816939.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Panayiotopoulos, CP (December 2011). "The new ILAE report on terminology and concepts for organization of epileptic seizures: a clinician's critical view and contribution". Epilepsia. 52 (12): 2155–60. doi:10.1111/j.1528-1167.2011.03288.x. PMID 22004554.
- ↑ 66.0 66.1 "Proposal for revised classification of epilepsies and epileptic syndromes. Commission on Classification and Terminology of the International League Against Epilepsy". Epilepsia. 30 (4): 389–99. 1989. doi:10.1111/j.1528-1157.1989.tb05316.x. PMID 2502382.
- ↑ Engel J (2006). "ILAE classification of epilepsy syndromes". Epilepsy Res. 70 (Suppl 1): 5–10. doi:10.1111/j.1528-1157.1981.tb06159.x. PMID 16822650.
- ↑ Berg A, Berkovic S, Brodie M, Buchhalter J, Cross J, van Emde, Boas W, Engel J, French J, Glauser T, Mathern G, MoshØ S, Nordli D, Plouin P, Scheffer I. (2010). "Revised terminology and concepts for organization of seizures and epilepsies: report of the ILAE Commission on Classification and Terminology". Epilepsia. 51 (6): 676–685. doi:10.1111/j.1528-1167.2010.02522.x. PMID 20196795.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 69.0 69.1 69.2 69.3 69.4 69.5 Shorvon SD (2011). "The etiologic classification of epilepsy". Epilepsia. 52 (6): 1052–1057. doi:10.1111/j.1528-1167.2011.03041.x.
- ↑ "Epilepsy syndromes". International league against epilepsy. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2014-10-06. สืบค้นเมื่อ 2014-10-06.
- ↑ Nordli DR jr (2012). "Epileptic encephalopathies in infants and children". J Clin Neurophysiol. 29 (5): 420–4. doi:10.1097/WNP.0b013e31826bd961. PMID 23027099.
- ↑ Heinzen EL, Depondt C, Cavalleri GL, Ruzzo EK, Walley NM, Need AC, Ge D, He M, Cirulli ET, Zhao Q, Cronin KD, Gumbs CE, Campbell CR, Hong LK, Maia JM, Shianna KV, McCormack M, Radtke RA, O'Conner GD, Mikati MA, Gallentine WB, Husain AM, Sinha SR, Chinthapalli K, Puranam RS, McNamara JO, Ottman R, Sisodiya SM, Delanty N, Goldstein DB (2012). "Exome sequencing followed by large-scale genotyping failed to identify single rare variants of large effect in "idiopathic" generalized epilepsy". Am J Hum Genet. 91 (2): 293–302. doi:10.1016/j.ajhg.2012.06.016. PMC 3415540. PMID 22863189.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Gemma L Carvill; Sinéad B Heavin; Simone C Yendle; Jacinta M McMahon; Brian J O'Roak; Joseph Cook; Adiba Khan; Michael O Dorschner; Molly Weaver; Sophie Calvert; Stephen Malone; Geoffrey Wallace; Thorsten Stanley; Ann M E Bye; Andrew Bleasel; Katherine B Howell; Sara Kivity; Mark T Mackay; Victoria Rodriguez-Casero; Richard Webster; Amos Korczyn; Zaid Afawi; Nathanel Zelnick; Tally Lerman-Sagie; Dorit Lev; Rikke S Møller; Deepak Gill; Danielle M Andrade; Jeremy L Freeman; Lynette G Sadleir; Jay Shendure; Samuel F Berkovic; Ingrid E Scheffer; Heather C Mefford (2013). "Targeted resequencing in epileptic encephalopathies identifies de novo mutations in CHD2, SYNGAP1". Nature Genetics. 45: 825–830. doi:10.1038/ng.2646. PMC 3704157. PMID 23708187.
- ↑ Chénier S, Yoon G, Argiropoulos B, Lauzon J, Laframboise R, Ahn JW, Ogilvie CM, Lionel AC, Marshall CR, Vaags AK, Hashemi B, Boisvert K, Mathonnet G, Tihy F, So J, Scherer SW, Lemyre E, Stavropoulos DJ (2014). "CHD2 haploinsufficiency is associated with developmental delay, intellectual disability, epilepsy and neurobehavioural problems". J Neurodev Disord. 6 (1): 9. doi:10.1186/1866-1955-6-9. PMC 4022362. PMID 24834135.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Suls A, Jaehn JA, Kecskés A, Weber Y, Weckhuysen S, Craiu DC, Siekierska A, Djémié T, Afrikanova T, Gormley P, von Spiczak S, Kluger G, Iliescu CM, Talvik T, Talvik I, Meral C, Caglayan HS, Giraldez BG, Serratosa J, Lemke JR, Hoffman-Zacharska D, Szczepanik E, Barisic N, Komarek V, Hjalgrim H, Møller RS, Linnankivi T, Dimova P, Striano P, Zara F, Marini C, Guerrini R, Depienne C, Baulac S, Kuhlenbäumer G, Crawford AD, Lehesjoki AE, de Witte PA, Palotie A, Lerche H, Esguerra CV, De Jonghe P, Helbig I; EuroEPINOMICS RES Consortium (2013). "De novo loss-of-function mutations in CHD2 cause a fever-sensitive myoclonic epileptic encephalopathy sharing features with Dravet syndrome". Am J Hum Genet. 93 (5): 967–975. doi:10.1016/j.ajhg.2013.09.017. PMC 3824114. PMID 24207121.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ EuroEPINOMICS-RES Consortium (2014). "De Novo Mutations in Synaptic Transmission Genes Including DNM1 Cause Epileptic Encephalopathies". Am J Hum Genet. 95 (4): 360–370. doi:10.1016/j.ajhg.2014.08.013. PMC 4185114. PMID 25262651.
- ↑ Wallace, Sheila J.; Farrell, Kevin (2004). Epilepsy in children (2nd ed.). London: Arnold. p. 354. ISBN 978-0-340-80814-6.
- ↑ Luef, G (October 2010). "Hormonal alterations following seizures". Epilepsy & behavior : E&B. 19 (2): 131–3. doi:10.1016/j.yebeh.2010.06.026. PMID 20696621.
- ↑ 79.0 79.1 Ahmad S, Beckett MW (2004). "Value of serum prolactin in the management of syncope". Emergency medicine journal : EMJ. 21 (2): e3. doi:10.1136/emj.2003.008870. PMC 1726305. PMID 14988379.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Shukla G; Bhatia M; Vivekanandhan S; และคณะ (2004). "Serum prolactin levels for differentiation of nonepileptic versus true seizures: limited utility". Epilepsy & behavior : E&B. 5 (4): 517–21. doi:10.1016/j.yebeh.2004.03.004. PMID 15256189.
- ↑ Chen DK, So YT, Fisher RS (2005). "Use of serum prolactin in diagnosing epileptic seizures: report of the Therapeutics and Technology Assessment Subcommittee of the American Academy of Neurology". Neurology. 65 (5): 668–75. doi:10.1212/01.wnl.0000178391.96957.d0. PMID 16157897.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Brodtkorb, E (2013). "Common imitators of epilepsy". Acta Neurologica Scandinavica. Supplementum. 127 (196): 5–10. doi:10.1111/ane.12043. PMID 23190285.
- ↑ 83.0 83.1 83.2 83.3 John A. Marx, บ.ก. (2010). Rosen's emergency medicine : concepts and clinical practice (7th ed.). Philadelphia: Mosby/Elsevier. p. 2228. ISBN 978-0-323-05472-0.
- ↑ 84.0 84.1 Zaidi A, Clough P, Cooper P, Scheepers B, Fitzpatrick AP (2000). "Misdiagnosis of epilepsy: many seizure-like attacks have a cardiovascular cause". J Am Coll Cardiol. 36 (1): 181–4. doi:10.1016/S0735-1097(00)00700-2. PMID 10898432.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Bisulli F1, Vignatelli L, Provini F, Leta C, Lugaresi E, Tinuper P (2011). "Parasomnias and nocturnal frontal lobe epilepsy (NFLE): lights and shadows - controversial points in the differential diagnosis". Sleep Med. 12 (Suppl2): 27–32. doi:10.1016/j.sleep.2011.10.008. PMID 22136895.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Zhou, J. Q.; Zhou, L. M.; Fang, Z. Y.; Wang, Q.; Chen, Z. Y.; Yang, L. B.; Chen, S. D.; Cai, X. D. (2011). "Analyzing clinical and electrophysiological characteristics of Paroxysmal Dyskinesia". Journal of Research in Medical Sciences. 16 (1): 110–114. PMC 3063430. PMID 21448393.
- ↑ Akhtar MJ (2002). "All seizures are not epilepsy: many have a cardiovascular cause". J Pak Med Assoc. 52 (3): 1116–20. PMID 12071066.
- ↑ 88.0 88.1 Jerome, Engel (2013). Seizures and epilepsy (2nd ed.). New York: Oxford University Press. p. 462. ISBN 9780195328547.
- ↑ 89.0 89.1 89.2 89.3 Michael, GE.; O'Connor, RE. (Feb 2011). "The diagnosis and management of seizures and status epilepticus in the prehospital setting". Emerg Med Clin North Am. 29 (1): 29–39. doi:10.1016/j.emc.2010.08.003. PMID 21109100.
- ↑ James W. Wheless; James Willmore; Roger A. Brumback (2009). Advanced therapy in epilepsy. Shelton, Conn.: People's Medical Pub. House. p. 144. ISBN 9781607950042.
- ↑ 91.0 91.1 91.2 National Clinical Guideline Centre (January 2012). The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care (PDF). National Institute for Health and Clinical Excellence.
- ↑ Elaine Wyllie (2012). Wyllie's Treatment of Epilepsy: Principles and Practice. Lippincott Williams & Wilkins. p. 187. ISBN 978-1-4511-5348-4.
- ↑ Steven R. Flanagan; Herb Zaretsky; Alex Moroz, บ.ก. (2010). Medical aspects of disability; a handbook for the rehabilitation professional (4th ed.). New York: Springer. p. 182. ISBN 978-0-8261-2784-6.
- ↑ Nolan, SJ; Marson, AG; Pulman, J; Tudur Smith, C (23 August 2013). "Phenytoin versus valproate monotherapy for partial onset seizures and generalised onset tonic-clonic seizures". The Cochrane database of systematic reviews. 8: CD001769. doi:10.1002/14651858.CD001769.pub2. PMID 23970302.
- ↑ Tudur Smith, C; Marson, AG; Clough, HE; Williamson, PR (2002). "Carbamazepine versus phenytoin monotherapy for epilepsy". The Cochrane database of systematic reviews (2): CD001911. doi:10.1002/14651858.CD001911. PMID 12076427.
- ↑ Powell, G; Saunders, M; Marson, AG (20 January 2010). "Immediate-release versus controlled-release carbamazepine in the treatment of epilepsy". The Cochrane database of systematic reviews (1): CD007124. doi:10.1002/14651858.CD007124.pub2. PMID 20091617.
- ↑ Ilangaratne, NB; Mannakkara, NN; Bell, GS; Sander, JW (Dec 1, 2012). "Phenobarbital: missing in action". Bulletin of the World Health Organization. 90 (12): 871-871A. doi:10.2471/BLT.12.113183. PMC 3524964. PMID 23284189.
- ↑ Simon Shorvon; Emilio Perucca; Jerome Engel, Jr., บ.ก. (2009). The treatment of epilepsy (3rd ed.). Chichester, UK: Wiley-Blackwell. p. 587. ISBN 9781444316674.
- ↑ 99.0 99.1 99.2 99.3 99.4 99.5 Perucca, P; Gilliam, FG (September 2012). "Adverse effects of antiepileptic drugs". Lancet neurology. 11 (9): 792–802. doi:10.1016/S1474-4422(12)70153-9. PMID 22832500.
- ↑ 100.0 100.1 Weston, Jennifer; Bromley, Rebecca; Jackson, Cerian F.; Adab, Naghme; Clayton-Smith, Jill; Greenhalgh, Janette; Hounsome, Juliet; McKay, Andrew J.; Tudur Smith, Catrin (2016-11-07). "Monotherapy treatment of epilepsy in pregnancy: congenital malformation outcomes in the child". The Cochrane Database of Systematic Reviews. 11: CD010224. doi:10.1002/14651858.CD010224.pub2. ISSN 1469-493X. PMID 27819746.
- ↑ 101.0 101.1 Kamyar, M.; Varner, M. (Jun 2013). "Epilepsy in pregnancy". Clin Obstet Gynecol. 56 (2): 330–41. doi:10.1097/GRF.0b013e31828f2436. PMID 23563876.
- ↑ Lawrence S. Neinstein, บ.ก. (2008). Adolescent health care : a practical guide (5th ed.). Philadelphia: Lippincott Williams & Wilkins. p. 335. ISBN 978-0-7817-9256-1.
- ↑ Duncan, JS; Sander, JW; Sisodiya, SM; Walker, MC (1 April 2006). "Adult epilepsy". Lancet. 367 (9516): 1087–100. doi:10.1016/S0140-6736(06)68477-8. PMID 16581409.
- ↑ 104.0 104.1 104.2 104.3 104.4 Duncan, JS (April 2007). "Epilepsy surgery". Clinical Medicine. London. 7 (2): 137–42. doi:10.7861/clinmedicine.7-2-137. PMID 17491501.
- ↑ Birbeck GL, Hays RD, Cui X, Vickrey BG (2002). "Seizure reduction and quality of life improvements in people with epilepsy". Epilepsia. 43 (5): 535–538. doi:10.1046/j.1528-1157.2002.32201.x. PMID 12027916.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ 106.0 106.1 Levy, RG; Cooper, PN; Giri, P (14 March 2012). "Ketogenic diet and other dietary treatments for epilepsy". The Cochrane database of systematic reviews. 3: CD001903. doi:10.1002/14651858.CD001903.pub2. PMID 22419282.
- ↑ Bernard L. Maria (2009). Current management in child neurology (4th ed.). Hamilton, Ont.: BC Decker. p. 180. ISBN 978-1-60795-000-4.
- ↑ Arida, RM; Scorza, FA; Scorza, CA; Cavalheiro, EA (March 2009). "Is physical activity beneficial for recovery in temporal lobe epilepsy? Evidences from animal studies". Neuroscience and biobehavioral reviews. 33 (3): 422–31. doi:10.1016/j.neubiorev.2008.11.002. PMID 19059282.
- ↑ Arida, RM; Cavalheiro, EA; da Silva, AC; Scorza, FA (2008). "Physical activity and epilepsy: proven and predicted benefits". Sports medicine (Auckland, N.Z.). 38 (7): 607–15. doi:10.2165/00007256-200838070-00006. PMID 18557661.
- ↑ Verrotti, A; Tocco, AM; Salladini, C; Latini, G; Chiarelli, F (November 2005). "Human photosensitivity: from pathophysiology to treatment". European Journal of Neurology. 12 (11): 828–41. doi:10.1111/j.1468-1331.2005.01085.x. PMID 16241971.
- ↑ Tan, G; Thornby, J; Hammond, DC; Strehl, U; Canady, B; Arnemann, K; Kaiser, DA (July 2009). "Meta-analysis of EEG biofeedback in treating epilepsy". Clinical EEG and Neuroscience. 40 (3): 173–9. doi:10.1177/155005940904000310. PMID 19715180.
- ↑ Di Vito L1, Naldi I, Mostacci B, Licchetta L, Bisulli F, Tinuper P (2010). "A seizure response dog: video recording of reacting behaviour during repetitive prolonged seizures". Epileptic Disord. 12 (2): 142–5. doi:10.1684/epd.2010.0313. PMID 20472528.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Kirton A1, Winter A, Wirrell E, Snead OC (2008). "Seizure response dogs: evaluation of a formal training program". Epilepsy Behav. 13 (3): 499–504. doi:10.1016/j.yebeh.2008.05.011. PMID 18595778.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Doherty, MJ; Haltiner, AM (23 January 2007). "Wag the dog: skepticism on seizure alert canines". Neurology. 68 (4): 309. doi:10.1212/01.wnl.0000252369.82956.a3. PMID 17242343.
- ↑ Cheuk, DK; Wong, V (7 May 2014). "Acupuncture for epilepsy". The Cochrane database of systematic reviews. 5 (4): CD005062. doi:10.1002/14651858.CD005062.pub4. PMID 24801225.
- ↑ Ramaratnam, S; Baker, GA; Goldstein, LH (16 July 2008). "Psychological treatments for epilepsy". The Cochrane database of systematic reviews (3): CD002029. doi:10.1002/14651858.CD002029.pub3. PMID 18646083.
- ↑ Ranganathan, LN; Ramaratnam, S (18 April 2005). "Vitamins for epilepsy". The Cochrane database of systematic reviews (2): CD004304. doi:10.1002/14651858.CD004304.pub2. PMID 15846704.
- ↑ Ramaratnam, S; Sridharan, K; Panebianco, M (2 May 2015). "Yoga for epilepsy". The Cochrane database of systematic reviews. 5 (3): CD001524. doi:10.1002/14651858.CD001524.pub2. PMID 25934967.
- ↑ Gloss, D; Vickrey, B (5 March 2014). "Cannabinoids for epilepsy". The Cochrane database of systematic reviews. 3: CD009270. doi:10.1002/14651858.CD009270.pub3. PMID 24595491.
- ↑ Belendiuk, KA; Baldini, LL; Bonn-Miller, MO (21 April 2015). "Narrative review of the safety and efficacy of marijuana for the treatment of commonly state-approved medical and psychiatric disorders". Addiction science & clinical practice. 10 (1): 10. doi:10.1186/s13722-015-0032-7. PMC 4636852. PMID 25896576.
- ↑ 121.0 121.1 Brigo, F; Igwe, SC (17 March 2016). "Melatonin as add-on treatment for epilepsy". The Cochrane database of systematic reviews. 3: CD006967. doi:10.1002/14651858.CD006967.pub3. PMID 26986179.
- ↑ 122.0 122.1 Kwan, Patrick (2012). Fast facts : epilepsy (5th ed.). Abingdon, Oxford, UK: Health Press. p. 10. ISBN 1-908541-12-1.
- ↑ 123.0 123.1 123.2 Hitiris N, Mohanraj R, Norrie J, Brodie MJ (2007). "Mortality in epilepsy". Epilepsy Behavior. 10 (3): 363–376. doi:10.1016/j.yebeh.2007.01.005. PMID 17337248.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ 124.0 124.1 124.2 Simon Shorvon; Emilio Perucca; Jerome Engel, Jr., บ.ก. (2009). The treatment of epilepsy (3rd ed.). Chichester, UK: Wiley-Blackwell. p. 28. ISBN 978-1-4443-1667-4.
- ↑ 125.0 125.1 Bagary, M (April 2011). "Epilepsy, antiepileptic drugs and suicidality". Current opinion in neurology. 24 (2): 177–82. doi:10.1097/WCO.0b013e328344533e. PMID 21293270.
- ↑ Mula, M; Sander, JW (August 2013). "Suicide risk in people with epilepsy taking antiepileptic drugs". Bipolar disorders. 15 (5): 622–7. doi:10.1111/bdi.12091. PMID 23755740.
- ↑ 127.0 127.1 Ryvlin, P; Nashef, L; Tomson, T (May 2013). "Prevention of sudden unexpected death in epilepsy: a realistic goal?". Epilepsia. 54 Suppl 2: 23–8. doi:10.1111/epi.12180. PMID 23646967.
- ↑ Hirtz D, Thurman DJ, Gwinn-Hardy K, Mohamed M, Chaudhuri AR, Zalutsky R (2007-01-30). "How common are the 'common' neurologic disorders?". Neurology. 68 (5): 326–37. doi:10.1212/01.wnl.0000252807.38124.a3. PMID 17261678.
{{cite journal}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ 129.0 129.1 Sander JW (2003). "The epidemiology of epilepsy revisited". Current Opinion in Neurology. 16 (2): 165–70. doi:10.1097/00019052-200304000-00008. PMID 12644744.
- ↑ 130.0 130.1 130.2 130.3 130.4 130.5 130.6 130.7 Saraceno, B; Avanzini, G; Lee, P, บ.ก. (2005). Atlas: Epilepsy Care in the World (PDF). World Health Organization. ISBN 92-4-156303-6. สืบค้นเมื่อ 20 December 2013.
- ↑ Mervyn J. Eadie; Peter F. Bladin (2001). A Disease Once Sacred: A History of the Medical Understanding of Epilepsy. John Libbey Eurotext. ISBN 978-0-86196-607-3.
- ↑ "Epilepsy: An historical overview". World Health Organization. Feb 2001. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 30 October 2013. สืบค้นเมื่อ 27 December 2013.
- ↑ "Epilepsy: historical overview". World Health Organization. สืบค้นเมื่อ 2011-03-20.
- ↑ 134.0 134.1 Temkin, Owsei. The Falling Sickness: A History of Epilepsy from the Greeks to the Beginnings of Modern Neurology (ภาษาอังกฤษ). JHU Press. p. Section 1. ISBN 9781421400532.
- ↑ Stol, Marten (1993). Epilepsy in Babylonia (ภาษาอังกฤษ). BRILL. p. 143. ISBN 9072371631.
- ↑ Harding, Graham F. A.; Jeavons, Peter M. (1994). Photosensitive Epilepsy (ภาษาอังกฤษ). Cambridge University Press. p. 2. ISBN 9781898683025.
- ↑ 137.0 137.1 Jilek-Aall, L (1999). "Morbus sacer in Africa: some religious aspects of epilepsy in traditional cultures". Epilepsia. 40 (3): 382–6. doi:10.1111/j.1528-1157.1999.tb00723.x. PMID 10080524.
- ↑ Illes, Judika (2011-10-11). Encyclopedia of Mystics, Saints & Sages. HarperCollins. p. 1238. ISBN 978-0-06-209854-2. สืบค้นเมื่อ 26 February 2013.
Saint Valentine is invoked for healing as well as love. He protects against fainting and is requested to heal epilepsy and other seizure disorders. In northern Italy, epilepsy was once traditionally known as Saint Valentine's Malady.
- ↑ E. Martin Caravati (2004). Medical toxicology (3rd ed.). Philadelphia [u.a.]: Lippincott Williams & Wilkins. p. 789. ISBN 978-0-7817-2845-4.
- ↑ 140.0 140.1 de Boer, HM (Dec 2010). "Epilepsy stigma: moving from a global problem to global solutions". Seizure : the journal of the British Epilepsy Association. 19 (10): 630–6. doi:10.1016/j.seizure.2010.10.017. PMID 21075013.
- ↑ Martindale, JL; Goldstein, JN; Pallin, DJ (February 2011). "Emergency department seizure epidemiology". Emergency medicine clinics of North America. 29 (1): 15–27. doi:10.1016/j.emc.2010.08.002. PMID 21109099.
- ↑ 142.0 142.1 142.2 142.3 Jerome Engel, Jr.; Timothy A. Pedley, บ.ก. (2008). Epilepsy : a comprehensive textbook (2nd ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 2279. ISBN 978-0-7817-5777-5.
- ↑ Bor, Robert (2012). Aviation Mental Health: Psychological Implications for Air Transportation. Ashgate Publishing. p. 148. ISBN 978-1-4094-8491-2.
- ↑ 144.0 144.1 "Seizure Disorders". Transport Canada. Government of Canada. สืบค้นเมื่อ 29 December 2013.
- ↑ Wilner, Andrew N. (2008). Epilepsy 199 answers : a doctor responds to his patients' questions (3rd ed.). New York: Demos Health. p. 52. ISBN 978-1-934559-96-3.
- ↑ "Guide for Aviation Medical Examiners". Federal Aviation Administration. สืบค้นเมื่อ 29 December 2013.
- ↑ 147.0 147.1 "National PPL (NPPL) Medical Requirements". Civil Aviation Authority. สืบค้นเมื่อ 29 December 2013.
- ↑ Drivers Medical Group (2013). "For Medical Practitioners: At a glance Guide to the current Medical Standards of Fitness to Drive" (PDF). p. 8. สืบค้นเมื่อ 29 December 2013.
- ↑ "Epilepsy Foundation of America - EFA". Healthfinder.gov. US Department of Health and Human Services. 28 April 2011. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2014-07-16. สืบค้นเมื่อ 28 July 2014.
- ↑ Jerome Engel, Jr., Timothy A. Pedley, Jean Aicardi; และคณะ (2008). Epilepsy : a comprehensive textbook (2nd ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 2245. ISBN 9780781757775.
{{cite book}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 151.0 151.1 Carney, PR.; Myers, S.; Geyer, JD. (Dec 2011). "Seizure prediction: methods". Epilepsy Behav. 22 Suppl 1: S94-101. doi:10.1016/j.yebeh.2011.09.001. PMC 3233702. PMID 22078526.
- ↑ Jerome Engel, บ.ก. (2008). Epilepsy : a comprehensive textbook (2nd ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 426. ISBN 9780781757775.
- ↑ Walker, MC.; Schorge, S.; Kullmann, DM.; Wykes, RC.; Heeroma, JH.; Mantoan, L. (Sep 2013). "Gene therapy in status epilepticus". Epilepsia. 54 Suppl 6: 43–5. doi:10.1111/epi.12275. PMID 24001071.
- ↑ Walker, L; Pirmohamed, M; Marson, AG (27 June 2013). "Immunomodulatory interventions for focal epilepsy syndromes". The Cochrane database of systematic reviews. 6: CD009945. doi:10.1002/14651858.CD009945.pub2. PMID 23803963.
- ↑ Quigg, M; Rolston, J; Barbaro, NM (Jan 2012). "Radiosurgery for epilepsy: clinical experience and potential antiepileptic mechanisms". Epilepsia. 53 (1): 7–15. doi:10.1111/j.1528-1167.2011.03339.x. PMC 3519388. PMID 22191545.
- ↑ Pedersen, Mangor; Curwood, Evan K; Vaughan, David N; Omidvarnia, Amir H; Jackson, Graeme D (2016). "Abnormal Brain Areas Common to the Focal Epilepsies: Multivariate Pattern Analysis of fMRI". Brain connectivity. doi:10.1089/brain.2015.0367. PMID 26537783.
Patients with extratemporal focal epilepsy have common areas of abnormality (ReHo and DCw measures), including the ipsilateral piriform cortex, temporal neocortex, and ventromedial prefrontal cortex. ReHo shows additional increase in the "salience network" that includes anterior insula and anterior cingulate cortex. DCw showed additional effects in the ipsilateral thalamus and striatum. These brain areas may represent key regional network properties underlying focal epilepsy.
- ↑ Mormann, F; Andrzejak, RG; Elger, CE; Lehnertz, K (February 2007). "Seizure prediction: the long and winding road". Brain : a journal of neurology. 130 (Pt 2): 314–33. doi:10.1093/brain/awl241. PMID 17008335.
- ↑ Thomas, WB (January 2010). "Idiopathic epilepsy in dogs and cats". Veterinary Clinics of North America, Small Animal Practice. 40 (1): 161–79. doi:10.1016/j.cvsm.2009.09.004. PMID 19942062.
- ↑ Thomas, WB (Jan 2010). "Idiopathic epilepsy in dogs and cats". The Veterinary Clinics of North America. Small Animal Practice. 40 (1): 161–79. doi:10.1016/j.cvsm.2009.09.004. PMID 19942062.
- ↑ Rundfeldt, C; Loescher, W (January 2014). "The pharmacology of imepitoin: The first partial benzodiazepine receptor agonist developed for the treatment of epilepsy". CNS Drugs. 28 (1): 29–43. doi:10.1007/s40263-013-0129-z. PMID 24357084.
- ↑ van der Ree, M; Wijnberg, I (2012). "A review on epilepsy in the horse and the potential of Ambulatory EEG as a diagnostic tool". The Veterinary quarterly. 32 (3–4): 159–67. doi:10.1080/01652176.2012.744496. PMID 23163553.
