มะเร็งตับอ่อน
| มะเร็งตับอ่อน (Pancreatic cancer) | |
|---|---|
 | |
| แผนภาพแสดงตำแหน่งของตับอ่อน คืออยู่ด้านหลังของกระเพาะอาหาร | |
| สาขาวิชา | วิทยาทางเดินอาหาร, วิทยาตับ, วิทยามะเร็ง |
| อาการ | ดีซ่าน, ปวดท้อง, ปวดหลัง, น้ำหนักลด, อุจจาระสีซีด, ปัสสาวะสีเข้ม, เบื่ออาหาร[1] |
| การตั้งต้น | After 40 years old[2] |
| ปัจจัยเสี่ยง | การสูบบุหรี่, การดื่มเครื่องดื่มแอลกอฮอล์มากๆ, โรคอ้วน, เบาหวาน, โรคพันธุกรรมหายากบางชนิด[2] |
| วิธีวินิจฉัย | การสร้างภาพทางการแพทย์, การตรวจเลือด, การตัดชิ้นเนื้อตรวจ[3][4] |
| การป้องกัน | เลิกบุหรี่, ลดปริมาณการดื่มแอลกอฮอล์, ลดความอ้วน, ลดการบริโภคเนื้อแดง[5] |
| การรักษา | การผ่าตัด, การฉายรังสี, ยาเคมีบำบัด, การรักษาประคับประคอง[1] |
| พยากรณ์โรค | Five year survival rate 6%[6] |
| ความชุก | 393,800 (2015)[7] |
| การเสียชีวิต | 411,600 (2015)[8] |
มะเร็งตับอ่อนคือมะเร็งที่เกิดขึ้นในตับอ่อน โดยเซลล์ในตับอ่อนเพิ่มจำนวนโดยไม่ถูกควบคุมเกิดเป็นก้อนมะเร็ง สามารถรุกรานและแพร่กระจายไปยังส่วนอื่นของร่างกายได้[9] มีอยู่หลายชนิด[10] ชนิดที่พบบ่อยที่สุดคือมะเร็งตับอ่อนชนิดเซลล์ต่อม หรือ อะดีโนคาร์ซิโนมา โดยพบเป็นร้อยละ 90 ของมะเร็งตับอ่อนทั้งหมด[11] ทำให้บ่อยครั้งมีการใช้คำว่า "มะเร็งตับอ่อน" ในความหมายเดียวกันกับ "มะเร็งตับอ่อนชนิดเซลล์ต่อม"[10] โดยมะเร็งชนิดเซลล์ต่อมนี้เจริญมาจากส่วนของตับอ่อนที่สร้างเอนไซม์ย่อยอาหาร[10] ผู้ป่วยมะเร็งตับอ่อนราวร้อยละ 1-2 จะเป็นมะเร็งชนิดนิวโรเอนโดคริน ซึ่งเจริญมาจากเซลล์ตับอ่อนส่วนที่ทำหน้าที่สร้างฮอร์โมน[10] มะเร็งตับอ่อนชนิดนิวโรเอนโดครินมักมีความรุนแรงน้อยกว่าชนิดเซลล์ต่อม[10] ทั้งนี้ มะเร็งชนิดนิวโรเอนโดครินอาจเจริญมาจากตับอ่อนส่วนที่เป็นต่อมก็ได้[10]
ผู้ป่วยอาจมีอาการดีซ่าน (ตัวตาเหลือง) ปวดท้อง ปวดหลัง น้ำหนักลด อุจจาระสีซีด ปัสสาวะสีเข้ม และเบื่ออาหาร[1] อย่างไรก็ดีในระยะแรกของโรคผู้ป่วยมักไม่มีอาการ หรือมีอาการแบบไม่จำเพาะเจาะจง กว่าจะแสดงอาการที่ทำให้นำไปสู่การวินิจฉัยมะเร็งตับอ่อนได้ก็มักเข้าสู่ระยะท้ายของโรคแล้ว[1][2] ทำให้ผู้ป่วยส่วนใหญ่มีมะเร็งลุกลามไปยังส่วนอื่นๆ ของร่างกายแล้ว ณ วันที่วินิจฉัยได้[10][12]
โรคนี้พบได้น้อยมากในคนอายุไม่เกิน 40 ปี และในบรรดาผู้ป่วยมะเร็งตับอ่อนด้วยกัน กว่าครึ่งเป็นคนอายุมากกว่า 70 ปี[2] ปัจจัยเสี่ยงที่ทำให้เกิดมะเร็งตับอ่อนมีหลายอย่าง เช่น การสูบบุหรี่ โรคอ้วน เบาหวาน การกินเนื้อแดง และโรคทางพันธุกรรมบางชนิดซึ่งพบได้น้อย[2][5] ผู้ป่วยร้อยละ 25 สัมพันธ์กับการสูบบุหรี่[3] และร้อยละ 5-10 สัมพันธ์กับพันธุกรรมที่ได้รับการถ่ายทอดมา[2] เมื่อหยุดสูบบุหรี่แล้วโอกาสเกิดมะเร็งตับอ่อนจะค่อยๆ ลดลงจนเท่ากับคนที่ไม่สูบบุหรี่เมื่อเลิกมาแล้ว 20 ปี[10] การวินิจฉัยทำได้โดยการตรวจด้วยการสร้างภาพทางการแพทย์ เช่น อัลตราซาวด์ หรือซีทีสแกน ร่วมกับการตรวจเลือด และการตัดชิ้นเนื้อตรวจ[3][4] ระยะของโรคมีตั้งแต่ระยะ 1 ไปจนถึงระยะ 4[12] การตรวจคัดกรองในคนทั่วไปที่ไม่มีอาการพบว่าไม่มีประสิทธิภาพ[13]
การรักษาทำได้โดยการผ่าตัด การฉายรังสี การรับยาเคมีบำบัด การรักษาประคับประคอง รวมไปถึงการรักษาแบบผสมผสาน[1] ทางเลือกในการรักษาจะขึ้นอยู่กับระยะของโรค[1] การผ่าตัดเป็นทางเลือกเดียวที่สามารถรักษาให้หายขาดได้ในผู้ป่วยบางราย[12] และอาจเป็นการรักษาที่ช่วยบรรเทาอาการในผู้ป่วยบางรายที่ไม่สามารถรักษาให้หายขาด[1][12] บางครั้งอาจต้องใช้ยาแก้ปวดและยาช่วยย่อย[12] โดยทั่วไปแล้วแนะนำให้เริ่มการรักษาแบบประคับประคองไปเลยตั้งแต่ช่วงแรกของการรักษา แม้จะเป็นรายที่มีแนวโน้มจะรักษาหายได้ก็ตาม[14]
ข้อมูล ค.ศ. 2015 พบว่ามีผู้เสียชีวิตจากมะเร็งตับอ่อนรวมกันทุกชนิดทั่วโลก 411,600 คน[8] เป็นสาเหตุการเสียชีวิตจากมะเร็งที่พบบ่อยที่สุดเป็นอันดับ 5 ในประเทศอังกฤษ[15] และอันดับ 3 ในสหรัฐ[16] ผู้ป่วยส่วนใหญ่อยู่ในกลุ่มประเทศพัฒนาแล้ว โดยคิดเป็นร้อยละ 70 ของผู้ป่วยใหม่ทั้งหมดจากข้อมูลปี ค.ศ. 2012[10] มะเร็งตับอ่อนชนิดเซลล์ต่อมโดยทั่วไปแล้วมีพยากรณ์โรคที่ไม่ดี โดยจะมีผู้ป่วยรอดชีวิตร้อยละ 25 ที่เวลาหนึ่งปีหลังวินิจฉัย และลดเหลือร้อยละ 5 ที่เวลาห้าปีหลังวินิจฉัย[6][10] หากสามารถวินิจฉัยได้ในระยะเริ่มแรกอัตรารอดชีวิตที่ห้าปีจะเพิ่มเป็นร้อยละ 20[17] มะเร็งตับอ่อนชนิดนิวโรเอนโดครินมีพยากรณ์โรคที่ดีกว่า โดยมีอัตรารอดชีวิตที่ห้าปีอยู่ที่ร้อยละ 65 อย่างไรก็ดีอัตรารอดชีวิตยังมีความแตกต่างกันขึ้นอยู่กับชนิดย่อย[10]
ชนิด[แก้]

มะเร็งตับอ่อนมีอยู่หลายชนิดด้วยกัน ส่วนแบ่งออกได้เป็นกลุ่มใหญ่ๆ 2 กลุ่ม กลุ่มใหญ่ซึ่งคิดเป็นผู้ป่วยส่วนใหญ่ (ประมาณร้อยละ 95) เป็นมะเร็งที่เจริญมาจากส่วนของตับอ่อนที่ทำหน้าที่สร้างเอนไซม์ย่อยอาหาร คือตับอ่อนส่วนที่เป็นต่อมมีท่อ (exocrine) ซึ่งยังสามารถแบ่งออกเป็นชนิดย่อยได้อีก แต่มีแนวทางการวินิจฉัยและการรักษาคล้ายคลึงกัน อีกกลุ่มหนึ่งที่ถือเป็นส่วนน้อยคือมะเร็งที่เจริญมาจากส่วนของตับอ่อนที่ทำหน้าที่สร้างฮอร์โมน (ส่วนที่เป็นต่อมไร้ท่อ) กลุ่มนี้มีลักษณะเฉพาะที่แตกต่างจากกลุ่มใหญ่ มีชื่อเรียกว่ามะเร็งตับอ่อนชนิดนิวโอเอนโดคริน หรือ PanNET ทั้งสองกลุ่มมักพบในคนอายุมากกว่า 40 ปี เป็นส่วนใหญ่ และพบในผู้ชายมากกว่าเล็กน้อย แต่มีชนิดย่อยที่หายากบางประเภทที่พบในผู้หญิงและเด็กเป็นส่วนใหญ่[18][19]
อาการและอาการแสดง[แก้]

ผู้ป่วยมะเร็งตับอ่อนในระยะแรกมักไม่มีอาการที่ชัดเจน ทำให้กว่าจะวินิจฉัยได้ก็มักพบว่ามะเร็งได้แพร่กระจายไปยังตำแหน่งต่างๆ นอกตับอ่อนเรียบร้อยแล้ว[4] ถือเป็นหนึ่งในสาเหตุสำคัญที่ทำให้ผู้ป่วยมะเร็งตับอ่อนมีอัตรารอดชีวิตต่ำ ข้อยกเว้นจะมีก็กรณีที่มะเร็งเป็นชนิด PanNET แบบต่อมทำงาน (functioning PanNET) ซึ่งผู้ป่วยจะมีอาการต่างๆ จากฮอร์โมนที่ถูกสร้างจากเนื้องอกชนิดนี้ ขึ้นอยู่กับชนิดของฮอร์โมน[20]
อาการแรกเริ่ม[แก้]
มะเร็งตับอ่อนเป็นมะเร็งที่มักไม่ปรากฏอาการในระยะแรกๆ บางครั้งจึงถูกเรียกว่าเพชฌฆาตเงียบ (silent killer) และแม้ปรากฏอาการก็มักเป็นอาการที่ไม่มีความจำเพาะเจาะจง ดังนั้นบ่อยครั้งจึงวินิจฉัยไม่ได้จนกว่าโรคจะลุกลามไปมาก อาการที่พบบ่อยได้แก่
- ปวดท้องบริเวณลิ้นปี่ ซึ่งอาจร้าวทะลุหลัง (พบในกรณีมะเร็งอยู่ที่ส่วนตัวหรือส่วนหางของตับอ่อน)
- เบื่ออาหาร คลื่นไส้ อาเจียน
- น้ำหนักลด
- ดีซ่าน ตัวตาเหลือง ปัสสาวะสีเข้ม พบในกรณีมะเร็งอยู่ที่หัวของตับอ่อน (60%) และทำให้ท่อน้ำดีร่วม (common bile duct) ช่วงที่ผ่านตับอ่อนเกิดตันขึ้น นอกจากนี้ยังอาจทำให้มีอุจจาระสีซีดหรืออุจจาระเป็นมัน อาจมีอาการคันจากดีซ่านได้
- อาการแสดงทรุสโซ (Trousseau sign)
- เบาหวานหรือระดับน้ำตาลในเลือดสูงเนื่องจากตับอ่อนทำงานผิดปกติ ผู้ป่วยมะเร็งตับอ่อนหลายคนเกิดมีเบาหวานขึ้นหลายเดือนหรือหลายปีก่อนตรวจพบมะเร็ง ผู้สูงอายุที่ตรวจพบว่าเพิ่งมีเบาหวานขึ้นใหม่อาจเป็นอาการแสดงแรกเริ่มของมะเร็งตับอ่อน
- พบโรคซึมเศร้าร่วมกับมะเร็งตับอ่อนได้บ่อยครั้ง บางครั้งมีก่อนตรวจพบมะเร็งตับอ่อน แม้ยังไม่ทราบความสัมพันธ์แน่ชัด
อาการในระยะแพร่กระจาย[แก้]

เมื่อมะเร็งตับอ่อนแพร่กระจายไปยังอวัยวะอื่นๆ ก็อาจทำให้เกิดอาการต่างๆ ได้เพิ่มเติม โดยทั่วไปแล้วมะเร็งตับอ่อนชนิดเซลล์ต่อมมักแพร่กระจายไปยังต่อมน้ำเหลืองบริเวณใกล้เคียง หลังจากนั้นจึงแพร่กระจายไปยังตับ เยื่อบุช่องท้อง ลำไส้ใหญ่ หรือปอด[3] บางครั้งอาจพบมะเร็งตับอ่อนแพร่กระจายไปยังกระดูก หรือสมอง ได้ แต่พบได้น้อย[21]
การวินิจฉัย[แก้]
มิญชพยาธิวิทยา[แก้]
| ชนิดมะเร็ง | อุบัติการณ์สัมพัทธ์[11] | ลักษณะที่พบเห็นในกล้องจุลทรรศน์[11] | ภาพถ่ายจากกล้องจุลทรรศน์ | ตัวบ่งชี้ทางอิมมูโนฮิสโตเคมี[11] | การเปลี่ยนแปลงทางพันธุกรรม[11] |
|---|---|---|---|---|---|
| Pancreatic ductal adenocarcinoma (PDAC) | 90% | Glands and desmoplasia | 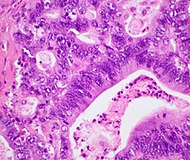 |
||
| Pancreatic acinar cell carcinoma (ACC) | 1% to 2% | Granular appearance | 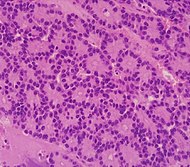
|
||
| Adenosquamous carcinoma | 1% to 4%[22] | Combination of gland-like cells and squamous epithelial cells. |  |
Positive for:
Negative for: |
|
| Pancreatic neuroendocrine tumor | 5% | Multiple nests of tumor cells | 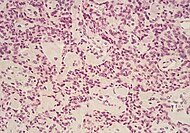 |
||
| Pre-cancer below for comparison: | |||||
| Precancer: Intraductal papillary mucinous neoplasm (IPMN) |
3% | Mucinous epithelial cells.[23] Growth within the pancreatic ducts.[24] | 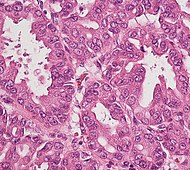
|
||
รายการอ้างอิง[แก้]
- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 1.6 "Pancreatic Cancer Treatment (PDQ®) Patient Version". National Cancer Institute. National Institutes of Health. 17 April 2014. เก็บจากแหล่งเดิมเมื่อ 5 July 2014. สืบค้นเมื่อ 8 June 2014.
- ↑ 2.0 2.1 2.2 2.3 2.4 2.5 Ryan DP, Hong TS, Bardeesy N (September 2014). "Pancreatic adenocarcinoma". The New England Journal of Medicine. 371 (11): 1039–49. doi:10.1056/NEJMra1404198. PMID 25207767.
- ↑ 3.0 3.1 3.2 3.3 Wolfgang CL, Herman JM, Laheru DA, Klein AP, Erdek MA, Fishman EK, Hruban RH (September 2013). "Recent progress in pancreatic cancer". CA: A Cancer Journal for Clinicians. 63 (5): 318–48. doi:10.3322/caac.21190. PMC 3769458. PMID 23856911.
- ↑ 4.0 4.1 4.2 Vincent A, Herman J, Schulick R, Hruban RH, Goggins M (สิงหาคม 2011). "Pancreatic cancer" (PDF). Lancet. 378 (9791): 607–20. doi:10.1016/S0140-6736(10)62307-0. PMC 3062508. PMID 21620466. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 12 มกราคม 2015.
- ↑ 5.0 5.1 "Can pancreatic cancer be prevented?". American Cancer Society. 11 June 2014. เก็บจากแหล่งเดิมเมื่อ 13 November 2014. สืบค้นเมื่อ 13 November 2014.
- ↑ 6.0 6.1 "Cancer Facts & Figures 2010" (PDF). American Cancer Society. 2010. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 14 มกราคม 2015. สืบค้นเมื่อ 5 ธันวาคม 2014. See p. 4 for incidence estimates, and p. 19 for survival percentages.
- ↑ Vos T, Allen C, Arora M, Barber RM, Bhutta ZA, Brown A, และคณะ (GBD 2015 Disease and Injury Incidence and Prevalence Collaborators) (October 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
- ↑ 8.0 8.1 Wang H, Naghavi M, Allen C, Barber RM, Bhutta ZA, Carter A, และคณะ (GBD 2015 Mortality and Causes of Death Collaborators) (October 2016). "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1459–1544. doi:10.1016/s0140-6736(16)31012-1. PMC 5388903. PMID 27733281.
- ↑ "What is Cancer? Defining Cancer". National Cancer Institute, National Institutes of Health. 7 March 2014. เก็บจากแหล่งเดิมเมื่อ 25 June 2014. สืบค้นเมื่อ 5 December 2014.
- ↑ 10.00 10.01 10.02 10.03 10.04 10.05 10.06 10.07 10.08 10.09 10.10 World Cancer Report. World Health Organization. 2014. Chapter 5.7. ISBN 978-92-832-0429-9.
- ↑ 11.0 11.1 11.2 11.3 11.4 Unless otherwise specified in boxes, reference is: Pishvaian MJ, Brody JR (March 2017). "Therapeutic Implications of Molecular Subtyping for Pancreatic Cancer". Oncology. 31 (3): 159–66, 168. PMID 28299752.
- ↑ 12.0 12.1 12.2 12.3 12.4 Bond-Smith G, Banga N, Hammond TM, Imber CJ (May 2012). "Pancreatic adenocarcinoma". BMJ. 344 (may16 1): e2476. doi:10.1136/bmj.e2476. PMID 22592847. S2CID 206894869.
- ↑ "Draft Recommendation Statement: Pancreatic Cancer: Screening – US Preventive Services Task Force". www.uspreventiveservicestaskforce.org. สืบค้นเมื่อ 11 February 2019.
- ↑ Bardou M, Le Ray I (December 2013). "Treatment of pancreatic cancer: A narrative review of cost-effectiveness studies". Best Practice & Research. Clinical Gastroenterology. 27 (6): 881–92. doi:10.1016/j.bpg.2013.09.006. PMID 24182608.
- ↑ "Cancer facts and figures – Why we exist – Pancreatic Cancer Research Fund". www.pcrf.org.uk. สืบค้นเมื่อ 5 April 2019.
- ↑ "Pancreatic Cancer – Cancer Stat Facts". SEER (ภาษาอังกฤษ). สืบค้นเมื่อ 4 April 2019.
- ↑ "Pancreatic Cancer Treatment (PDQ®) Health Professional Version". National Cancer Institute. National Institutes of Health. 21 February 2014. เก็บจากแหล่งเดิมเมื่อ 22 October 2014. สืบค้นเมื่อ 24 November 2014. "The highest cure rate occurs if the tumor is truly localized to the pancreas; however, this stage of disease accounts for less than 20% of cases. In cases with localized disease and small cancers (<2 cm) with no lymph-node metastases and no extension beyond the capsule of the pancreas, complete surgical resection is still associated with a low actuarial five-year survival rate of 18% to 24%."
- ↑ Harris RE (2013). "Epidemiology of pancreatic cancer". Epidemiology of Chronic Disease. Jones & Bartlett. pp. 181–190. ISBN 978-0-7637-8047-0. เก็บจากแหล่งเดิมเมื่อ 24 มิถุนายน 2016.
- ↑ Öberg K, Knigge U, Kwekkeboom D, Perren A, และคณะ (ESMO Guidelines Working Group) (October 2012). "Neuroendocrine gastro-entero-pancreatic tumors: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up". Annals of Oncology. 23 Suppl 7 (suppl 7): vii124-30. doi:10.1093/annonc/mds295. PMID 22997445. (Table 5 outlines the proposed TNM staging system for PanNETs.)
- ↑ อ้างอิงผิดพลาด: ป้ายระบุ
<ref>ไม่ถูกต้อง ไม่มีการกำหนดข้อความสำหรับอ้างอิงชื่อSol PanNET - ↑ "Chapter 15; Pancreas" (PDF). Manual for Staging of Cancer (2nd ed.). American Joint Committee on Cancer. pp. 95–98. เก็บ (PDF)จากแหล่งเดิมเมื่อ 29 พฤศจิกายน 2014. See p. 95 for citation regarding "... lesser degree of involvement of bones and brain and other anatomical sites."
- ↑ Skafida E, Grammatoglou X, Glava C, Zissis D, Paschalidis N, Katsamagkou E, และคณะ (February 2010). "Adenosquamous carcinoma of the pancreas: a case report". Cases Journal. 3 (1): 41. doi:10.1186/1757-1626-3-41. PMC 2825199. PMID 20205828.
- ↑ Diana Agostini-Vulaj. "Pancreas – Exocrine tumors / carcinomas – Intraductal papillary mucinous neoplasm (IPMN)". Pathology Outlines. Topic Completed: 1 July 2018. Revised: 9 March 2020
- ↑ Adsay V, Mino-Kenudson M, Furukawa T, Basturk O, Zamboni G, Marchegiani G, และคณะ (January 2016). "Pathologic Evaluation and Reporting of Intraductal Papillary Mucinous Neoplasms of the Pancreas and Other Tumoral Intraepithelial Neoplasms of Pancreatobiliary Tract: Recommendations of Verona Consensus Meeting". Annals of Surgery. 263 (1): 162–77. doi:10.1097/SLA.0000000000001173. PMC 4568174. PMID 25775066.
แหล่งข้อมูลอื่น[แก้]
| การจำแนกโรค | |
|---|---|
| ทรัพยากรภายนอก |
- มะเร็งตับอ่อน ที่เว็บไซต์ Curlie
