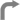ผลต่างระหว่างรุ่นของ "โรคไตเรื้อรัง"
เก็บกวาด |
แปลเต็มจากวิกิอังกฤษ รวมใช้ศัพท์/สำนวนเดิม ป้ายระบุ: เพิ่มรายการยาว ลิงก์แก้ความกำกวม |
||
| บรรทัด 1: | บรรทัด 1: | ||
{{ใช้ปีคศ}} |
|||
{{กล่องข้อมูลโรค(ใหม่) |
{{กล่องข้อมูลโรค(ใหม่) |
||
| name |
| name = โรคไตเรื้อรัง<br/>(Chronic kidney disease) |
||
| synonyms |
| synonyms = Chronic renal disease, ไตล้มเหลว (kidney failure), ไตทำงานบกพร่อง (impaired kidney function)<ref name=GBD2016Prev/> |
||
| image |
| image = CKD - Chronic kidney disease.jpg |
||
| caption |
| caption = ไตของคนไข้โรคไตเรื้อรัง |
||
| field |
| field = [[วักกวิทยา]] |
||
| symptoms |
| symptoms = '''ระยะแรก''': ไม่มีอาการ<ref name=NIH2017What/><br /> |
||
'''ระยหลัง''': [[อาการบวมน้ำ|ขาบวม]] เหนื่อย [[อาเจียน]] [[เบื่ออาหาร]] สับสน<ref name=NIH2017What/> |
|||
| complications |
| complications = [[โรคหัวใจ]] [[ความดันสูง]] [[ภาวะเลือดจาง]]<ref name=Li2012/><ref name=MP2017/> |
||
| duration = เรื้อรัง<ref name=Hop2017/> |
|||
| onset = |
|||
| causes = [[เบาหวาน]], ความดันสูง, โรคหลอดเลือดฝอยไตอักเสบ, โรคถุงน้ำในไต<ref name=Hop2017/><ref name=GBD2015De/> |
|||
| duration = ระยะยาว<ref name=Hop2017 /> |
|||
| risks = กรรมพันธุ์, มีฐานะทางสังคมเศรษฐกิจที่ไม่ดี<ref name="Appel" /> |
|||
| types = |
|||
| diagnosis = [[การตรวจเลือด]] [[การตรวจปัสสาวะ]]<ref name=NIH2016Diag/> |
|||
| causes = [[diabetic nephropathy|เบาหวาน]], [[ความดันเลือดสูง]], [[glomerulonephritis|ไตอักเสบ]], [[polycystic kidney disease|โรคไตมีถุงน้ำจำนวนมาก]]<ref name=Hop2017 /><ref name=GBD2015De /> |
|||
| treatment = การปรับเปลี่ยนวิถีชีวิต ให้ยารักษาระดับความดันเลือด ระดับน้ำตาล และลดระดับไขมัน [[การบำบัดทดแทนไต]] การปลูกถ่ายไต<ref name=NIH2017/><ref name=NIH2016Tx/> |
|||
| risks = |
|||
| frequency = (ทั่วโลก) 753 ล้าน (2016)<ref name=GBD2016Prev/> |
|||
| diagnosis = [[การตรวจเลือด]], [[การตรวจปัสสาวะ]]<ref name=NIH2016Diag /> |
|||
| deaths = (ทั่วโลก) 1.2 ล้าน (2015)<ref name=GBD2015De/> |
|||
| differential = |
|||
| prevention = |
|||
| treatment = การปรับเปลี่ยนวิถีชีวิต, ใช้ยาปรับความดันเลือด, น้ำตาล, คอเลสเตอรอล, [[renal replacement therapy|การบำบัดทดแทนไต]], [[kidney transplant|การปลูกถ่ายไต]]<ref name=NIH2017 /><ref name=NIH2016Tx /> |
|||
| medication = |
|||
| prognosis = |
|||
| frequency = 753 ล้านคน (ค.ศ. 2016)<ref name=GBD2016Prev /> |
|||
| deaths = 1.2 ล้านคน (ค.ศ. 2015)<ref name=GBD2015De /> |
|||
}} |
}} |
||
'''โรคไตเรื้อรัง''' ({{lang-en |chronic kidney disease}} ตัวย่อ '''CKD''') เป็น[[โรคไต]]ชนิดหนึ่งที่การทำงานของ[[ไต]]จะค่อย{{nbsp}}ๆ เสียไปโดยใช้เวลาเป็นเดือน{{nbsp}}ๆ หรือปี{{nbsp}}ๆ<ref name="NIH2017What">{{cite web | title = What Is Chronic Kidney Disease? | url = https://www.niddk.nih.gov/health-information/kidney-disease/chronic-kidney-disease-ckd/what-is-chronic-kidney-disease | website = National Institute of Diabetes and Digestive and Kidney Diseases | access-date = 2017-12-19 | date = June 2017}}</ref><ref name="Hop2017" /> |
|||
'''โรคไตเรื้อรัง'''คือภาวะซึ่งค่อย ๆ มีการเสื่อมของ[[การทำงานของไต]]เป็นเวลานาน อาจใช้เวลาเป็นเดือนหรือเป็นปี<ref name=NIH2017What>{{cite web|title=What Is Chronic Kidney Disease?|url=https://www.niddk.nih.gov/health-information/kidney-disease/chronic-kidney-disease-ckd/what-is-chronic-kidney-disease|website=National Institute of Diabetes and Digestive and Kidney Diseases|access-date=19 December 2017|date=June 2017|df=dmy-all}}</ref><ref name=Hop2017 /> ในช่วงแรกมักไม่มีอาการ หรือมี[[อาการซึ่งไม่มีความจำเพาะ]] อาจมีอาการเพียง[[ความรู้สึกไม่สบายตัว]]หรือ[[เบื่ออาหาร|ไม่รู้สึกอยากอาหาร]]ได้<ref name=NIH2017What/> ภาวะแทรกซ้อนที่สำคัญได้แก่ [[โรคระบบหัวใจหลอดเลือด]] [[ความดันเลือดสูง]] [[Renal osteodystrophy|โรคกระดูก]] และ[[โลหิตจาง]]<ref name=Li2012>{{cite journal | vauthors = Liao MT, Sung CC, Hung KC, Wu CC, Lo L, Lu KC | title = Insulin resistance in patients with chronic kidney disease | journal = Journal of Biomedicine & Biotechnology | volume = 2012 | pages = 691369 | year = 2012 | pmid = 22919275 | pmc = 3420350 | doi = 10.1155/2012/691369 | doi-access = free }}</ref><ref name=MP2017>{{cite web|title=Kidney Failure|url=https://medlineplus.gov/kidneyfailure.html|website=MedlinePlus|access-date=11 November 2017|language=en|df=dmy-all}}</ref><ref name=Kid2009>{{Cite journal |url = http://www.kdigo.org/clinical_practice_guidelines/pdf/CKD/KDIGO%20CKD-MBD%20GL%20KI%20Suppl%20113.pdf |title = KDIGO Clinical Practice Guideline for the Diagnosis, Evaluation, Prevention, and Treatment of Chronic Kidney Disease-Mineral and Bone Disorder (CKD-MBD) |author = KDIGO: Kidney Disease Improving Global Outcomes |date = August 2009 |journal = Kidney Int |volume = 76 |issue = Suppl 113 |archive-url = https://web.archive.org/web/20161213061302/http://www.kdigo.org/clinical_practice_guidelines/pdf/CKD/KDIGO%20CKD-MBD%20GL%20KI%20Suppl%20113.pdf |archive-date = 2016-12-13 |url-status = dead |df = dmy-all}}</ref> |
|||
ในช่วงแรกมักไม่มีอาการ ต่อมาจึงจะเกิดอาการต่าง{{nbsp}}ๆ รวมทั้ง[[อาการบวมน้ำ|ขาบวม]] เหนื่อย [[อาเจียน]] [[เบื่ออาหาร]] และสับสน<ref name="NIH2017What" /> |
|||
[[ภาวะแทรกซ้อน]]อาจเกิดจากการทำงานผิดปกติทางฮอร์โมนของไตรวมทั้ง (ตามลำดับเวลา) [[ความดันโลหิตสูง]] (มักเกี่ยวกับการทำงานของระบบ renin-angiotensin system) ภาวะกระดูกผิดเพี้ยนเหตุไต (renal osteodystrophy) และ[[ภาวะเลือดจาง]]<ref name="Li2012"> |
|||
{{cite journal | last1 = Liao | first1 = MT | last2 = Sung | first2 = CC | last3 = Hung | first3 = KC | last4 = Wu | first4 = CC | last5 = Lo | first5 = L | last6 = Lu | first6 = KC | title = Insulin resistance in patients with chronic kidney disease | journal = Journal of Biomedicine & Biotechnology | volume = 2012 | pages = 691369 | year = 2012 | pmid = 22919275 | pmc = 3420350 | doi = 10.1155/2012/691369 }}</ref><ref name="MP2017"> |
|||
{{cite web | title = Kidney Failure | url = https://medlineplus.gov/kidneyfailure.html | website = MedlinePlus | access-date = 2017-11-11 | language = en}}</ref><ref name="Kid2009"> |
|||
{{Cite journal | url = http://www.kdigo.org/clinical_practice_guidelines/pdf/CKD/KDIGO%20CKD-MBD%20GL%20KI%20Suppl%20113.pdf | title = KDIGO Clinical Practice Guideline for the Diagnosis, Evaluation, Prevention, and Treatment of Chronic Kidney Disease-Mineral and Bone Disorder (CKD-MBD) | author = KDIGO: Kidney Disease Improving Global Outcomes | date = August 2009 | journal = Kidney Int | volume = 76 | issue = Suppl 113 | archive-url = https://web.archive.org/web/20161213061302/http://www.kdigo.org/clinical_practice_guidelines/pdf/CKD/KDIGO%20CKD-MBD%20GL%20KI%20Suppl%20113.pdf | archive-date = 2016-12-13 | url-status = dead }}</ref> |
|||
อนึ่ง คนไข้จะเสี่ยงภาวะแทรกซ้อนจาก[[โรคระบบหัวใจและหลอดเลือด]]ยิ่งขึ้นอย่างสำคัญ โดยทั้งเสี่ยงตายและเข้าโรงพยาบาลยิ่งขึ้น<ref>{{cite journal | last1 = Go | first1 = AS | last2 = Chertow | first2 = GM | last3 = Fan | first3 = D | last4 = McCulloch | first4 = CE | last5 = Hsu | first5 = CY | title = Chronic kidney disease and the risks of death, cardiovascular events, and hospitalization | journal = The New England Journal of Medicine | volume = 351 | issue = 13 | pages = 1296-1305 | date = September 2004 | pmid = 15385656 | doi = 10.1056/NEJMoa041031 }}</ref><!-- Cause and diagnosis --> |
|||
เหตุเกิดมีหลายอย่าง ที่สำคัญได่แก่[[โรคเบาหวาน]] [[ความดันสูง]] โรคหลอดเลือดฝอยไตอักเสบ (glomerulonephritis) และโรคถุงน้ำในไต (polycystic kidney disease)<ref name=Hop2017>{{cite web | title = What is renal failure? | url = https://www.hopkinsmedicine.org/healthlibrary/conditions/kidney_and_urinary_system_disorders/end_stage_renal_disease_esrd_85,P01474 | website = Johns Hopkins Medicine | access-date = 2017-12-18 | language = en}}</ref><ref name=GBD2015De/> |
|||
ปัจจัยเสี่ยงที่สำคัญรวมการมีคนในครอบครัวป่วยเป็นโรคไตเรื้อรัง<ref name=NIH2017What/> |
|||
[[การวินิจฉัย]]จะทำด้วย[[การตรวจเลือด]]เพื่อประมาณอัตราการกรองเลือดของไต ({{lang-en |estimated glomerular filtration rate}} ตัวย่อ eGFR) และ[[การตรวจปัสสาวะ|การตรวจหาอัลบูมินในปัสสาวะ]]<ref name=NIH2016Diag>{{cite web | title = Chronic Kidney Disease Tests & Diagnosis | url = https://www.niddk.nih.gov/health-information/kidney-disease/chronic-kidney-disease-ckd/tests-diagnosis | website = National Institute of Diabetes and Digestive and Kidney Diseases | access-date = 2017-12-19 | date = October 2016}}</ref> |
|||
บางครั้งอาจต้อง[[ตรวจอัลตราซาวด์]]หรือตรวจชิ้นเนื้อไตเพื่อหาเหตุเกิดโรค<ref name=Hop2017/> |
|||
มีระบบจัดความรุนแรงของโรคหลายระบบ<ref> |
|||
{{cite journal | title = Summary of Recommendation Statements | journal = Kidney International Supplements | volume = 3 | issue = 1 | pages = 5-14 | date = January 2013 | pmid = 25598998 | pmc = 4284512 | doi = 10.1038/kisup.2012.77 }}</ref><ref name=Fer2018> |
|||
{{cite book | last1 = Ferri | first1 = FF | title = Ferri's Clinical Advisor 2018 E-Book: 5 Books in 1 | date = 2017 | publisher = Elsevier Health Sciences | isbn = 9780323529570 | pages = 294-295 | url = https://books.google.com/books?id=wGclDwAAQBAJ&pg=PA294 | language = en}}</ref> |
|||
ทางการแพทย์แนะนำให้ผู้มีความเสี่ยงเข้ารับการตรวจคัดกรองโรคไตโดยไม่ต้องรอให้มีอาการ<ref name=NIH2016Diag/> |
|||
ทางการแพทย์แนะนำให้ผู้มีความเสี่ยงเข้ารับการตรวจคัดกรองโรคไตโดยไม่ต้องรอให้มีอาการ<ref name=NIH2016Tx/> การรักษาในระยะแรกเริ่มอาจเป็นการใช้ยาลดความดัน ยาเบาหวาน และยาลดไขมันในเลือดหากมีข้อบ่งชี้ โดยส่วนใหญ่แนะนำให้ใช้ยาลดความดันในกลุ่ม[[สารยับยั้งเอซีอี]]และ[[แองกิโอเทนซินรีเซพเตอร์บล๊อคเกอร์]]เป็นกลุ่มแรก เนื่องจากมีผลช่วยชะลอการเสื่อมของไตและลดโอกาสเกิดโรคหัวใจหลอดเลือดได้<ref name=Xie2015>{{cite journal | vauthors = Xie X, Liu Y, Perkovic V, Li X, Ninomiya T, Hou W, Zhao N, Liu L, Lv J, Zhang H, Wang H | display-authors = 6 | title = Renin-Angiotensin System Inhibitors and Kidney and Cardiovascular Outcomes in Patients With CKD: A Bayesian Network Meta-analysis of Randomized Clinical Trials | journal = American Journal of Kidney Diseases | volume = 67 | issue = 5 | pages = 728–41 | date = May 2016 | pmid = 26597926 | doi = 10.1053/j.ajkd.2015.10.011 | type = Systematic Review & Meta-Analysis | doi-access = free | df = dmy-all}}</ref> อาจต้องใช้[[Loop diuretic|ยาขับปัสสาวะชนิดออกฤทธิ์ที่ลูป]]หากมี[[อาการบวมน้ำ]]หรือยังควบคุมความดันเลือดไม่ได้<ref name=NIH2016Tx /><ref>{{cite journal | vauthors = Wile D | title = Diuretics: a review | journal = Annals of Clinical Biochemistry | volume = 49 | issue = Pt 5 | pages = 419–31 | date = September 2012 | pmid = 22783025 | doi = 10.1258/acb.2011.011281 | doi-access = free | df = dmy-all}}</ref><ref>{{cite journal | vauthors = James PA, Oparil S, Carter BL, Cushman WC, Dennison-Himmelfarb C, Handler J, Lackland DT, LeFevre ML, MacKenzie TD, Ogedegbe O, Smith SC, Svetkey LP, Taler SJ, Townsend RR, Wright JT, Narva AS, Ortiz E | display-authors = 6 | title = 2014 evidence-based guideline for the management of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8) | journal = JAMA | volume = 311 | issue = 5 | pages = 507–20 | date = February 2014 | pmc = 6485696 | doi = 10.1002/14651858.CD011339.pub2 | pmid = 24352797 | df = dmy-all}}</ref> ผู้ป่วยควรหลีกเลี่ยงการใช้[[ยาต้านอักเสบชนิดไม่ใช่สเตียรอยด์]]<ref name=NIH2016Tx>{{cite web|title=Managing Chronic Kidney Disease|url=https://www.niddk.nih.gov/health-information/kidney-disease/chronic-kidney-disease-ckd/managing|website=National Institute of Diabetes and Digestive and Kidney Diseases|date=October 2016|df=dmy-all}}</ref> คำแนะนำอื่น ๆ เช่น มีกิจกรรมทางกายที่กระฉับกระเฉงอยู่เสมอ ปรับเปลี่ยนอาหาร เช่น ลดอาหารที่มีโซเดียม กินโปรตีนให้เหมาะสมไม่มากไม่น้อยเกินไป<ref name=NIH2016Tx /><ref>{{cite web |title=Eating Right for Chronic Kidney Disease {{!}} NIDDK |url=https://www.niddk.nih.gov/health-information/kidney-disease/chronic-kidney-disease-ckd/eating-nutrition |website=National Institute of Diabetes and Digestive and Kidney Diseases |access-date=5 September 2019 |df=dmy-all}}</ref> หากมีภาวะแทรกซ้อน เช่น โลหิตจาง หรือโรคกระดูก อาจต้องได้รับการรักษาตามอาการ<ref name=NIH2016Anemia>{{cite web|title=Anemia in Chronic Kidney Disease|url=https://www.niddk.nih.gov/health-information/kidney-disease/chronic-kidney-disease-ckd/anemia|website=National Institute of Diabetes and Digestive and Kidney Diseases|access-date=19 December 2017|date=July 2016|df=dmy-all}}</ref><ref>{{cite web|title=Mineral & Bone Disorder in Chronic Kidney Disease|url=https://www.niddk.nih.gov/health-information/kidney-disease/chronic-kidney-disease-ckd/mineral-bone-disorder|website=National Institute of Diabetes and Digestive and Kidney Diseases|access-date=19 December 2017|date=November 2015|df=dmy-all}}</ref> กรณีเป็นรุนแรงอาจจำเป็นต้องใช้การบำบัดทดแทนไต ได้แก่ [[การชำระเลือดผ่านเยื่อ|การฟอกเลือดทางเส้นเลือด]] [[Peritoneal dialysis|การฟอกเลือดผ่านเยื่อบุช่องท้อง]] หรือ[[Kidney transplantation|การปลูกถ่ายไต]]<ref name=NIH2017>{{cite web|title=Kidney Failure|url=https://www.niddk.nih.gov/health-information/kidney-disease/kidney-failure|website=National Institute of Diabetes and Digestive and Kidney Diseases|access-date=11 November 2017|df=dmy-all}}</ref> |
|||
การรักษาในระยะแรกเริ่มอาจเป็นการให้ยาลดความดัน ลดน้ำตาลในเลือด และลดไขมัน<ref name=NIH2016Tx/> |
|||
มักจะใช้[[สารยับยั้งเอซีอี]] (ACEIs) หรือ[[แองกิโอเทนซินรีเซพเตอร์บล๊อคเกอร์]] (ARBs) เป็นยาลดความดันกลุ่มแรก |
|||
เพราะสามารถช่วยชะลอโรคไตและลดความเสี่ยงโรคหัวใจหลอดเลือด<ref name=Xie2015>{{cite journal | last1 = Xie | first1 = X | last2 = Liu | first2 = Y | last3 = Perkovic | first3 = V | last4 = Li | first4 = X | last5 = Ninomiya | first5 = T | last6 = Hou | first6 = W | last7 = Zhao | first7 = N | last8 = Liu | first8 = L | last9 = Lv | first9 = J | last10 = Zhang | first10 = H | last11 = Wang | first11 = H | display-authors = 6 | title = Renin-Angiotensin System Inhibitors and Kidney and Cardiovascular Outcomes in Patients With CKD: A Bayesian Network Meta-analysis of Randomized Clinical Trials | journal = American Journal of Kidney Diseases | volume = 67 | issue = 5 | pages = 728-41 | date = May 2016 | pmid = 26597926 | doi = 10.1053/j.ajkd.2015.10.011 | type = Systematic Review & Meta-Analysis }}</ref> |
|||
อาจต้องใช้ยาขับปัสสาวะชนิดออกฤทธิ์ที่ลูป (loop diuretic) หากมี[[อาการบวมน้ำ]]หรือยังควบคุมความดันเลือดไม่ได้<ref> |
|||
{{cite journal | last1 = Wile | first1 = D | title = Diuretics: a review | journal = Annals of Clinical Biochemistry | volume = 49 | issue = Pt 5 | pages = 419-31 | date = September 2012 | pmid = 22783025 | doi = 10.1258/acb.2011.011281 }}</ref><ref name=NIH2016Tx/><ref> |
|||
{{cite journal | last1 = James | first1 = PA | last2 = Oparil | first2 = S | last3 = Carter | first3 = BL | last4 = Cushman | first4 = WC | last5 = Dennison-Himmelfarb | first5 = C | last6 = Handler | first6 = J | last7 = Lackland | first7 = DT | last8 = LeFevre | first8 = ML | last9 = MacKenzie | first9 = TD | last10 = Ogedegbe | first10 = O | last11 = Smith | first11 = SC | last12 = Svetkey | first12 = LP | last13 = Taler | first13 = SJ | last14 = Townsend | first14 = RR | last15 = Wright | first15 = JT | last16 = Narva | first16 = AS | last17 = Ortiz | first17 = E | display-authors = 6 | title = 2014 evidence-based guideline for the management of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8) | journal = JAMA | volume = 311 | issue = 5 | pages = 507-20 | date = February 2014 | pmc = 6485696 | doi = 10.1002/14651858.CD011339.pub2 | pmid = 24352797 }}</ref> |
|||
ผู้ป่วยควรหลีกเลี่ยง[[ยาแก้อักเสบชนิดไม่ใช่สเตอรอยด์]] (NSAIDs)<ref name=NIH2016Tx>{{cite web | title = Managing Chronic Kidney Disease | url = https://www.niddk.nih.gov/health-information/kidney-disease/chronic-kidney-disease-ckd/managing | website = National Institute of Diabetes and Digestive and Kidney Diseases | date = October 2016}}</ref> |
|||
มีคำแนะนำอื่น{{nbsp}}ๆ รวมทั้งมีกิจกรรมทางกายที่กระฉับกระเฉงอยู่เสมอ ปรับเปลี่ยนอาหาร เช่นให้ทานเกลือน้อยและได้โปรตีนให้พอดี<ref name=NIH2016Tx/><ref>{{cite web | title = Eating Right for Chronic Kidney Disease{{!}}NIDDK | url = https://www.niddk.nih.gov/health-information/kidney-disease/chronic-kidney-disease-ckd/eating-nutrition | website = National Institute of Diabetes and Digestive and Kidney Diseases | access-date = 2019-09-05}}</ref> |
|||
การรักษาภาวะแทรกซ้อน เช่น ภาวะเลือดจางและโรคกระดูกก็อาจจำเป็นด้วย<ref name=NIH2016Anemia> |
|||
{{cite web | title = Anemia in Chronic Kidney Disease | url = https://www.niddk.nih.gov/health-information/kidney-disease/chronic-kidney-disease-ckd/anemia | website = National Institute of Diabetes and Digestive and Kidney Diseases | access-date = 2017-12-19 | date = July 2016}}</ref><ref> |
|||
{{cite web | title = Mineral & Bone Disorder in Chronic Kidney Disease | url = https://www.niddk.nih.gov/health-information/kidney-disease/chronic-kidney-disease-ckd/mineral-bone-disorder | website = National Institute of Diabetes and Digestive and Kidney Diseases | access-date = 2017-12-19 | date = November 2015}}</ref> |
|||
ในกรณีรุนแรง ก็อาจจะต้องบำบัดทดแทนไตรวมทั้ง[[ฟอกไต]] หรือ[[ล้างไตทางช่องท้อง]] หรือปลูกถ่ายไตเพื่อรักษาชีวิต<ref name=NIH2017>{{cite web | title = Kidney Failure | url = https://www.niddk.nih.gov/health-information/kidney-disease/kidney-failure | website = National Institute of Diabetes and Digestive and Kidney Diseases | access-date = 2017-11-11}}</ref> |
|||
ในปี{{nbsp}}2016 ทั่วโลกมีผู้ป่วยโรคนี้ {{nowrap |753 ล้านคน}} เป็นชาย {{nowrap |336 ล้านคน}}และหญิง {{nowrap |417 ล้านคน}}<ref name=GBD2016Prev> |
|||
ข้อมูล ค.ศ. 2016 ระบุว่า ทั่วโลกมีผู้ป่วยโรคไตเรื้อรังราว 753 ล้านคน เป็นผู้ชาย 336 ล้านคน และเป็นผู้หญิง 417 ล้านคน<ref name=GBD2016Prev>{{cite journal | vauthors = Bikbov B, Perico N, Remuzzi G | title = Disparities in Chronic Kidney Disease Prevalence among Males and Females in 195 Countries: Analysis of the Global Burden of Disease 2016 Study | journal = Nephron | volume = 139 | issue = 4 | pages = 313–318 | date = 23 May 2018 | pmid = 29791905 | doi = 10.1159/000489897 | url = https://zenodo.org/record/1283108 | doi-access = free | df =dmy-all}}</ref> ข้อมูล ค.ศ. 2015 ระบุว่ามีผู้เสียชีวิตจากโรคไตเรื้อรัง 1.2 ล้านคน เพิ่มจากข้อมูล ค.ศ. 1990 ที่พบว่ามีผู้เสียชีวิตจากโรคไตเรื้อรัง 409,000 คน<ref name=GBD2015De>{{cite journal | title = Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015 | journal = Lancet | volume = 388 | issue = 10053 | pages = 1459–1544 | date = October 2016 | pmid = 27733281 | pmc = 5388903 | doi = 10.1016/s0140-6736(16)31012-1 | author1 = GBD 2015 Mortality Causes of Death Collaborators | df = dmy-all}}</ref><ref name=GDB2013>{{cite journal | title = Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013 | journal = Lancet | volume = 385 | issue = 9963 | pages = 117–71 | date = January 2015 | pmid = 25530442 | pmc = 4340604 | doi = 10.1016/S0140-6736(14)61682-2 | author1 = GBD 2013 Mortality Causes of Death Collaborators | df = dmy-all}} Table 2, p. 137 {{Open access}}</ref> โรคที่พบร่วมกันเป็นสาเหตุทำให้เสียชีวิตที่พบมากที่สุดคือความดันเลือดสูง 550,000 คน ตามมาด้วยเบาหวาน 418,000 คน และไตอักเสบ 238,000 คน<ref name=GBD2015De /> |
|||
{{cite journal | last1 = Bikbov | first1 = B | last2 = Perico | first2 = N | last3 = Remuzzi | first3 = G | title = Disparities in Chronic Kidney Disease Prevalence among Males and Females in 195 Countries: Analysis of the Global Burden of Disease 2016 Study | journal = Nephron | volume = 139 | issue = 4 | pages = 313-318 | date = 2018-05-23 | pmid = 29791905 | doi = 10.1159/000489897 | url = https://zenodo.org/record/1283108 }}</ref><ref name="Osteoblastogenesis of adipose-deriv"> |
|||
{{cite journal | last1 = Tjempakasari | first1 = A | last2 = Suroto | first2 = H | last3 = Santoso | first3 = D | title = Osteoblastogenesis of adipose-derived mesenchymal stem cells in chronic kidney disease patient with regular hemodialysis | journal = Annals of Medicine and Surgery | volume = 84 | pages = 104796 | date = December 2022 | pmid = 36536732 | pmc = 9758290 | doi = 10.1016/j.amsu.2022.104796 }}</ref> |
|||
ในปี{{nbsp}}2015 มีคนเสียชีวิตจากโรค {{nowrap |1.2 ล้านคน}} เพิ่มจาก 409,000{{nbsp}}คนในปี{{nbsp}}1990<ref name=GBD2015De> |
|||
{{cite journal | last1 = Wang | first1 = H | last2 = Naghavi | first2 = M | last3 = Allen | first3 = C | last4 = Barber | first4 = RM | last5 = Bhutta | first5 = ZA | last6 = Carter | first6 = A | last7 = etal | first7 = undefined | title = Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015 | journal = Lancet | volume = 388 | issue = 10053 | pages = 1459-1544 | date = October 2016 | pmid = 27733281 | pmc = 5388903 | doi = 10.1016/s0140-6736(16)31012-1 }}</ref><ref name=GDB2013> |
|||
{{cite journal | last1 = Naghavi | first1 = M | last2 = Wang | first2 = H | last3 = Lozano | first3 = R | last4 = Davis | first4 = A | last5 = Liang | first5 = X | last6 = Zhou | first6 = M | last7 = etal | first7 = undefined | title = Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013 | journal = Lancet | volume = 385 | issue = 9963 | pages = 117-71 | date = January 2015 | pmid = 25530442 | pmc = 4340604 | doi = 10.1016/S0140-6736(14)61682-2 }} Table 2, p. 137 {{Open access}}</ref> |
|||
โรคที่พบว่าร่วมทำให้เสียชีวิตมากสุดคือ ความดันสูง 550,000{{nbsp}}คน ตามด้วยเบาหวาน 418,000{{nbsp}}คน และกลอเมอรูไลอักเสบ 238,000{{nbsp}}คน<ref name=GBD2015De/> |
|||
สำหรับประเทศไทย ข้อมูลของสมาคมโรคไตแห่งประเทศไทยปี พ.ศ. 2552 แสดงว่า ประชากรไทยมีอัตราการป่วยโรคไตเรื้อรังระยะ 1-5 อยู่ที่{{nowrap |ร้อยละ 17.5}} โดย{{nowrap |[[ความชุกของโรค]]}}เพิ่มสูงขึ้นตามอายุ พบมากที่สุดในเขต[[กรุงเทพและปริมณฑล]]<ref name=nephrothai-2011 /> |
|||
==อ้างอิง== |
|||
{{รายการอ้างอิง|25em}} |
|||
== นิยาม == |
|||
==แหล่งข้อมูลอื่น== |
|||
โรคไตเรื้อรัง หมายถึง ภาวะที่ไตทำงานผิดปกติอย่างต่อเนื่องเป็นเวลานานกว่า 3{{nbsp}}เดือน สาเหตุอาจมาจากความเสียหายของโครงสร้างหรือหน้าที่การทำงานของไตโดยตรง หรืออาจเกิดจากค่าอัตราการกรองของไต (GFR) ต่ำลงก็ได้<ref name=nephrothai-2011 /> |
|||
{{คอมมอนส์-หมวดหมู่|Chronic kidney diseases|โรคไตเรื้อรัง}} |
|||
# ความเสียหายของไต |
|||
*{{EMedicine|article|1918879|Dialysis Complications of Chronic Renal Failure}} |
|||
#* เกิดจากความผิดปกติทางโครงสร้างหรือหน้าที่การทำงานของไต |
|||
*[http://www.gosh.nhs.uk/medical-conditions/search-for-medical-conditions/chronic-renal-failure/chronic-renal-failure-information/ Chronic Renal Failure Information] {{Webarchive|url=https://web.archive.org/web/20130315023332/http://www.gosh.nhs.uk/medical-conditions/search-for-medical-conditions/chronic-renal-failure/chronic-renal-failure-information/ |date=15 March 2013 }} จาก Great Ormond Street Hospital |
|||
#* อาจส่งผลต่อค่าอัตราการกรองเลือดของไตต่ำลงหรือไม่ก็ได้ |
|||
{{Break}} |
|||
#* ตรวจพบได้จาก: |
|||
{{แหล่งข้อมูลการแพทย์ |
|||
#** การตรวจชิ้นเนื้อไต |
|||
| DiseasesDB = 11288 |
|||
#** การตรวจปัสสาวะเพื่อหาสัญญาณบ่งบอกความเสียหายของไต |
|||
| ICD9 = {{ICD9|585.9}} {{ICD9|585.1-585.5}} {{ICD9|403}} |
|||
#** การตรวจภาพถ่ายทางการแพทย์ |
|||
| ICD10 = {{ICD10|N|18||n|00}} |
|||
# ค่า GFR ต่ำ: |
|||
| MedlinePlus = 000471 |
|||
#* ค่า GFR ต่ำกว่า 60 ml/min/1.73 m<sup>2</sup> เป็นเวลานานกว่า 3{{nbsp}}เดือน |
|||
| eMedicineSubj = article |
|||
#* อาจมีหรือไม่มีสัญญาณบ่งบอกความเสียหายของไตอื่น{{nbsp}}ๆ ร่วมด้วย |
|||
| eMedicineTopic = 238798 |
|||
| MeshID = D007676 |
|||
สรุปก็คือ โรคไตเรื้อรังเกิดจากความผิดปกติของไตที่ส่งผลต่อหน้าที่การทำงาน, ค่า GFR ต่ำลง หรือทั้งสองอย่างร่วมกัน |
|||
== อาการ == |
|||
[[ไฟล์:Uremic frost on forehead and scalp of young Afro-Caribbean male.jpg|thumb|คราบ[[ยูเรีย]]อาจปรากฏบน[[ศีรษะ]]ของคนไข้โรคไตเรื้อรัง]] |
|||
ในเบื้องต้นโรคนี้จะไม่มีอาการ ปกติจะพบเมื่อตรวจเลือดทั่วไปเพราะระดับ[[คริเอทีนิน]]เพิ่มขึ้นในเลือด หรือพบโปรตีนในปัสสาวะ (proteinuria) |
|||
เมื่อไตทำงานแย่ลง อาการไม่สบายก็จะเพิ่มขึ้น รวมทั้ง<ref>{{cite journal | last1 = Kalantar-Zadeh | first1 = K | last2 = Lockwood | first2 = MB | last3 = Rhee | first3 = CM | last4 = Tantisattamo | first4 = E | last5 = Andreoli | first5 = S | last6 = Balducci | first6 = A | last7 = Laffin | first7 = P | last8 = Harris | first8 = T | last9 = Knight | first9 = R | last10 = Kumaraswami | first10 = L | last11 = Liakopoulos | first11 = V | last12 = Lui | first12 = SF | last13 = Kumar | first13 = S | last14 = Ng | first14 = M | last15 = Saadi | first15 = G | last16 = Ulasi | first16 = I | last17 = Tong | first17 = A | last18 = Li | first18 = PK | title = Patient-centred approaches for the management of unpleasant symptoms in kidney disease | journal = Nat Rev Nephrol | volume = 18 | issue = 2 | pages = 001-017 | date = 2022-01-03 | pmid = 34980890 | doi = 10.1038/s41581-021-00518-z | s2cid = 245636182 }}</ref> |
|||
* ความดันจะโลหิตสูงขึ้นเพราะมีน้ำมากเกิน และเพราะการผลิตฮอร์โมนที่ยืดหยุ่นเส้นเลือด (vasoactive hormone) ของไตผ่าน renin-angiotensin system ซึ่งทำให้เสี่ยง[[ความดันโลหิตสูง]]และ[[หัวใจวาย]]เพิ่มขึ้น คนไข้โรคไตเรื้อรังมีโอกาสมากกว่าประชากรทั่วไปในการเกิด[[ภาวะหลอดเลือดแข็ง]]แล้วตามด้วย[[โรคระบบหัวใจหลอดเลือด]] ซึ่งเป็นผลของพิษ (uremic toxins) ที่ไตไม่สามารถนำออกโดยส่วนหนึ่ง<ref>{{cite journal | last1 = Hoyer | first1 = FF | last2 = Nahrendorf | first2 = M | title = Uremic Toxins Activate Macrophages | journal = Circulation | volume = 139 | issue = 1 | pages = 97-100 | date = January 2019 | pmid = 30592654 | pmc = 6394415 | doi = 10.1161/CIRCULATIONAHA.118.037308 }}</ref> คนไข้ที่เป็นทั้งโรคไตเรื้อรังและโรคระบบหัวใจหลอดเลือดมีพยากรณ์โรคที่แย่กว่าผู้มีโรคระบบหัวใจหลอดเลือดเท่านั้นอย่างสำคัญ<ref>{{cite journal | last1 = Damman | first1 = K | last2 = Valente | first2 = MA | last3 = Voors | first3 = AA | last4 = O'Connor | first4 = CM | last5 = van Veldhuisen | first5 = DJ | last6 = Hillege | first6 = HL | title = Renal impairment, worsening renal function, and outcome in patients with heart failure: an updated meta-analysis | journal = European Heart Journal | volume = 35 | issue = 7 | pages = 455-69 | date = February 2014 | pmid = 24164864 | doi = 10.1093/eurheartj/eht386 }}</ref> |
|||
* [[ยูเรีย]]สะสมที่ก่อ azotemia คือภาวะมี[[สารประกอบ]]ไนโตรเจนในเลือดสูงผิดปกติ ซึ่งในที่สุดก็จะก่อ uremia คือภาวะมียูเรียในเลือดมากเกินโดยมีอาการต่าง{{nbsp}}ๆ เริ่มตั้งแต่ความเซื่องซึมไปจนถึงเยื่อหุ้มหัวใจอักเสบ (pericarditis) และ[[โรคสมอง]] เพราะมียูเรียสูงมากทั้งระบบ ร่างกายก็จะขับออกทางเหงื่อ และเพราะมีความเข้มข้นสูงก็จะตกผลึกที่ผิวหนังเมื่อเหงื่อระเหยไปหมด เป็นภาวะยูเรียตกผลึก คือ uremic frost |
|||
* [[โพแทสเซียม]]สะสมในเลือดจนเป็น[[ภาวะมีโพแทสเซียมในเลือดมากเกิน]] โดยจะมีอาการตั้งแต่[[ความละเหี่ย]]จนถึง[[หัวใจเต้นผิดจังหวะ]]ที่อาจทำให้เสียชีวิต ภาวะนี้ปกติจะไม่เกิดจนกระทั่งอัตราการกรองของไต (GFR) จะตกเหลือน้อยกว่า 20-25 mL/min/1.73 m<sup>2</sup> เป็นระยะที่ไตสามารถ ขับโพแทสเซียมออกได้น้อยลง ภาวะนี้อาจแย่ลงเพราะ[[ภาวะกรดเกิน|เลือดเป็นกรด]] (เพราะเซลล์จะปล่อยโพแทสเซียมเข้าไปในเลือดเพื่อลดกรด) หรือการไร้[[อินซูลิน]]<ref name="url_medscape_Chronic_Kidney_Disease">{{Cite journal | last1 = Arora | first1 = P | last2 = Aronoff | first2 = GR | last3 = Mulloy | first3 = LL | last4 = Talavera | first4 = F | last5 = Verrelli | first5 = M | editor-last1 = Batuman | editor-first1 = V | url = http://emedicine.medscape.com/article/238798-overview#aw2aab6b2b2 | title = Chronic Kidney Disease | journal = Medscape | date = 2018-09-16 }}</ref> |
|||
* การมีน้ำมากเกินจะเกิดอาการตั้งแต่[[อาการบวมน้ำ]]แบบอ่อน{{nbsp}}ๆ จนกระทั่งถึง[[ปอดบวมน้ำ]]ซึ่งเสี่ยงชีวิต |
|||
* ภาวะเลือดมีฟอสเฟตเกินเป็นผลของการที่ไตขับฟอสเฟตออกไม่ได้ ซึ่งเพิ่มความเสี่ยงโรคระบบหัวใจและหลอดเลือดโดยทำให้เส้นเลือดแข็ง (vascular calcification)<ref name="pmid18449174">{{cite journal | last1 = Hruska | first1 = KA | last2 = Mathew | first2 = S | last3 = Lund | first3 = R | last4 = Qiu | first4 = P | last5 = Pratt | first5 = R | title = Hyperphosphatemia of chronic kidney disease | journal = Kidney International | volume = 74 | issue = 2 | pages = 148-57 | date = July 2008 | pmid = 18449174 | pmc = 2735026 | doi = 10.1038/ki.2008.130 }}</ref> ความเข้มข้นของ FGF-23 (fibroblast growth factor-23) ในเลือดจะเพิ่มขึ้นเรื่อย{{nbsp}}ๆ เมื่อไตขับฟอสเฟตออกได้น้อยลง ซึ่งอาจช่วยก่อภาวะหัวใจห้องล่างซ้ายโตเกิน แล้วเพิ่มอัตราตายของคนไข้<ref> |
|||
{{cite journal | last1 = Faul | first1 = C | last2 = Amaral | first2 = AP | last3 = Oskouei | first3 = B | last4 = Hu | first4 = MC | last5 = Sloan | first5 = A | last6 = Isakova | first6 = T | last7 = Gutiérrez | first7 = OM | last8 = Aguillon-Prada | first8 = R | last9 = Lincoln | first9 = J | last10 = Hare | first10 = JM | last11 = Mundel | first11 = P | last12 = Morales | first12 = A | last13 = Scialla | first13 = J | last14 = Fischer | first14 = M | last15 = Soliman | first15 = EZ | last16 = Chen | first16 = J | last17 = Go | first17 = AS | last18 = Rosas | first18 = SE | last19 = Nessel | first19 = L | last20 = Townsend | first20 = RR | last21 = Feldman | first21 = HI | last22 = M | first22 = St John Sutton | last23 = Ojo | first23 = A | last24 = Gadegbeku | first24 = C | last25 = Di Marco | first25 = GS | last26 = Reuter | first26 = S | last27 = Kentrup | first27 = D | last28 = Tiemann | first28 = K | last29 = Brand | first29 = M | last30 = Hill | first30 = JA | last31 = Moe | first31 = OW | last32 = Kuro-OM | first32 = undefined | last33 = Kusek | first33 = JW | last34 = Keane | first34 = MG | last35 = Wolf | first35 = M | display-authors = 6 | title = FGF23 induces left ventricular hypertrophy | journal = The Journal of Clinical Investigation | volume = 121 | issue = 11 | pages = 4393-408 | date = November 2011 | pmid = 21985788 | pmc = 3204831 | doi = 10.1172/JCI46122 }}</ref><ref> |
|||
{{cite journal | last1 = Gutiérrez | first1 = OM | last2 = Mannstadt | first2 = M | last3 = Isakova | first3 = T | last4 = Rauh-Hain | first4 = JA | last5 = Tamez | first5 = H | last6 = Shah | first6 = A | last7 = Smith | first7 = K | last8 = Lee | first8 = H | last9 = Thadhani | first9 = R | last10 = Jüppner | first10 = H | last11 = Wolf | first11 = M | display-authors = 6 | title = Fibroblast growth factor 23 and mortality among patients undergoing hemodialysis | journal = The New England Journal of Medicine | volume = 359 | issue = 6 | pages = 584-92 | date = August 2008 | pmid = 18687639 | pmc = 2890264 | doi = 10.1056/NEJMoa0706130 }}</ref> |
|||
* ภาวะแคลเซียมต่ำในเลือดเกิดจากการขาด Calcitriol (รูปแบบหนึ่งของ[[วิตามินดี]]ที่ไตผลิต) (โดยมีเหตุจาก FGF-23 ระดับสูงและไตที่ฝ่อลง)<ref>{{cite journal | last1 = Bacchetta | first1 = J | last2 = Sea | first2 = JL | last3 = Chun | first3 = RF | last4 = Lisse | first4 = TS | last5 = Wesseling-Perry | first5 = K | last6 = Gales | first6 = B | last7 = Adams | first7 = JS | last8 = Salusky | first8 = IB | last9 = Hewison | first9 = M | display-authors = 6 | title = Fibroblast growth factor 23 inhibits extrarenal synthesis of 1,25-dihydroxyvitamin D in human monocytes | journal = Journal of Bone and Mineral Research | volume = 28 | issue = 1 | pages = 46-55 | date = January 2013 | pmid = 22886720 | pmc = 3511915 | doi = 10.1002/jbmr.1740 }}</ref> และการไม่ตอบสนองต่อฤทธิ์ของ {{nowrap |"[[พาราไทรอยด์ฮอร์โมน]]"}}<ref>{{cite journal | last1 = Bover | first1 = J | last2 = Jara | first2 = A | last3 = Trinidad | first3 = P | last4 = Rodriguez | first4 = M | last5 = Martin-Malo | first5 = A | last6 = Felsenfeld | first6 = AJ | title = The calcemic response to PTH in the rat: effect of elevated PTH levels and uremia | journal = Kidney International | volume = 46 | issue = 2 | pages = 310-7 | date = August 1994 | pmid = 7967341 | doi = 10.1038/ki.1994.276 }}</ref> เซลล์กระดูก osteocyte มีหน้าที่ผลิต FGF-23 ซึ่งเป็นสารยับยั้งเอนไซม์ 1-alpha-hydroxylase (25-Hydroxyvitamin D3 1-alpha-hydroxylase) ที่มีฤทธิ์แรง และ 1-alpha-hydroxylase ก็มีหน้าที่แปลง {{nowrap |25-hydroxycholecalciferol}} ให้เป็น{{nowrap |วิตามีนดี 3}} ในรูปแบบ {{nowrap |1,25 dihydroxyvitamin D}}<sub>3</sub><ref>{{cite book | last1 = Longo | first1 = D | last2 = Fauci | first2 = A | last3 = Kasper | first3 = D | last4 = Hauser | first4 = S | last5 = Jameson | first5 = J | last6 = Loscalzo | first6 = J | title = Harrison's Principles of Internal Medicine | date = 2012 | publisher = McGraw-Hill | location = New York | isbn = 978-0-07-174890-2 | edition = 18th | page = 3109}}</ref> ซึ่งต่อไปภาวะนี้จะแย่ลงเป็นภาวะฮอร์โมน{{nowrap |ต่อมพาราไทรอยด์}}สูงทุติยภูมิ (secondary hyperparathyroidism) ภาวะกระดูกผิดเพี้ยนเหตุไต (kidney osteodystrophy) และการแข็งตัวของหลอดเลือด (vascular calcification) ที่ทำให้หัวใจทำงานได้แย่ลง ผลที่ตามมาสุดโต่งอย่างก็คือภาวะที่เกิดน้อยซึ่งเรียกว่า calciphylaxis เป็นรอยโรคทางผิวหนังที่เจ็บและไม่หายโดยคนไข้จะมีการคาดหมายคงชีพปกติไม่เกิน 1{{nbsp}}ปี<ref>{{cite journal | last1 = Brandenburg | first1 = VM | last2 = Cozzolino | first2 = M | last3 = Ketteler | first3 = M | title = Calciphylaxis: a still unmet challenge | journal = Journal of Nephrology | volume = 24 | issue = 2 | pages = 142-8 | year = 2011 | pmid = 21337312 | doi = 10.5301/jn.2011.6366 }}</ref> |
|||
* ความเปลี่ยนแปลงทาง[[เมแทบอลิซึม]]ของแร่ธาตุและกระดูกอาจก่อ 1) ความผิดปกติทางเมแทบอลิซึมของ[[แคลเซียม]] [[ฟอสฟอรัส]] ([[ฟอสเฟต]]) [[พาราไทรอยด์ฮอร์โมน]] และ[[วิตามินดี]] 2) ความผิดปกติในการผลัดเปลี่ยนกระดูก (bone turnover) [[การกลายเป็นกระดูก]] ปริมาตร การยาวออกของกระดูก (linear growth) หรือความแข็งแรง เป็นภาวะกระดูกผิดเพี้ยนเหตุไต และ 3) การแข็งตัว (calcification) ของเส้นเลือดและเนื้อเยื่ออ่อนอื่น{{nbsp}}ๆ<ref name="Kid2009" /> โรคแร่ธาตุและกระดูกเหตุโรคไตเรื้อรังสัมพันธ์กับผลลัพธ์ที่ไม่ดี<ref name="Kid2009" /><ref name="Osteoblastogenesis of adipose-deriv"/> |
|||
* [[ภาวะเลือดเป็นกรดเมแทบอลิก|ภาวะเลือดเป็นกรดเหตุเมแทบอลิก]] (metabolic acidosis) อาจเกิดจากการผลิต[[แอมโมเนีย]]ได้ไม่พอของไต (ที่เซลล์ของ proximal tubule)<ref name="url_medscape_Chronic_Kidney_Disease" /> ภาวะเลือดกระเดียดกรด (acidemia) จะมีผลต่อการทำงานของเอนไซม์ และเพิ่มการเร้าได้ของเยื่อหุ้มหัวใจและเยื่อนิวรอนเพราะเกิด[[ภาวะมีโพแทสเซียมในเลือดมากเกิน]]<ref>{{cite journal | last1 = Adrogué | first1 = HJ | last2 = Madias | first2 = NE | title = Changes in plasma potassium concentration during acute acid-base disturbances | journal = The American Journal of Medicine | volume = 71 | issue = 3 | pages = 456-67 | date = September 1981 | pmid = 7025622 | doi = 10.1016/0002-9343(81)90182-0 }}</ref> |
|||
* [[ภาวะเลือดจาง]]จะสามัญโดยเฉพาะผู้ที่ต้อง[[ฟอกไต]] มีเหตุหลายอย่างรวมทั้งการอักเสบที่เพิ่มขึ้น การลดระดับ[[อีริโทรโพอิติน]] และ[[ภาวะกรดยูริกเกินในเลือด]]จนทำให้[[ไขกระดูก]]ไม่ทำงาน hypoproliferative anemia จะเกิดเพราะไตผลิตอีริโทรโพอิตินได้ไม่พอ<ref>{{cite book | last1 = Shaikh | first1 = H | last2 = Aeddula | first2 = NR | chapter = Anemia Of Chronic Renal Disease | chapter-url = https://www.ncbi.nlm.nih.gov/books/NBK539871/ | title = StatPearls [Internet] | publisher = StatPearls Publishing | date = January 2021 | pmid = 30969693 | id = NBK539871 }}</ref> |
|||
* สำหรับโรคระยะหลัง{{nbsp}}ๆ [[ภาวะผอมหนังหุ้มกระดูก]]อาจจะเกิด ทำให้น้ำหนักลดอย่างไม่ได้ตั้งใจ กล้ามเนื้อลีบ อ่อนแอ และมี[[โรคเบื่ออาหารเหตุจิตใจ]]<ref>{{cite journal | last1 = Mak | first1 = RH | last2 = Ikizler | first2 = AT | last3 = Kovesdy | first3 = CP | last4 = Raj | first4 = DS | last5 = Stenvinkel | first5 = P | last6 = Kalantar-Zadeh | first6 = K | title = Wasting in chronic kidney disease | journal = Journal of Cachexia, Sarcopenia and Muscle | volume = 2 | issue = 1 | pages = 9-25 | date = March 2011 | pmid = 21475675 | pmc = 3063874 | doi = 10.1007/s13539-011-0019-5 }}</ref> |
|||
* งานวิจัยพบเพิ่มขึ้นเรื่อย{{nbsp}}ๆ ว่าคนไข้โรคไตเรื้อรังจะคิดอ่านได้แย่ลง (cognitive decline)<ref name="auto1"> {{cite journal | last1 = Shea | first1 = MK | last2 = Wang | first2 = J | last3 = Barger | first3 = K | last4 = Weiner | first4 = DE | last5 = Booth | first5 = SL | last6 = Seliger | first6 = SL | last7 = Anderson | first7 = AH | last8 = Deo | first8 = R | last9 = Feldman | first9 = HI | last10 = Go | first10 = AS | last11 = He | first11 = J | last12 = Ricardo | first12 = AC | last13 = Tamura | first13 = MK | display-authors = 6 | title = Vitamin K Status and Cognitive Function in Adults with Chronic Kidney Disease: The Chronic Renal Insufficiency Cohort | journal = Current Developments in Nutrition | volume = 6 | issue = 8 | pages = nzac111 | date = August 2022 | pmid = 35957738 | pmc = 9362761 | doi = 10.1093/cdn/nzac111 }}</ref><ref name="auto2"> {{cite journal | last1 = Singh-Manoux | first1 = A | last2 = Oumarou-Ibrahim | first2 = A | last3 = Machado-Fragua | first3 = MD | last4 = Dumurgier | first4 = J | last5 = Brunner | first5 = EJ | last6 = Kivimaki | first6 = M | last7 = Fayosse | first7 = A | last8 = Sabia | first8 = S | display-authors = 6 | title = Association between kidney function and incidence of dementia: 10-year follow-up of the Whitehall II cohort study | journal = Age and Ageing | volume = 51 | issue = 1 | pages = afab259 | date = January 2022 | pmid = 35061870 | doi = 10.1093/ageing/afab259 | pmc = 8782607 }}</ref><ref> {{cite journal | last1 = O'Lone | first1 = E | last2 = Connors | first2 = M | last3 = Masson | first3 = P | last4 = Wu | first4 = S | last5 = Kelly | first5 = PJ | last6 = Gillespie | first6 = D | last7 = Parker | first7 = D | last8 = Whiteley | first8 = W | last9 = Strippoli | first9 = GF | last10 = Palmer | first10 = SC | last11 = Craig | first11 = JC | last12 = Webster | first12 = AC | display-authors = 6 | title = Cognition in People With End-Stage Kidney Disease Treated With Hemodialysis: A Systematic Review and Meta-analysis | language = English | journal = American Journal of Kidney Diseases | volume = 67 | issue = 6 | pages = 925-935 | date = June 2016 | pmid = 26919914 | doi = 10.1053/j.ajkd.2015.12.028 }}</ref><ref name="auto"> {{cite journal | last1 = Bugnicourt | first1 = JM | last2 = Godefroy | first2 = O | last3 = Chillon | first3 = JM | last4 = Choukroun | first4 = G | last5 = Massy | first5 = ZA | title = Cognitive disorders and dementia in CKD: the neglected kidney-brain axis | language = en-US | journal = Journal of the American Society of Nephrology | volume = 24 | issue = 3 | pages = 353-363 | date = February 2013 | pmid = 23291474 | doi = 10.1681/ASN.2012050536 | s2cid = 5248658 }}</ref> งานวิจัยแสดงว่าคนไข้โรคไตเรื้อรังมีโอกาส 35-40% จะเกิดสภาพความคิดอ่านเสื่อมหรือเกิด[[ภาวะสมองเสื่อม]]<ref name="auto1"/><ref name="auto2"/> โดยมีโอกาสมากขึ้นเมื่อโรคไตรุนแรงขึ้น แต่คนไข้ทุกระยะก็มีโอกาสเกิดปัญหาทางประชาชนเช่นกัน<ref name="auto"/><ref>{{cite journal | last1 = Kurella | first1 = M | last2 = Chertow | first2 = GM | last3 = Luan | first3 = J | last4 = Yaffe | first4 = K | title = Cognitive impairment in chronic kidney disease | journal = Journal of the American Geriatrics Society | volume = 52 | issue = 11 | pages = 1863-1869 | date = November 2004 | pmid = 15507063 | doi = 10.1111/j.1532-5415.2004.52508.x | s2cid = 23257233 }}</ref><ref name="auto2"/> |
|||
* ความผิดปกติทางเพศ (sexual dysfunction) จะสามัญในคนไข้โรคไตเรื้อรัง ชายส่วนมากจะต้องการทางเพศน้อยลง อวัยวะเพศจะไม่แข็งตัว ถึงจุดสุดยอดไม่ได้ โดยปัญหาจะแย่ลงเมื่ออายุเพิ่มขึ้น หญิงโดยมากจะมีความรู้สึกทางเพศน้อยลง มีปัญหา[[ปวดประจำเดือน]] มีปัญหาเมื่อร่วมเพศและไม่ยินดีทางเพศ<ref name="Vecchio_2010">{{cite journal | last1 = Vecchio | first1 = M | last2 = Navaneethan | first2 = SD | last3 = Johnson | first3 = DW | last4 = Lucisano | first4 = G | last5 = Graziano | first5 = G | last6 = Saglimbene | first6 = V | last7 = Ruospo | first7 = M | last8 = Querques | first8 = M | last9 = Jannini | first9 = EA | last10 = Strippoli | first10 = GF | display-authors = 6 | title = Interventions for treating sexual dysfunction in patients with chronic kidney disease | journal = The Cochrane Database of Systematic Reviews | issue = 12 | pages = CD007747 | date = December 2010 | pmid = 21154382 | doi = 10.1002/14651858.CD007747.pub2 }}</ref> |
|||
== เหตุ == |
|||
จนถึงปี{{nbsp}}2015 เหตุเกิดไตเรื้อรังที่สามัญที่สุดก็คือ โรค[[เบาหวาน]] [[ความดันโลหิตสูง]] และโรคหลอดเลือดฝอยไตอักเสบ<ref name=GBD2015Pre>{{cite journal | last1 = Vos | first1 = T | last2 = Allen | first2 = C | last3 = Arora | first3 = M | last4 = Barber | first4 = RM | last5 = Bhutta | first5 = ZA | last6 = Brown | first6 = A | last7 = etal | first7 = undefined | title = Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015 | journal = Lancet | volume = 388 | issue = 10053 | pages = 1545-1602 | date = October 2016 | pmid = 27733282 | pmc = 5055577 | doi = 10.1016/S0140-6736(16)31678-6 }}</ref> |
|||
ผู้ใหญ่ที่มีความดันสูง 1/5 และที่เป็นเบาหวาน 1/3 จะมีโรคไตเรื้อรัง |
|||
ถ้าไม่รู้เหตุ โรคก็จะเรียกว่า idiopathic (ไม่รู้เหตุ)<ref>{{cite web | title = United States Renal Data System (USRDS) | url = http://www.usrds.org/ | url-status = dead | archive-url = https://web.archive.org/web/20070213232827/http://www.usrds.org/ | archive-date = 2007-02-13 }}</ref> |
|||
=== โรคโดยตำแหน่ง === |
|||
* เป็นโรค[[หลอดเลือด]] รวมทั้งโรคหลอดเลือดใหญ่ เช่น เส้นเลือดแดงในใตตีบ (renal artery stenosis) และโรคหลอดเลือดเล็ก เช่น โรคไตเหตุขาดเลือด (ischemic nephropathy), [[กลุ่มอาการเม็ดเลือดแดงแตก-ยูรีเมีย]] และหลอดเลือดอักเสบ (vasculitis) |
|||
* โรคกลุ่มกลอเมอรูไลต่าง{{nbsp}}ๆ ซึ่งอาจจัดเป็นหมวด{{nbsp}}ๆ คือ{{ต้องการอ้างอิงเฉพาะส่วน | date = December 2021}} |
|||
** โรคกลอเมอรูไลปฐมภูมิ เช่น focal segmental glomerulosclerosis และ IgA nephropathy (หรือ nephritis) |
|||
** โรคกลอเมอรูไลทุติยภูมิ เช่น [[โรคไตจากเบาหวาน]] และโรคไตอักเสบเหตุลูปัส (lupus nephritis) |
|||
* โรคที่ renal interstitium รวม tubulointerstitial nephritis เรื้อรังที่เกิดจากยาหรือพิษ และโรคไตเหตุปัสสาวะไหลย้อน (reflux nephropathy) |
|||
* โรคไตเหตุอุดกั้น (obstructive nephropathy) โดยมีตัวอย่างเป็น[[โรคนิ่วไต]]และ[[การเจริญเกินของต่อมลูกหมาก]] อนึ่ง แม้จะมีน้อย [[พยาธิเข็มหมุด]]ที่เข้าไปที่ไตก็ก่อภาวะนี้ได้เหมือนกัน |
|||
=== อื่น{{nbsp}}ๆ === |
|||
* โรคกรรมพันธุ์แต่กำเนิดเช่น โรคถุงน้ำในไต หรือ 17q12 microdeletion syndrome |
|||
* โรคไตมีโซอเมริกา (Mesoamerican nephropathy) เป็น "โรคไตรูปแบบใหม่ที่อาจเรียกได้ว่าโรคไตเหตุเกษตรกรรม"<ref name="pmid24878646">{{cite journal | last1 = Orantes | first1 = CM | last2 = Herrera | first2 = R | last3 = Almaguer | first3 = M | last4 = Brizuela | first4 = EG | last5 = Núñez | first5 = L | last6 = Alvarado | first6 = NP | last7 = Fuentes | first7 = EJ | last8 = Bayarre | first8 = HD | last9 = Amaya | first9 = JC | last10 = Calero | first10 = DJ | last11 = Vela | first11 = XF | last12 = Zelaya | first12 = SM | last13 = Granados | first13 = DV | last14 = Orellana | first14 = P | display-authors = 6 | title = Epidemiology of chronic kidney disease in adults of Salvadoran agricultural communities | journal = MEDICC Review | volume = 16 | issue = 2 | pages = 23-30 | date = April 2014 | doi = 10.37757/MR2014.V16.N2.5 | pmid = 24878646 | url = http://www.medicc.org/mediccreview/index.php?issue=28&id=351&a=va }}</ref> |
|||
กรณีคนไข้โรคไตเรื้อรังใหม่{{nbsp}}ๆ จำนวนมากและยังอธิบายไม่ได้ ซึ่งเรียกในเบื้องต้นว่า โรคไตมีโซอเมริกา พบใน[[เกษตรกร]]ชายใน[[อเมริกากลาง]] โดยหลักในไร่[[อ้อย]]ในพื้นที่ลุ่มของ[[ประเทศเอลซัลวาดอร์]]และ[[นิการากัว]] |
|||
เชื่อว่า ภาวะร้อนเกินเนื่องกับการทำงานเป็นเวลานานโดยได้รายได้ตามจำนวนลำอ้อยที่ตัดได้ในที่ที่[[อุณหภูมิ]]เฉลี่ยสูง<ref> |
|||
{{cite web | author = Tangri, N | title = MesoAmerican Nephropathy: A New Entity | date = 2013-07-29 | work = eAJKD | publisher = National Kidney Foundation | url = http://ajkdblog.org/2013/07/29/mesoamerican-nephropathy-a-new-entity/}}<br /></ref><ref name=wesseling> |
|||
{{cite journal | last1 = Wesseling | first1 = C | last2 = Crowe | first2 = J | last3 = Hogstedt | first3 = C | last4 = Jakobsson | first4 = K | last5 = Lucas | first5 = R | last6 = Wegman | first6 = DH | title = The epidemic of chronic kidney disease of unknown etiology in Mesoamerica: a call for interdisciplinary research and action | journal = American Journal of Public Health | volume = 103 | issue = 11 | pages = 1927-30 | date = November 2013 | pmid = 24028232 | pmc = 3828726 | doi = 10.2105/AJPH.2013.301594 }}<br /></ref><ref> |
|||
{{cite journal | last1 = Johnson | first1 = RJ | last2 = Sánchez-Lozada | first2 = LG | title = Chronic kidney disease: Mesoamerican nephropathy--new clues to the cause | journal = Nature Reviews. Nephrology | volume = 9 | issue = 10 | pages = 560-1 | date = October 2013 | pmid = 23999393 | doi = 10.1038/nrneph.2013.174 | s2cid = 20611337 }}</ref><ref> |
|||
{{cite journal | last1 = Roncal Jimenez | first1 = CA | last2 = Ishimoto | first2 = T | last3 = Lanaspa | first3 = MA | last4 = Rivard | first4 = CJ | last5 = Nakagawa | first5 = T | last6 = Ejaz | first6 = AA | last7 = Cicerchi | first7 = C | last8 = Inaba | first8 = S | last9 = Le | first9 = M | last10 = Miyazaki | first10 = M | last11 = Glaser | first11 = J | last12 = Correa-Rotter | first12 = R | last13 = González | first13 = MA | last14 = Aragón | first14 = A | last15 = Wesseling | first15 = C | last16 = Sánchez-Lozada | first16 = LG | last17 = Johnson | first17 = RJ | display-authors = 6 | title = Fructokinase activity mediates dehydration-induced renal injury | journal = Kidney International | volume = 86 | issue = 2 | pages = 294-302 | date = August 2014 | pmid = 24336030 | pmc = 4120672 | doi = 10.1038/ki.2013.492 }}</ref> |
|||
ประมาณ 36 °C เป็นเหตุ<ref>{{Cite web | last1 = Grovern | first1 = N | date = 2021-10-21 | title = Global heating 'may lead to epidemic of kidney disease' | url = https://www.theguardian.com/global-development/2021/oct/21/global-heating-may-lead-to-epidemic-of-kidney-disease | url-status = live | access-date = 2021-10-25 | website = The Guardian | language = en | archive-url = https://web.archive.org/web/20211021061119/https://www.theguardian.com/global-development/2021/oct/21/global-heating-may-lead-to-epidemic-of-kidney-disease | archive-date = 2021-10-21 }}</ref> |
|||
หรือไม่ก็เป็นเพราะ[[สารเคมี]]ทางเกษตรกรรม<ref name=ICIJ121211>{{cite news | title = Thousands of sugar cane workers die as wealthy nations stall on solutions | url = http://www.icij.org/project/island-widows/thousands-sugar-cane-workers-die-wealthy-nations-stall-solutions | access-date = 2012-11-26 | newspaper = International Consortium of Investigative Journalists | date = 2011-12-12 | last1 = Chavkin | first1 = S | last2 = Greene | first2 = R }}</ref> |
|||
== การวินิจฉัย == |
|||
[[ไฟล์:Combined hyperkalemia and hypocalcemia.png|thumb | upright = 1.4| |
|||
ผล[[การบันทึกคลื่นไฟฟ้าหัวใจ]]แบบ 12 ขั้วของคนไข้โรคไตเรื้อรังผู้ที่[[อิเล็กโทรไลต์]]ไม่สมดุลอย่างมาก คือ [[ภาวะมีโพแทสเซียมในเลือดมากเกิน|มีโพแทสเซียมในเลือดเกิน]] (7.4 mmol/L) และมีแคลเซียมในเลือดเกิน (1.6 mmol/L) |
|||
คลื่นส่วน T-waves จะขึ้นเป็นยอดและส่วน QT interval ก็จะยาวขึ้น |
|||
]] |
|||
[[การวินิจฉัยทางการแพทย์|การวินิจฉัย]]ของโรคจะขึ้นอยู่กับประวัติคนไข้ การตรวจของแพทย์ การตรวจปัสสาวะ บวกกับการวัดค่า[[คริเอทีนิน]]ในเลือด |
|||
การแยกแยะโรคไตเรื้อรัง (CKD) กับ[[ไตเสียหายเฉียบพลัน]] (AKI) เป็นเรื่องสำคัญเพราะอย่างหลังสามารถหายดีได้ |
|||
อาการที่ช่วยแยกโรคจากกันก็คือคริเอทีนินที่เพิ่มขึ้นในเลือดอย่างค่อยเป็นค่อยไป (เป็นเดือน{{nbsp}}ๆ หรือปี{{nbsp}}ๆ) ไม่ใช่เพิ่มขึ้นอย่างทันทีทันใด (เป็นวัน{{nbsp}}ๆ หรือสัปดาห์{{nbsp}}ๆ) |
|||
สำหรับคนไข้โรคไตเรื้อรังเป็นจำนวนมาก การมีโรคไตมาก่อน หรือมีโรคอื่น{{nbsp}}ๆ ที่เป็นเหตุมาก่อน จะปรากฏอยู่แล้ว |
|||
แต่ก็มีคนไข้จำนวนสำคัญที่ไม่รู้สาเหตุโรค{{ต้องการอ้างอิงเฉพาะส่วน | date = December 2021}} |
|||
=== การตรวจคัดกรอง === |
|||
ไม่แนะนำให้ตรวจคัดกรองผู้ที่ไม่มีอาการและไม่มีปัจจัยเสี่ยงโรคไตเรื้อรัง<ref> |
|||
{{cite journal | last1 = Qaseem | first1 = A | last2 = Hopkins | first2 = RH | last3 = Sweet | first3 = DE | last4 = Starkey | first4 = M | last5 = Shekelle | first5 = P | title = Screening, monitoring, and treatment of stage 1 to 3 chronic kidney disease: A clinical practice guideline from the American College of Physicians | journal = Annals of Internal Medicine | volume = 159 | issue = 12 | pages = 835-47 | date = December 2013 | pmid = 24145991 | doi = 10.7326/0003-4819-159-12-201312170-00726 }}</ref><ref> |
|||
{{cite journal | last1 = Weckmann | first1 = GF | last2 = Stracke | first2 = S | last3 = Haase | first3 = A | last4 = Spallek | first4 = J | last5 = Ludwig | first5 = F | last6 = Angelow | first6 = A | last7 = Emmelkamp | first7 = JM | last8 = Mahner | first8 = M | last9 = Chenot | first9 = JF | display-authors = 6 | title = Diagnosis and management of non-dialysis chronic kidney disease in ambulatory care: a systematic review of clinical practice guidelines | journal = BMC Nephrology | volume = 19 | issue = 1 | pages = 258 | date = October 2018 | pmid = 30305035 | pmc = 6180496 | doi = 10.1186/s12882-018-1048-5 }}</ref> |
|||
ผู้ที่ควรตรวจคัดกรองรวมทั้งผู้มีความดันสูง ผู้มีประวัติโรคหัวใจและหลอดเลือด ผู้เป็นโรคเบาหวาน ผู้เป็นโรคอ้วน ผู้มีอายุเกินกว่า 60{{nbsp}}ปี ผู้ที่มีประวัติเป็นโรคไต ผู้ที่มีญาติเป็นโรคไตจนถึงต้องฟอกไต{{ต้องการอ้างอิงเฉพาะส่วน | date = December 2021}} |
|||
การตรวจคัดกรองควรรวมการประมาณค่า GFR คือ eGFR จากระดับคริเอทีนินในเลือด การวัดอัตรา albumin/creatinine (ACR) จากปัสสาวะที่ถ่ายเป็นครั้งแรกในตอนเช้า (ซึ่งแสดงค่าโปรตีนที่เรียกว่า albumin ในปัสสาวะ) และการใช้แผ่นวัดหาเลือดในปัสสาวะ<ref>{{cite book | last1 = Johnson | first1 = D | editor-last1 = Daugirdas | editor-first1 = J | title = Handbook of Chronic Kidney Disease Management | publisher = Lippincott Williams and Wilkins | date = 2011-05-02 | pages = 32-43 | chapter = Chapter 4: CKD Screening and Management: Overview | chapter-url = http://hdcn.com/CKDhandbook/toc.htm | isbn = 978-1-58255-893-6}}</ref> |
|||
ค่า GFR ที่ได้จากค่าคริเอทีนินในเลือดจะแปรไปตาม 1/creatinine ซึ่งก็คือ |
|||
ค่าคริเอทีนินยิ่งสูงเท่าไหร่ ค่า GFR ก็ต่ำลงเท่านั้น เป็นค่าแสดงการทำงานของไตด้านหนึ่ง คือแสดงว่ากลอเมอรูไลที่ทำหน้าที่กรองเลือดทำงานได้ดีแค่ไหน |
|||
ค่าปกติจะอยู่ระหว่าง 90-120 ml/min |
|||
โดยจะใช้หน่วยไม่เหมือนกันในประเทศต่าง{{nbsp}}ๆ กลอเมอรูไลมีมวลน้อยกว่า{{nowrap |ร้อยละ 5}} ของไต ดังนั้นจึงไม่สามารถเป็นตัวแสดงสุขภาพหรือการทำหน้าที่ของไตได้หมดทุกส่วน |
|||
ซึ่งจะทำได้ก็ต่อเมื่อรวมค่า GFR กับการตรวจคนไข้ทางคลินิก การตรวจสถานะของเหลว การวัดระดับ[[ฮีโมโกลบิน]] [[โพแทสเซียม]] [[ฟอสเฟต]] และ[[พาราไทรอยด์ฮอร์โมน]]{{ต้องการอ้างอิงเฉพาะส่วน | date = December 2021}} |
|||
=== อัลตราซาวนด์ === |
|||
[[การบันทึกด้วยคลื่นเสียงความถี่สูงทางการแพทย์|การใช้อัลตราซาวด์]]ตรวจไตอาจมีประโยชน์เพื่อ[[การวินิจฉัยทางการแพทย์|วินิจฉัย]]และ[[พยากรณ์โรค|พยากรณ์]]โรคไตเรื้อรัง |
|||
ไม่ว่าความผิดปกติทางพยาธิวิทยาจะเป็นเพราะกลอเมอรูไลแข็ง (glomerular sclerosis) ท่อไตฝ่อ (tubular atrophy) ช่องไตเป็นพังผืด (interstitial fibrosis) หรือไตอักเสบ เพราะผลก็คือไตส่วนนอกจะสะท้อนเสียงได้ดียิ่งขึ้น |
|||
เสียงที่สะท้อนจากไตควรเทียบกับเสียงที่สะท้อนจากตับหรือจากม้าม (รูป 22 และ 23) |
|||
อนึ่ง ขนาดไตที่ลงและไตส่วนนอกที่บางลงก็มักจะเห็นด้วย โดยเฉพาะเมื่อโรคแย่ลง (รูป 24 และ 25) |
|||
แต่ขนาดไตมี[[สหสัมพันธ์]]กับความสูง ดังนั้นคนเตี้ยก็จะมีไตเล็ก |
|||
ดังนั้น ขนาดไตเพียงอย่างเดียวจึงไม่ใช่เกณฑ์ที่แน่นอน<ref name=Hansen2015>Content initially copied from: |
|||
{{cite journal | last1 = Hansen | first1 = KL | last2 = Nielsen | first2 = MB | last3 = Ewertsen | first3 = C | title = Ultrasonography of the Kidney: A Pictorial Review | journal = Diagnostics | volume = 6 | issue = 1 | pages = 2 | date = December 2015 | pmid = 26838799 | pmc = 4808817 | doi = 10.3390/diagnostics6010002 }} [https://creativecommons.org/licenses/by/4.0/ (CC-BY 4.0)]</ref> |
|||
<gallery widths="200" heights="200"> |
|||
ไฟล์:Ultrasonography of chronic renal disease caused by glomerulonephritis.jpg|โรคไตเรื้อรังอันเกิดจากโรคหลอดเลือดฝอยไตอักเสบ ซึ่งเพิ่มการสะท้อนเสียงและลดความหนาของไตส่วนนอก ขนาดของไตในรูปที่ได้จากสหรัฐนี้ ระบุโดย '+' และเส้นประ<ref name=Hansen2015/> |
|||
ไฟล์:Ultrasonography of kidney with nephrotic syndrome.jpg|[[กลุ่มอาการเนโฟรติก]] จะเห็นภาพไตที่สะท้อนเสียงมากโดยแยกไตส่วนนอก (cortex) กับไตส่วนใน (medulla) ไม่ได้<ref name=Hansen2015/> |
|||
ไฟล์:Ultrasonography of chronic pyelonephritis with reduced kidney size and focal cortical thinning.jpg|[[กรวยไตอักเสบ|กรวยไตอักเสบเรื้อรัง]]ที่ทำให้ไตเล็กลง และทำให้ไตส่วนนอกบางลงเฉพาะจุด ขนาดของไตในรูปที่ได้จากสหรัฐนี้ ระบุโดย '+' และเส้นประ<ref name=Hansen2015/> |
|||
ไฟล์:Ultrasonography of end-stage chronic kidney disease.jpg|End-stage chronic kidney disease with increased echogenicity, homogenous architecture without visible differentiation between parenchyma and renal sinus and reduced kidney size. |
|||
ไฟล์:Ultrasonography of end-stage chronic kidney disease.jpg|โรคไตเรื้อรังระยะสุดท้ายจะมีเสียงสะท้อนเพิ่มขึ้น ส่วนต่าง{{nbsp}}ๆ จะดูเหมือนกันจนไม่มีความต่างระหว่างพาเรงคิมากับโพรงไต (renal sinus) อนึ่ง ไตก็จะเล็กลงด้วย ขนาดของไตในรูปที่ได้จากสหรัฐนี้ ระบุโดย '+' และเส้นประ<ref name=Hansen2015/> |
|||
</gallery> |
|||
=== การสร้างภาพอื่น{{nbsp}}ๆ === |
|||
วิธีการตรวจอื่นรวมทั้งการสร้างภาพไตด้วยไอโซโทปกัมมันตรังสี (MAG3 scan) เพื่อดูการเดินของเลือด และดูการทำงานต่างกันระหว่างไตทั้งสอง |
|||
การสร้างภาพไตด้วย dimercaptosuccinic acid (DMSA) ก็มีใช้ด้วยเหมือนกัน |
|||
โดยทั้ง MAG3 และ DMSA จะใช้เป็นตัวเกาะ (แบบ[[คีเลชัน]]) กับสารกัมมันตรังสี technetium-99<ref>{{Cite web | url = https://www.singhealth.com.sg/patient-care/conditions-treatments/kidney-scans/overview | title = Kidney scans | website = Singlehealth}}</ref> |
|||
=== ตัวบ่งชี้ว่าไตเสียหาย === |
|||
เกณฑ์เหล่านี้<ref name=nephrothai-2011 /> ใช้ร่วมกันกับค่า GFR ในตารางที่กล่าวต่อไปข้างหน้า |
|||
* การมีอัลบูมินมากเกินในปัสสาวะ (Albuminuria: AER >30 mg/24 hours; ACR >30 mg/g) |
|||
* การตกตะกอนผิดปกติในปัสสาวะ |
|||
* ความผิดปกติของ[[อิเล็กโทรไลต์]]และอื่น{{nbsp}}ๆ เนื่องกับภาวะโรคของท่อในไต (tubular disorders) |
|||
* ความผิดปกติของไตที่พบทาง[[มิญชวิทยา]] |
|||
* ความผิดปกติทางโครงสร้างที่พบด้วยการสร้างภาพต่าง{{nbsp}}ๆ |
|||
* การมีประวัติปลูกถ่ายไต |
|||
=== ระยะ === |
|||
{| class=wikitable style="float:right;margin-left:5px" |
|||
|- |
|||
! colspan = "7" | ระยะของโรคไตเรื้อรัง - CKD G1-5 A1-3 <br />glomerular filtration rate (GFR) และ albumin/creatinine ratio (ACR) |
|||
|- |
|||
! colspan="4" rowspan="5" style="border: none;background: none;"|[[ไฟล์:Pfeil SO.svg|none |20px]] |
|||
|- |
|||
! colspan="3"| ACR |
|||
|- |
|||
| A1 || A2 || A3 |
|||
|- |
|||
| ปกติจนสูงขึ้นเล็กน้อย || สูงพอสมควร || สูงมาก |
|||
|- |
|||
| <30 || 30-300 || >300 |
|||
|- |
|||
! rowspan = "7" | G <br /> F <br /> R |
|||
|- |
|||
| G1 || ปกติ || ≥ 90 || 1 ถ้าไตเสียหาย || 1 || 2 |
|||
|- |
|||
| G2 || แย่ลงเล็กน้อย || 60-89 || 1 ถ้าไตเสียหาย || 1 || 2 |
|||
|- |
|||
| G3a || แย่ลงเล็กน้อยจนถึงปานกลาง || 45-59 || 1 || 2 || 3 |
|||
|- |
|||
| G3b || แย่ลงปานกลางจนถึงมาก || 30-44 || 2 || 3 || 3 |
|||
|- |
|||
| G4 || แย่ลงมาก || 15-29 || 3 || 4+ || 4+ |
|||
|- |
|||
| G5 || ไตวาย || <15 || 4+ || 4+ || 4+ |
|||
|- |
|||
| colspan = "7" | เลข 1-4 แสดง โอกาสเสี่ยงโรคแย่ลงและจำนวนครั้งที่ต้องตรวจต่อปี <br />{{small | จาก Kidney Disease Improving Global Outcomes - KDIGO 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease}}<ref>[https://kdigo.org/guidelines/ckd-evaluation-and-management/ CKD Evaluation and Management] 2012. Kidney Disease Improving Global Outcomes (KDIGO). Retrieved 2019-07-06.</ref> |
|||
|} |
|||
อัตราการกรองของไต (glomerular filtration rate, GFR) ที่ ≥ 60 mL/min/1.73 m<sup>2</sup> ถือว่าปกติคือไม่มีโรคไตเรื้อรังโดยไตต้องไม่เสียหาย |
|||
ไตจัดว่าเสียหายถ้ามีความปกติที่พบในเลือด ปัสสาวะ หรือภาพสร้าง เช่น ค่าวัต albumin/creatinine ratio (ACR) ≥ 30<ref name=KDOQI/> |
|||
แต่ทุกคนที่มี GFR <60 mL/min/{{nowrap |1.73 m<sup>2</sup>}} เป็นเวลา 3{{nbsp}}เดือนก็จัดว่ามีโรคไตเรื้อรัง<ref name=KDOQI/> |
|||
การมีโปรตีนในปัสสาวะเป็นตัวบ่งชี้อิสระว่า ไตทำงานได้แย่ลง และโรคระบบหัวใจหลอดเลือดกำลังแย่ลง |
|||
ดังนั้น แนวทางปฏิบัติของบริติชจะให้เขียนอักษร "P" ต่อท้ายเลขระยะโรคไต ถ้ามีการเสียโปรตีนอย่างสำคัญ<ref name=NICE>{{NICE |73|Chronic kidney disease|2008}}</ref> |
|||
# ระยะ 1: ไตทำงานได้แย่ลงเล็กน้อย ไตเสียหายโดยค่า GFR จะสูงหรือปกติ คือ ≥90 mL/min/1.73 m<sup>2</sup> แต่จะมีอัลบูมินในปัสสาวะอย่างคงยืน ไตเสียหายนิยามว่า มีความผิดปกติทางพยาธิวิทยา หรือมีตัวบ่งชี้ว่าเสียหายรวมทั้งความผิดปกติในเลือด หรือในปัสสาวะ หรือในภาพที่สร้าง<ref name=KDOQI>{{cite web | author = National Kidney Foundation | title = K/DOQI clinical practice guidelines for chronic kidney disease | url = http://www.kidney.org/professionals/KDOQI/guidelines_ckd | year = 2002 | access-date = 2008-06-29 | archive-url = https://web.archive.org/web/20050415152237/http://www.kidney.org/professionals/kdoqi/guidelines_ckd/ | archive-date = 2005-04-15 | url-status = dead }}</ref> |
|||
# ระยะ 2: GFR ลดลงเล็กน้อยคือ 60-89 mL/min/1.73 m<sup>2</sup> และมีไตเสียหาย ไตเสียหายนิยามว่า มีความผิดปกติทางพยาธิวิทยา หรือมีตัวบ่งชี้ว่าเสียหายรวมทั้งความผิดปกติในเลือด หรือในปัสสาวะ หรือในภาพที่สร้าง<ref name=KDOQI/> |
|||
# ระยะ 3: GFR ลดลงอย่างพอสมควรคือ 30-59 mL/min/1.73 m<sup>2</sup><ref name=KDOQI/> แนวทางปฏิบัติบริติชยังแยกแยะระหว่างระยะ 3A (GFR 45-59) และ 3B (GFR 30-44) เพื่อประโยชน์ในการตรวจคัดกรองและการส่งต่อหาแพทย์เฉพาะทาง<ref name=NICE/> |
|||
# ระยะ 4: GFR ลดลงอย่างมากคือ 15-29 mL/min/1.73 m<sup>2</sup><ref name=KDOQI/> เป็นระยะเตรียม[[การบำบัดทดแทนไต]] |
|||
# ระยะ 5: ระยะไตวายคือ GFR <15 mL/min/1.73 m<sup>2</sup> โดยต้อง[[บำบัดทดแทนไต]] (kidney replacement therapy)<ref name=KDOQI/> เป็นโรคไตวายเรื้อรังระยะสุดท้าย (ESKD) |
|||
คำว่า "non-dialysis-dependent chronic kidney disease" (NDD-CKD) หมายถึงสภาวะโรคที่ได้วินิจฉัยว่าเป็นโรคไตเรื้อรังแล้ว แต่ยังไม่ต้องรักษาภาวะไตวายเพื่อพยุงชีวิต เป็นการรักษาที่เรียกว่า[[การบำบัดทดแทนไต]] (RRT) ซึ่งรวมการฟอกไตและการปลูกถ่ายไต |
|||
คนไข้โรคไตเรื้อรังที่จำเป็นต้องรักษาด้วยวิธีเช่นนี้จัดว่าเป็นโรคไตวายเรื้อรังระยะสุดท้าย (end-stage kidney disease ตัวย่อ ESKD) |
|||
ดังนั้น โรคไตระยะสุดท้ายจึงเป็นโรคไตเรื้อรังที่คืนสภาพเดิมไม่ได้ (irreversible) แม้คนไข้ระยะ 1-4 จะจัดว่าอยู่ในภาวะ NDD-CKD แต่คนไข้ระยะ 5 ที่ยังไม่ได้เริ่มฟอกไตหรือเปลี่ยนไต ก็ยังจัดเป็น NDD-CKD เช่นกัน |
|||
== การรักษา == |
|||
โรคไตเรื้อรังเป็นโรคหนักที่มักจะสัมพันธ์กับโรคเบาหวานและความดันเลือดสูง |
|||
เป็นโรคที่รักษาให้หายไม่ได้ แต่การเปลี่ยนวิถีชีวิตและการกินยาสามารถช่วยชะลอโรค |
|||
ซึ่งอาจรวมการทานอาหารที่มีผักผลไม้มาก มีโปรตีนและเกลือน้อยลง รวมยาที่คุมความดันเลือดและระดับน้ำตาล และยาใหม่{{nbsp}}ๆ ที่ช่วยลดการอักเสบของไต |
|||
แพทย์อาจรักษาเพื่อจำกัดความเสี่ยงโรคหัวใจ ป้องกันการติดเชื้อ และป้องกันไม่ให้ไตเสียหายยิ่งขึ้น |
|||
แม้การฟอกไตอาจจะจำเป็นในที่สุด แต่การชะลอโรคก็จะช่วยให้ใช้ไตได้นานที่สุด |
|||
มีงานวิจัยอย่างต่อเนื่องเพื่อช่วยให้รักษาโรคได้ดีขึ้นและให้คนไข้ได้ผลลัพธ์ที่ดีขึ้น<ref>{{cite journal | last1 = Kalantar-Zadeh | first1 = K | last2 = Jafar | first2 = TH | last3 = Nitsch | first3 = D | last4 = Neuen | first4 = BL | last5 = Perkovic | first5 = V | title = Chronic Kidney Disease | journal = Lancet | volume = 397 | issue = 10293 | pages = 001-017 | date = 2021-06-24 | pmid = 34175022 | doi = 10.1016/S0140-6736(21)00519-5 | s2cid = 235631509 | url = https://researchonline.lshtm.ac.uk/id/eprint/4663580/1/Kalantar-Zadeh_etal_2021-Preserving-Kidney-Function-in-People.pdf }}</ref> |
|||
=== ความดันโลหิต === |
|||
แนะนำให้ใช้[[สารยับยั้งเอซีอี]] (ACEIs) หรือ[[แองกิโอเทนซินรีเซพเตอร์บล๊อคเกอร์]] (ARBs) เป็นยารักษาแนวหน้าเพราะพบว่าชะลอการแย่ลงของไตเทียบกับ คนไข้ที่ไม่ได้ยาเหล่านี้<ref name=Xie2015/> |
|||
ยังพบว่าลดความเสี่ยงปัญหาโรคหัวใจและเลือดหลัก{{nbsp}}ๆ เช่น [[กล้ามเนื้อหัวใจตายเหตุขาดเลือด]] [[โรคหลอดเลือดสมองเฉียบพลัน]] [[ภาวะหัวใจวาย]] และความตายจากโรคหัวใจหลอดเลือด เทียบกับคนไข้ที่กิน[[ยาหลอก]]<ref name=Xie2015/> |
|||
ACEIs อาจจะดีกว่า ARBs ในการป้องกันไม่ให้โรคแย่ลงไปจนถึงไตวาย แล้วตายโดยเหตุทุกอย่าง สำหรับคนไข้โรคไตเรื้อรัง<ref name=Xie2015/> |
|||
การโหมรักษาความดันเลือดจะลดความเสี่ยงตายของคนไข้<ref>{{cite journal | last1 = Malhotra | first1 = R | last2 = Nguyen | first2 = HA | last3 = Benavente | first3 = O | last4 = Mete | first4 = M | last5 = Howard | first5 = BV | last6 = Mant | first6 = J | last7 = Odden | first7 = MC | last8 = Peralta | first8 = CA | last9 = Cheung | first9 = AK | last10 = Nadkarni | first10 = GN | last11 = Coleman | first11 = RL | last12 = Holman | first12 = RR | last13 = Zanchetti | first13 = A | last14 = Peters | first14 = R | last15 = Beckett | first15 = N | last16 = Staessen | first16 = JA | last17 = Ix | first17 = JH | display-authors = 6 | title = Association Between More Intensive vs Less Intensive Blood Pressure Lowering and Risk of Mortality in Chronic Kidney Disease Stages 3 to 5: A Systematic Review and Meta-analysis | journal = JAMA Internal Medicine | volume = 177 | issue = 10 | pages = 1498-1505 | date = October 2017 | pmid = 28873137 | pmc = 5704908 | doi = 10.1001/jamainternmed.2017.4377 }}</ref> |
|||
=== วิธีอื่น{{nbsp}}ๆ === |
|||
* แนะนำให้โหมรักษาไขมันในเลือดสูง<ref>{{cite journal | last1 = Chauhan | first1 = V | last2 = Vaid | first2 = M | title = Dyslipidemia in chronic kidney disease: managing a high-risk combination | journal = Postgraduate Medicine | volume = 121 | issue = 6 | pages = 54-61 | date = November 2009 | pmid = 19940417 | doi = 10.3810/pgm.2009.11.2077 | s2cid = 22730176 }}</ref> |
|||
* การกินอาหารมีโปรตีนต่ำ มีเกลือน้อย อาจทำให้โรคแย่ช้าลง ช่วยลดโปรตีนในปัสสาวะ และช่วยควบคุมอาการของโรคไตระยะหลัง{{nbsp}}ๆ และชะลอการเริ่มฟอกไต<ref>{{cite journal | last1 = Kalantar-Zadeh | first1 = K | last2 = Fouque | first2 = D | title = Nutritional Management of Chronic Kidney Disease | journal = The New England Journal of Medicine | volume = 377 | issue = 18 | pages = 1765-1776 | date = November 2017 | pmid = 29091561 | doi = 10.1056/NEJMra1700312 | s2cid = 27499763 | url = https://escholarship.org/uc/item/02m5c6qr }}</ref> การจัดสรรอาหารที่มีโปรตีนน้อย มีภาวะเป็นกรดน้อย อาจช่วยป้องกันความเสียหายต่อไตสำหรับคนไข้โรคไตเรื้อรัง<ref>{{cite journal | last1 = Passey | first1 = C | title = Reducing the Dietary Acid Load: How a More Alkaline Diet Benefits Patients With Chronic Kidney Disease | journal = J Ren Nutr | volume = 27 | issue = 3 | pages = 151-160 | date = May 2017 | pmid = 28117137 | doi = 10.1053/j.jrn.2016.11.006 | type = Review }}</ref> อนึ่ง การลดกินเกลือ จะช่วยลดอุบัติการณ์โรคหลอดเลือดเลี้ยงหัวใจ ลดความดัน และลดภาวะมีอัลบูมินในปัสสาวะ<ref>{{cite journal | last1 = McMahon | first1 = EJ | last2 = Campbell | first2 = KL | last3 = Bauer | first3 = JD | last4 = Mudge | first4 = DW | last5 = Kelly | first5 = JT | title = Altered dietary salt intake for people with chronic kidney disease | journal = The Cochrane Database of Systematic Reviews | volume = 2021 | issue = 6 | pages = CD010070 | date = June 2021 | pmid = 34164803 | pmc = 8222708 | doi = 10.1002/14651858.cd010070.pub3 }}</ref> |
|||
* ภาวะเลือดจาง - แนะนำให้มีระดับฮีโมโกลบินระหว่าง 100-120 g/L<ref>{{cite journal | last=Levin | first=A. | last2=Hemmelgarn | first2=B. | last3=Culleton | first3=B. | last4=Tobe | first4=S. | last5=McFarlane | first5=P. | last6=Ruzicka | first6=M. | last7=Burns | first7=K. | last8=Manns | first8=B. | last9=White | first9=C. | last10=Madore | first10=F. | last11=Moist | first11=L. | last12=Klarenbach | first12=S. | last13=Barrett | first13=B. | last14=Foley | first14=R. | last15=Jindal | first15=K. | last16=Senior | first16=P. | last17=Pannu | first17=N. | last18=Shurraw | first18=S. | last19=Akbari | first19=A. | last20=Cohn | first20=A. | last21=Reslerova | first21=M. | last22=Deved | first22=V. | last23=Mendelssohn | first23=D. | last24=Nesrallah | first24=G. | last25=Kappel | first25=J. | last26=Tonelli | first26=M. | author27=for the Canadian Society of Nephrology | title=Guidelines for the management of chronic kidney disease | journal=Canadian Medical Association Journal | volume=179 | issue=11 | date=2008-11-18 | issn=0820-3946 | pmid=19015566 | pmc=2582781 | doi=10.1503/cmaj.080351 | pages=1154–1162 | display-authors = 6}}</ref> |
|||
** แนวทางปฏิบัติต่าง{{nbsp}}ๆ แนะนำให้รักษาด้วยธาตุเหล็กที่ไม่อาศัยการกิน ก่อนจะรักษาด้วย[[อีริโทรโพอิติน]] |
|||
** การให้อีริโทรโพอิตินมักจำเป็นสำหรับคนไข้ระยะท้าย{{nbsp}}ๆ<ref>{{cite web | title = Anaemia management in people with chronic kidney disease (CG114) | date = February 2011 | work = NICE Clinical Guideline | publisher = UK National Institute for Health and Care Excellence | url = http://guidance.nice.org.uk/CG114}}</ref> |
|||
** ไม่ชัดเจนว่าฮอร์โมนแอนโดรเจนจะช่วยให้ภาวะเลือดจางดีขึ้นหรือไม่<ref>{{cite journal | last1 = Yang | first1 = Q | last2 = Abudou | first2 = M | last3 = Xie | first3 = XS | last4 = Wu | first4 = T | title = Androgens for the anaemia of chronic kidney disease in adults | journal = The Cochrane Database of Systematic Reviews | volume = 2014 | issue = 10 | pages = CD006881 | date = October 2014 | pmid = 25300168 | doi = 10.1002/14651858.CD006881.pub2 | pmc = 10542094 }}</ref> |
|||
* แนะนำให้ใช้ calcitriol เพื่อรักษาการขาดวิตามินดีและควบคุม metabolic bone disease |
|||
* phosphate binders เป็นยาที่ใช้ควบคุมระดับ[[ฟอสเฟต]]ในเลือด ซึ่งมักมีระดับสูงในคนไข้โรคไตเรื้อรังระยะท้าย{{nbsp}}ๆ |
|||
* ยา phosphodiesterase-5 inhibitors และธาตุ[[สังกะสี]]จะช่วยเรื่องความผิดปกติทางเพศสัมพันธ์ (sexual dysfunction) สำหรับคนไข้ชาย<ref name="Vecchio_2010" /> |
|||
=== การเปลี่ยนวิถีชีวิต === |
|||
==== การลดน้ำหนัก ==== |
|||
โรคอ้วนอาจมีผลลบต่อโรคไตเรื้อรัง คือเพิ่มความเสี่ยงที่โรคจะแย่ลงจนเป็นโรคไตระยะสุดท้ายหรือจนไตวาย เทียบกับกลุ่มควบคุมที่มีน้ำหนักปกติ<ref>{{cite journal | last1 = Tsujimoto | first1 = T | last2 = Sairenchi | first2 = T | last3 = Iso | first3 = H | last4 = Irie | first4 = F | last5 = Yamagishi | first5 = K | last6 = Watanabe | first6 = H | last7 = Tanaka | first7 = K | last8 = Muto | first8 = T | last9 = Ota | first9 = H | display-authors = 6 | title = The dose-response relationship between body mass index and the risk of incident stage ≥3 chronic kidney disease in a general japanese population: the Ibaraki prefectural health study (IPHS) | journal = Journal of Epidemiology | volume = 24 | issue = 6 | pages = 444-451 | date = 2014 | pmid = 24998954 | pmc = 4213218 | doi = 10.2188/jea.JE20140028 }}</ref> |
|||
และในระยะสุดท้าย{{nbsp}}ๆ ก็จะตกอยู่ในเกณฑ์ไม่ให้รักษาโดยเปลี่ยนไต<ref>{{cite journal | last1 = Ladhani | first1 = M | last2 = Craig | first2 = JC | last3 = Irving | first3 = M | last4 = Clayton | first4 = PA | last5 = Wong | first5 = G | title = Obesity and the risk of cardiovascular and all-cause mortality in chronic kidney disease: a systematic review and meta-analysis | journal = Nephrology, Dialysis, Transplantation | volume = 32 | issue = 3 | pages = 439-449 | date = March 2017 | pmid = 27190330 | doi = 10.1093/ndt/gfw075 }}</ref> |
|||
ตัวอย่างเช่น การบริโภคเครื่องดื่มที่มี[[แคลอรี]]สูงและมี[[ฟรักโทส]]มากอาจทำให้บุคคล "มีโอกาสมีโรคไตเรื้อรังมากกว่าคนทั่วไปในอัตรา{{nowrap |ร้อยละ 60}}"<ref> |
|||
{{cite journal | last1 = Chapman | first1 = CL | last2 = Grigoryan | first2 = T | last3 = Vargas | first3 = NT | last4 = Reed | first4 = EL | last5 = Kueck | first5 = PJ | last6 = Pietrafesa | first6 = LD | last7 = Bloomfield | first7 = AC | last8 = Johnson | first8 = BD | last9 = Schlader | first9 = ZJ | display-authors = 6 | title = High-fructose corn syrup-sweetened soft drink consumption increases vascular resistance in the kidneys at rest and during sympathetic activation | journal = American Journal of Physiology. Renal Physiology | volume = 318 | issue = 4 | pages = F1053-F1065 | date = April 2020 | pmid = 32174139 | pmc = 7191446 | doi = 10.1152/ajprenal.00374.2019 }}</ref><ref> |
|||
{{cite journal | last1 = Cheungpasitporn | first1 = W | last2 = Thongprayoon | first2 = C | last3 = O'Corragain | first3 = OA | last4 = Edmonds | first4 = PJ | last5 = Kittanamongkolchai | first5 = W | last6 = Erickson | first6 = SB | title = Associations of sugar-sweetened and artificially sweetened soda with chronic kidney disease: a systematic review and meta-analysis | journal = Nephrology | volume = 19 | issue = 12 | pages = 791-797 | date = December 2014 | pmid = 25251417 | doi = 10.1111/nep.12343 | s2cid = 19747921 }}</ref> |
|||
มีงานศึกษาการลดน้ำหนักในผู้ใหญ่ที่น้ำหนักเกินหรือเป็นโรคอ้วนและมีโรคไตเรื้อรังในระยะต่าง{{nbsp}}ๆ เพื่อตรวจสอบความปลอดภัยและประสิทธิผล |
|||
[[การปริทัศน์เป็นระบบ]]ปี{{nbsp}}2021<ref>{{cite journal | last1 = Conley | first1 = MM | last2 = McFarlane | first2 = CM | last3 = Johnson | first3 = DW | last4 = Kelly | first4 = JT | last5 = Campbell | first5 = KL | last6 = MacLaughlin | first6 = HL | title = Interventions for weight loss in people with chronic kidney disease who are overweight or obese | journal = The Cochrane Database of Systematic Reviews | volume = 2021 | issue = 3 | pages = CD013119 | date = March 2021 | pmid = 33782940 | pmc = 8094234 | doi = 10.1002/14651858.CD013119.pub2 }}</ref> |
|||
เก็บหลักฐานมาจากการศึกษา 17{{nbsp}}งานซึ่งตรวจสอบวิถีชีวิตรวมทั้งอาหาร การออกกำลังกาย และพฤติกรรมอื่น{{nbsp}}ๆ ที่ทำต่างหาก{{nbsp}}ๆ หรือทำร่วมกับวิธีอื่น{{nbsp}}ๆ |
|||
และสรุปว่า การเปลี่ยนวิถีชีวิตอาจมีประโยชน์ทางสุขภาพ รวมทั้งมีน้ำหนักที่ดีขึ้น ลดไขมันไม่ดีคือ[[ไลโพโปรตีนหนาแน่นต่ำ]] (LDL) ลดความดันโลหิต (DBP) เมื่อเทียบกับวิธีการรักษาปกติหรือเทียบกับกลุ่มควบคุม |
|||
แต่จะช่วยลดเหตุการณ์ทางหลอดเลือดและหัวใจ ช่วยรักษาการทำงานของไต หรือว่าช่วยลดความเสี่ยงตายหรือไม่ ก็ยังไม่ชัดเจน |
|||
อย่างไรก็ดี ข้อสรุปเหล่านี้ก็อาศัยหลักฐานคุณภาพต่ำมาก ดังนั้น การศึกษาในอนาคตที่ดีกว่านี้จึงจำเป็น |
|||
==== การกินเกลือแต่ละวัน ==== |
|||
การกินอาหารที่มีเกลือสูงอาจเพิ่มความเสี่ยงโรคความดันสูงและโรคหลอดเลือดและหัวใจ |
|||
การจำกัดเกลือในอาหารได้ตรวจสอบกับคนไข้โรคไตเรื้อรัง |
|||
งานทบทวนแบบคอเคลนปี{{nbsp}}2021 ได้ทบทวน[[งานศึกษามีกลุ่มควบคุม]]สำหรับคนไข้โรคไตเรื้อรังทุกระยะรวมทั้งคนที่กำลังฟอกไต แล้วพบหลักฐานที่แน่นอนสูงว่า |
|||
การลดเกลือจะช่วยลดความดันเลือดทัั้งช่วง systolic และ diastolic และการมีอัลบูมินในปัสสาวะ<ref name=":1">{{cite journal | last1 = McMahon | first1 = EJ | last2 = Campbell | first2 = KL | last3 = Bauer | first3 = JD | last4 = Mudge | first4 = DW | last5 = Kelly | first5 = JT | title = Altered dietary salt intake for people with chronic kidney disease | journal = The Cochrane Database of Systematic Reviews | volume = 2021 | issue = 6 | pages = CD010070 | date = June 2021 | pmid = 34164803 | pmc = 8222708 | doi = 10.1002/14651858.CD010070.pub3 }}</ref> |
|||
แต่ก็มีหลักฐานแน่นอนปานกลางด้วยว่า บางคนอาจเกิดอาการความดันต่ำ เช่นเวียนหัว หลังจากจำกัดเกลืออย่างฉับพลัน |
|||
ส่วนผลการจำกัดเกลือต่อน้ำนอกเซลล์ การบวมน้ำ และการลดน้ำหนักตัวยังไม่ชัดเจน<ref name=":1" /> |
|||
==== การกินกรดไขมันโอเมกา-3 ==== |
|||
คนไข้โรคไตเรื้อรังที่ต้องฟอกไตมีความเสี่ยงเส้นเลือดอุดตันเพราะเลือดแข็งตัว ดังนั้น อาจทำให้ฟอกไตไม่ได้ |
|||
[[กรดไขมันโอเมกา-3]] จะช่วยให้ร่างกายผลิต[[โมเลกุล]] eicosanoid ซึ่งจะลดการแข็งตัวของเลือด |
|||
แต่งานทบทวนแบบคอเครนปี{{nbsp}}2018 ก็ไม่พบหลักฐานที่ชัดเจนว่าการกินกรดไขมันโอเมกา-3 เป็นอาหารเสริม จริง{{nbsp}}ๆ ช่วยป้องกันเส้นเลือดไม่ให้อุดตันสำหรับคนไข้โรคไตเรื้อรัง<ref name=":2">{{cite journal | last1 = Tam | first1 = KW | last2 = Wu | first2 = MY | last3 = Siddiqui | first3 = FJ | last4 = Chan | first4 = ES | last5 = Zhu | first5 = Y | last6 = Jafar | first6 = TH | title = Omega-3 fatty acids for dialysis vascular access outcomes in patients with chronic kidney disease | journal = The Cochrane Database of Systematic Reviews | volume = 2018 | issue = 11 | pages = CD011353 | date = November 2018 | pmid = 30480758 | pmc = 6517057 | doi = 10.1002/14651858.CD011353.pub2 }}</ref> |
|||
มีหลักฐานที่แน่นอนระดับปานกลางว่า การกินเป็นอาหารเสริมไม่ได้ช่วยป้องกันการเข้าโรงพยาบาลหรือการตายภายใน 12{{nbsp}}เดือน<ref name=":2" /> |
|||
==== การกินอาหารเสริมเป็นโปรตีน ==== |
|||
นี่หลักฐานแน่นอนปานกลางว่า การกินอาหารเป็นโปรตีนเป็นประจำอาจเพิ่มกระดับอัลบูมินในเลือดเล็กน้อยในคนไข้โรคไตเรื้อรัง โดยเฉพาะผู้ที่ต้องฟอกไต หรือว่าผู้ที่ขาดอาหาร<ref name=":3">{{cite journal | last1 = Mah | first1 = JY | last2 = Choy | first2 = SW | last3 = Roberts | first3 = MA | last4 = Desai | first4 = AM | last5 = Corken | first5 = M | last6 = Gwini | first6 = SM | last7 = McMahon | first7 = LP | title = Oral protein-based supplements versus placebo or no treatment for people with chronic kidney disease requiring dialysis | journal = The Cochrane Database of Systematic Reviews | volume = 5 | issue = 5 | pages = CD012616 | date = May 2020 | pmid = 32390133 | pmc = 7212094 | doi = 10.1002/14651858.CD012616.pub2 }}</ref> |
|||
ระดับ transthyretin (หรือ prealbumin) และขนาดกล้ามเนื้อกลางต้นแขนอาจเพิ่มหลังจากได้อาหารเสริม แม้ความแน่นอนของหลักฐานจะต่ำ<ref name=":3" /> |
|||
แม้ตัวบ่งชี้สถานะทางอาหารเหล่านี้ดูเหมือนจะดีขึ้น แต่ก็ไม่ชัดเจนว่าอาหารเสริมเป็นโปรตีนมีผลต่อคุณภาพชีวิต การคาดหมายคงชีพ การอักเสบ หรือ[[องค์ประกอบร่างกาย]]หรือไม่<ref name=":3" /> |
|||
==== การกินธาตุเหล็กเสริม ==== |
|||
งานทบทวนแบบคอเครนที่ตรวจสอบงานศึกษามีกลุ่มควบคุมซึ่งเปรียบเทียบการให้ธาตุเหล็กผ่านเส้นเลือดกับการให้กินธาตุเหล็กเสริม พบหลักฐานที่แน่นอนน้อยว่า |
|||
คนไข้ที่ได้ถ้าเล็กผ่านเส้นเลือดมีโอกาสถึงระดับฮีโมโกลบินที่เป็นเป้าหมาย 1.71{{nbsp}}เท่ายิ่งกว่า<ref name=":4">{{cite journal | last1 = O'Lone | first1 = EL | last2 = Hodson | first2 = EM | last3 = Nistor | first3 = I | last4 = Bolignano | first4 = D | last5 = Webster | first5 = AC | last6 = Craig | first6 = JC | title = Parenteral versus oral iron therapy for adults and children with chronic kidney disease | journal = The Cochrane Database of Systematic Reviews | volume = 2019 | issue = 2 | pages = CD007857 | date = February 2019 | pmid = 30790278 | pmc = 6384096 | doi = 10.1002/14651858.CD007857.pub3 }}</ref> |
|||
ฮีโมโกลบินโดยทั่วไปจะมี{{nowrap |ระดับ 0.71}}g/dl สูงกว่าคนไข้ที่กินธาตุเหล็ก |
|||
เหล็กที่เก็บไว้ในตับซึ่งประเมินโดยระดับ[[เฟอร์ริติน]]ในเลือด ก็ก็มีค่า 224.84 µg/L สูงกว่าด้วย<ref name=":4" /> |
|||
แต่ก็มีหลักฐานที่แน่นอนน้อยเหมือนกันว่า ปฏิกิริยาแพ้มีโอกาสเกิดมากกว่าเมื่อให้ธาตุเหล็กทางเลือด |
|||
ไม่ชัดเจนว่าวิธีการให้ธาตุเหล็กมีผลต่อความเสี่ยงตายจากเหตุทุกอย่างรวมทั้งเหตุการณ์ทางหัวใจและหลอดเลือดหรือไม่ และก็ไม่ชัดเจนด้วยว่าสามารถลดจำนวนคนไข้ที่ต้องถ่ายเลือดหรือต้องฟอกไตได้หรือไม่<ref name=":4" /> |
|||
=== การนอน === |
|||
คนไข้โรคไตเรื้อรังจะมีปัญหาการนอน ไม่สามารถนอนหลับได้ดี<ref name=":0">{{cite journal | last1 = Natale | first1 = P | last2 = Ruospo | first2 = M | last3 = Saglimbene | first3 = VM | last4 = Palmer | first4 = SC | last5 = Strippoli | first5 = GF | title = Interventions for improving sleep quality in people with chronic kidney disease | journal = The Cochrane Database of Systematic Reviews | volume = 5 | pages = CD012625 | date = May 2019 | issue = 5 | pmid = 31129916 | pmc = 6535156 | doi = 10.1002/14651858.cd012625.pub2 }}</ref> |
|||
มีวิธีหลายอย่างที่อาจจะช่วยเช่นเทคนิคการผ่อนคลาย การออกกำลังกาย [[การฝังเข็ม]] และยา<ref name=":0" /> |
|||
* การออกกำลังกาย - มีหลักฐานอ่อนที่แสดงว่าการออกกำลังกายอาจช่วยการนอน อย่างไรก็ดี การออกกำลังกายน่าจะช่วยลดความอ่อนเพลียและความซึมเศร้าในคนไข้โรคไตเรื้อรังได้<ref name=":0" /> |
|||
* การฝังเข็ม - หลักฐานชี้ว่าเทคนิคนี้อาจมีผลเล็กน้อยคือช่วยให้หลับได้เร็วขึ้น นอนได้นานขึ้น และช่วยลดความอ่อนเพลีย แม้ผลจะไม่ค่อยแน่นอนเนื่องจากความต่างกันของข้อสรุปในงานศึกษาต่าง{{nbsp}}ๆ<ref name=":0" /> แม้จะได้ตรวจดูวิธีต่าง{{nbsp}}ๆ แต่หลักฐานก็ไม่แสดงว่า วิธีเหล่านั้นมีผลรักษาความผิดปกติในการนอน<ref name=":0" /> จึงหมายความไม่สามารถสรุปว่าอะไรเป็นแนวทางที่ดีที่สุดเพื่อเพิ่มคุณภาพการนอนของคนไข้โรคไตเรื้อรัง<ref name=":0" /> |
|||
=== การรักษาทาง eHealth === |
|||
ปัจจุบันยังมีหลักฐานค่อนข้างจำกัดซึ่งแสดงว่าการรักษาทาง eHealth คือการใช้เทคโนโลยีอินเทอร์เน็ตในการติดต่อ ติดตาม และรักษาคนไข้ อาจช่วยเรื่องจำกัด การกินเกลือ และการบริหารการบวมน้ำสำหรับคนไข้โรคไตเรื้อรัง<ref name="Stevenson_2019">{{cite journal | last1 = Stevenson | first1 = JK | last2 = Campbell | first2 = ZC | last3 = Webster | first3 = AC | last4 = Chow | first4 = CK | last5 = Tong | first5 = A | last6 = Craig | first6 = JC | last7 = Campbell | first7 = KL | last8 = Lee | first8 = VW | display-authors = 6 | title = eHealth interventions for people with chronic kidney disease | journal = The Cochrane Database of Systematic Reviews | volume = 2019 | issue = 8 | pages = CD012379 | date = August 2019 | pmid = 31425608 | pmc = 6699665 | doi = 10.1002/14651858.cd012379.pub2 }}</ref> |
|||
แต่ก็เป็นหลักฐานที่แน่นอนต่ำจากงานศึกษา 43{{nbsp}}งาน |
|||
ดังนั้น จึงจำเป็นต้องมีงานศึกษาที่ใหญ่กว่าและมีคุณภาพดีกว่า เพื่อให้เข้าใจผลของการรักษาทาง eHealth ต่อคนไข้โรคไตเรื้อรัง<ref name="Stevenson_2019" /> |
|||
=== การส่งคนไข้ต่อให้กับแพทย์วักกวิทยา === |
|||
แนวทางปฏิบัติในการส่งคนไข้ต่อไปหาแพทย์วักกวิทยาจะไม่เหมือนกันในประเทศต่าง{{nbsp}}ๆ |
|||
แต่โดยมากก็เห็นเหมือนกันว่า จะต้องทำสำหรับคนไข้ระยะ 4 |
|||
คือเมื่อ eGFR/1.73m<sup>2</sup> < 30 mL/min หรือเมื่อลดลงยิ่งกว่า 3 mL/min/year<ref>{{Cite web | url = https://www.davita.com/education/kidney-disease/stages/stage-4-of-chronic-kidney-disease | title = CKD Stage 4 | website = davita}}</ref> |
|||
แต่นี่ก็อาจจะมีประโยชน์สำหรับคนไข้ระยะก่อนหน้านี้ด้วย (เช่น ระยะ 3) เมื่ออัตราอัลบูมินต่อคริเอทีนินเกิน 30 mg/mmol เมื่อควบคุมความดันโลหิตไม่ได้ หรือเมื่อมีโลหิตในปัสสาวะ หรือมีอาการอื่น{{nbsp}}ๆ ที่ชี้ว่าเป็นโรคกลอเมอรูไลแบบปฐมภูมิ หรือเป็นโรคทุติยภูมิที่อาจจะรักษาได้โดยวิธีโดยเฉพาะ |
|||
ประโยชน์อื่น{{nbsp}}ๆ ของการส่งต่อคนไข้ให้กับแพทย์วักกวิทยารวมทั้งการได้ข้อมูลอย่างละเอียดในเรื่องการฟอกไต/ปลูกถ่ายไต |
|||
=== การบำบัดทดแทนไต === |
|||
เมื่อถึงระยะที่ 5 คนไข้ปกติจะต้องได้[[การบำบัดทดแทนไต]] (RRT) ไม่ว่าจะเป็น[[การฟอกไต]]หรือการปลูกถ่ายไต |
|||
เมื่อมีโรคไตเรื้อรัง สารพิษต่าง{{nbsp}}ๆ ที่ปกติไตจะนำออกก็จะสะสมอยู่ในเลือด |
|||
แม้เมื่อคนไข้ระยะสุดท้ายจะได้การฟอกไต แต่ระดับสารพิษก็จะไม่กลับสู่ค่าปกติเพราะการฟอกไตไม่มีประสิทธิภาพพอ |
|||
และเช่นเดียวกัน แม้หลังจากการปลูกถ่ายไต ระดับพิษก็อาจจะไม่กลับไปสู่ค่าปกติเพราะไตที่ปลูกถ่ายอาจจะทำงานได้ไม่เต็มร้อย |
|||
แต่ถ้าเมื่อทำได้ ระดับคริเอทีนินก็มักจะปกติ |
|||
สารพิษจะมีฤทธิ์เป็นพิษต่าง{{nbsp}}ๆ ต่อเซลล์ ปรากฏในเลือดโดยมี[[มวลโมเลกุล]]ต่าง{{nbsp}}ๆ กัน บางอย่างจะจับอยู่กับโปรตีนอื่น{{nbsp}}ๆ โดยหลักกับอัลบูมิน |
|||
สารพิษเพราะไตเสื่อมสามารถจัดเป็นหมวด 3 หมวดคือ สารละลายน้ำขนาดเล็ก สารละลายน้ำขนาดกลาง และสารละลายที่จับอยู่กับโปรตีน<ref>{{cite journal | last1 = Vanholder | first1 = R | last2 = De Smet | first2 = R | last3 = Glorieux | first3 = G | last4 = Argilés | first4 = A | last5 = Baurmeister | first5 = U | last6 = Brunet | first6 = P | last7 = Clark | first7 = W | last8 = Cohen | first8 = G | last9 = De Deyn | first9 = PP | last10 = Deppisch | first10 = R | last11 = Descamps-Latscha | first11 = B | last12 = Henle | first12 = T | last13 = Jörres | first13 = A | last14 = Lemke | first14 = HD | last15 = Massy | first15 = ZA | last16 = Passlick-Deetjen | first16 = J | last17 = Rodriguez | first17 = M | last18 = Stegmayr | first18 = B | last19 = Stenvinkel | first19 = P | last20 = Tetta | first20 = C | last21 = Wanner | first21 = C | last22 = Zidek | first22 = W | display-authors = 6 | title = Review on uremic toxins: classification, concentration, and interindividual variability | journal = Kidney International | volume = 63 | issue = 5 | pages = 1934-43 | date = May 2003 | pmid = 12675874 | doi = 10.1046/j.1523-1755.2003.00924.x }}</ref> |
|||
[[การชำระเลือดผ่านเยื่อ]]แบบ high-flux หรือการรักษาที่ใช้เวลานานหรือทำบ่อย{{nbsp}}ๆ และการเพิ่มอัตราการไหลระหว่างเลือดกับสารฟอก (dialysate) ได้ช่วยเพิ่มประสิทธิภาพการกำจัดสารพิษละลายน้ำที่มีขนาดเล็ก |
|||
สารพิษขนาดกลางจะกำจัดได้อย่างมีประสิทธิภาพกว่าถ้าใช้เยื่อ high-flux และใช้วิธี hemodiafiltration และ hemofiltration |
|||
แต่การฟอกไตก็ยังมีความจำกัดในการกำจัดสารพิษที่จับอยู่กับโปรตีน<ref>{{cite journal | last1 = Yamamoto | first1 = S | last2 = Kazama | first2 = JJ | last3 = Wakamatsu | first3 = T | last4 = Takahashi | first4 = Y | last5 = Kaneko | first5 = Y | last6 = Goto | first6 = S | last7 = Narita | first7 = I | title = Removal of uremic toxins by renal replacement therapies: a review of current progress and future perspectives | journal = Renal Replacement Therapy | date = 2016-09-14 | volume = 2 | issue = 1 | doi = 10.1186/s41100-016-0056-9 }}</ref> |
|||
== พยากรณ์โรค == |
|||
โรคไตเรื้อรังจะเพิ่มความเสี่ยงโรคหัวใจและหลอดเลือด โดยคนไข้ยังมักจะมีความเสี่ยงอื่น{{nbsp}}ๆ เกี่ยวกับโรคหัวใจอีกด้วยเช่น [[ภาวะสารไขมันสูงในเลือด]] |
|||
เหตุความตายที่สามัญที่สุดในคนไข้โรคไตเรื้อรังก็คือโรคหัวใจและเลือดหลอดเลือด ไม่ใช่ไตวาย |
|||
การมีโรคไตเรื้อรังมีผลเป็นอัตราตายเนื่องกับเหตุทุกอย่างที่แย่กว่า ซึ่งจะแย่ลงเรื่อย{{nbsp}}ๆ เมื่อไตทำงานได้น้อยลง<ref name=perazella16538076>{{cite journal | last1 = Perazella | first1 = MA | last2 = Khan | first2 = S | title = Increased mortality in chronic kidney disease: a call to action | journal = The American Journal of the Medical Sciences | volume = 331 | issue = 3 | pages = 150-3 | date = March 2006 | pmid = 16538076 | doi = 10.1097/00000441-200603000-00007 | s2cid = 22569162 }}</ref> |
|||
เหตุตายที่สำคัญที่สุดก็คือโรคหัวใจและหลอดเลือด ไม่ว่าคนไข้จะแย่ลงจนถึงระยะ 5 หรือไม่<ref name=perazella16538076/><ref> |
|||
{{cite journal | last1 = Sarnak | first1 = MJ | last2 = Levey | first2 = AS | last3 = Schoolwerth | first3 = AC | last4 = Coresh | first4 = J | last5 = Culleton | first5 = B | last6 = Hamm | first6 = LL | last7 = McCullough | first7 = PA | last8 = Kasiske | first8 = BL | last9 = Kelepouris | first9 = E | last10 = Klag | first10 = MJ | last11 = Parfrey | first11 = P | last12 = Pfeffer | first12 = M | last13 = Raij | first13 = L | last14 = Spinosa | first14 = DJ | last15 = Wilson | first15 = PW | display-authors = 6 | title = Kidney disease as a risk factor for development of cardiovascular disease: a statement from the American Heart Association Councils on Kidney in Cardiovascular Disease, High Blood Pressure Research, Clinical Cardiology, and Epidemiology and Prevention | journal = Circulation | volume = 108 | issue = 17 | pages = 2154-69 | date = October 2003 | pmid = 14581387 | doi = 10.1161/01.CIR.0000095676.90936.80 }}</ref><ref> |
|||
{{cite journal | last1 = Tonelli | first1 = M | last2 = Wiebe | first2 = N | last3 = Culleton | first3 = B | last4 = House | first4 = A | last5 = Rabbat | first5 = C | last6 = Fok | first6 = M | last7 = McAlister | first7 = F | last8 = Garg | first8 = AX | display-authors = 6 | title = Chronic kidney disease and mortality risk: a systematic review | journal = Journal of the American Society of Nephrology | volume = 17 | issue = 7 | pages = 2034-47 | date = July 2006 | pmid = 16738019 | doi = 10.1681/ASN.2005101085 | url = http://jasn.asnjournals.org/cgi/content/full/17/7/2034 }}</ref> |
|||
แม้การบำบัดทดแทนไตอาจจะช่วยรักษาให้มีชีวิตอยู่ได้นาน แต่คุณภาพชีวิตก็จะแย่ลง<ref> |
|||
{{Cite book | last1 = Heidenheim | first1 = AP | last2 = Kooistra | first2 = MP | last3 = Lindsay | first3 = RM | title = Daily and Nocturnal Hemodialysis | chapter = Quality of life | journal = Contrib Nephrol | volume = 145 | pages = 99-105 | year = 2004 | pmid = 15496796 | doi = 10.1159/000081673 | isbn = 978-3-8055-7808-0 | series = Contributions to Nephrology }}</ref><ref> |
|||
{{cite journal | last1 = de Francisco | first1 = AL | last2 = Piñera | first2 = C | title = Challenges and future of renal replacement therapy | journal = Hemodialysis International | volume = 10 | issue = Suppl 1 | pages = S19-23 | date = January 2006 | pmid = 16441862 | doi = 10.1111/j.1542-4758.2006.01185.x | s2cid = 6826119 }}</ref> |
|||
การปลูกถ่ายไตจะเพิ่มโอกาสรอดชีวิตสำหรับคนไข้ระยะ 5 เทียบกับวิธีอื่น{{nbsp}}ๆ<ref> |
|||
{{cite journal | last1 = Groothoff | first1 = JW | title = Long-term outcomes of children with end-stage renal disease | journal = Pediatric Nephrology | volume = 20 | issue = 7 | pages = 849-53 | date = July 2005 | pmid = 15834618 | doi = 10.1007/s00467-005-1878-9 | s2cid = 11725547 }}</ref><ref> |
|||
{{cite journal | last1 = Giri | first1 = M | title = Choice of renal replacement therapy in patients with diabetic end stage renal disease | journal = EDTNA/ERCA Journal | volume = 30 | issue = 3 | pages = 138-42 | year = 2004 | pmid = 15715116 | doi = 10.1111/j.1755-6686.2004.tb00353.x }}</ref> |
|||
แต่ก็เพิ่มโอกาสการตายในระยะสั้นเพราะผลข้างเคียงของการผ่าตัด |
|||
นอกเหนือจากการปลูกถ่ายไต การฟอกไตที่บ้าน (high-intensity) ดูจะสัมพันธ์กับ การรอดชีวิตที่ดีขึ้นและคุณภาพชีวิตที่ดีกว่า เทียบกับ[[การชำระเลือดผ่านเยื่อ]] 3{{nbsp}}ครั้งต่ออาทิตย์และ[[การชำระเลือดผ่านเยื่อบุช่องท้อง]]<ref>{{cite journal | last1 = Pierratos | first1 = A | last2 = McFarlane | first2 = P | last3 = Chan | first3 = CT | title = Quotidian dialysis--update 2005 | journal = Current Opinion in Nephrology and Hypertension | volume = 14 | issue = 2 | pages = 119-24 | date = March 2005 | pmid = 15687837 | doi = 10.1097/00041552-200503000-00006 | s2cid = 9807935 | url = https://zenodo.org/record/896982 }}</ref> |
|||
คนไข้ระยะสุดท้ายจะเสี่ยงมะเร็งเพิ่มขึ้น<ref name="ESRDcancer">{{cite journal | last1 = Maisonneuve | first1 = P | last2 = Agodoa | first2 = L | last3 = Gellert | first3 = R | last4 = Stewart | first4 = JH | last5 = Buccianti | first5 = G | last6 = Lowenfels | first6 = AB | last7 = Wolfe | first7 = RA | last8 = Jones | first8 = E | last9 = Disney | first9 = AP | last10 = Briggs | first10 = D | last11 = McCredie | first11 = M | last12 = Boyle | first12 = P | display-authors = 6 | title = Cancer in patients on dialysis for end-stage renal disease: an international collaborative study | journal = Lancet | volume = 354 | issue = 9173 | pages = 93-9 | date = July 1999 | pmid = 10408483 | doi = 10.1016/S0140-6736(99)06154-1 | s2cid = 24527420 }}</ref> |
|||
โดยความเสี่ยงจะสูงมากสำหรับคนที่อายุน้อย ความเสี่ยงจะค่อย{{nbsp}}ๆ น้อยลง ตามอายุ<ref name="ESRDcancer"/> |
|||
องค์กรทางแพทย์เฉพาะทางแนะนำว่า แพทย์ไม่ควรตรวจคัดกรองมะเร็งสำหรับคนไข้ที่มีความคาดหมายคงชีพน้อยเหตุโรคไตเรื้อรัง เพราะหลักฐานชี้ว่า ไม่ได้ทำให้ผลลัพธ์ดีขึ้น<ref name="ASNfive"> |
|||
{{Cite journal | author1 = American Society of Nephrology | title = Five Things Physicians and Patients Should Question | journal = Choosing Wisely: An Initiative of the ABIM Foundation | url = http://choosingwisely.org/wp-content/uploads/2012/04/5things_12_factsheet_Amer_Soc_Neph.pdf | access-date = 2012-08-17 }}</ref><ref name="ESRDcancerfinancal"> |
|||
{{cite journal | last1 = Chertow | first1 = GM | last2 = Paltiel | first2 = AD | last3 = Owen | first3 = WF | last4 = Lazarus | first4 = JM | title = Cost-effectiveness of cancer screening in end-stage renal disease | journal = Archives of Internal Medicine | volume = 156 | issue = 12 | pages = 1345-50 | date = June 1996 | pmid = 8651845 | doi = 10.1001/archinte.1996.00440110117016 }}</ref> |
|||
ในเด็กโรคไตเรื้อรัง การไม่โตเป็นผลข้างเคียงสามัญ คนไข้เด็กจะสูงน้อยกว่าเด็กอายุเดียวกันและเพศเดียวกัน{{nowrap |ร้อยละ 97}} อื่น |
|||
ซึ่งอาจรักษาได้ด้วยการให้อาหารเสริม หรือยาเช่น [[Growth hormone]]<ref>{{Cite web | title = Growth Failure in Children with Chronic Kidney Disease {{!}} NIDDK | url = https://www.niddk.nih.gov/health-information/kidney-disease/children/caring-child-kidney-disease/growth-failure-chronic-kidney-disease | access-date = 2022-12-09 | website = National Institute of Diabetes and Digestive and Kidney Diseases | language = en-US}}</ref> |
|||
== โอกาสรอดชีวิตโดยไม่ฟอกไต == |
|||
งานทบทวนปี{{nbsp}}2022 ได้ตรวจสอบการรอดชีวิตและคุณภาพชีวิตของคนไข้ที่ตัดสินใจไม่ฟอกไตเมื่อเป็นโรคระยะสุดท้าย |
|||
เป็น[[งานศึกษาตามยาว]] (หรือ[[งานศึกษาตามแผน]]) 41{{nbsp}}งาน โดยรวมคนไข้ 5,102{{nbsp}}คน |
|||
อายุเฉลี่ยของคนไข้ต่องานอยู่ที่ {{nowrap |60-70 ปี}} |
|||
eGFR เฉลี่ยเมื่อตัดสินใจไม่ฟอกไตต่องานอยู่ที่ระหว่าง {{nowrap |7-19 ml/min}}/{{nowrap |1.73 m<sup>2</sup>.}} |
|||
การรอดชีวิต[[มัธยฐาน]]ต่องานอยู่ที่ |
|||
* ทั้ง 41{{nbsp}}งาน - {{nowrap |1-41 เดือน}} |
|||
* งานศึกษาจากยุโรปแผ่นดินใหญ่ (จากงาน 11{{nbsp}}งานโดยรวมคนไข้ 1,021{{nbsp}}คน) - {{nowrap |6-37 เดือน}} |
|||
* งานศึกษาจากเอเชีย (จากงาน 7{{nbsp}}งานโดยรวมคนไข้ 1,147{{nbsp}}คน) - {{nowrap |7-41 เดือน}} |
|||
* อายุ {{nowrap |70-79 ปี}} (จากงาน 9{{nbsp}}งานโดยรวมคนไข้ 607{{nbsp}}คน) - {{nowrap |7-41 เดือน}} |
|||
* อายุ 80+ (จากงาน 25{{nbsp}}งานโดยรวมคนไข้ 3,186{{nbsp}}คน) - {{nowrap |1-37 เดือน}} |
|||
การรอดชีวิตนานที่สุดต่องานจากงานศึกษา 3{{nbsp}}งานที่มีค่ามัธยฐานสูงสุดอยู่ที่{{nbsp}}82, 79 และ 75{{nbsp}}เดือน |
|||
ในช่วง {{nowrap |8-24 เดือน}} คนไข้จะมีความสุขทางจิตใจที่ดีขึ้น ส่วนความอยู่เป็นสุขทางกายและคุณภาพชีวิตโดยทั่วไปจะสม่ำเสมอจนกระทั่งถึงระยะสุดท้ายของโรค |
|||
นักวิจัยผู้ทบทวนจึงได้สรุปว่า "ผลที่เราค้นพบได้ท้าทายแนวคิดผิด{{nbsp}}ๆ ที่สามัญว่า ทางเลือกอื่นเดียวจากการฟอกไตสำหรับคนไข้โรคไตเรื้อรังระยะท้าย{{nbsp}}ๆ ก็คือ ไม่ดูแลหรือว่าตาย"<ref name="pmid35285915"> |
|||
{{cite journal | last = Wong | first = Susan P. Y. | last2 = Rubenzik | first2 = Tamara | last3 = Zelnick | first3 = Leila | last4 = Davison | first4 = Sara N. | last5 = Louden | first5 = Diana | last6 = Oestreich | first6 = Taryn | last7 = Jennerich | first7 = Ann L. | title = Long-term Outcomes Among Patients With Advanced Kidney Disease Who Forgo Maintenance Dialysis: A Systematic Review | journal = JAMA Network Open | volume = 5 | issue = 3 | date = 2022-03-14 | issn = 2574-3805 | pmid = 35285915 | pmc = 9907345 | doi = 10.1001/jamanetworkopen.2022.2255 | page = e222255}}</ref><ref name="PMID35285925"> |
|||
{{cite journal | last = Liu | first = Christine K. | last2 = Kurella Tamura | first2 = Manjula | title = Conservative Care for Kidney Failure—The Other Side of the Coin | journal = JAMA Network Open | volume = 5 | issue = 3 | date = 2022-03-14 | issn = 2574-3805 | doi = 10.1001/jamanetworkopen.2022.2252 | page = e222252}}</ref> |
|||
งานทบทวนปี{{nbsp}}2021 ได้วิเคราะห์งานศึกษา 25{{nbsp}}งานที่ได้เปรียบเทียบระยะการรอดชีวิตกับคุณภาพชีวิตในบรรดาคนไข้ที่ฟอกไตและไม่ฟอก |
|||
การรอดชีวิตทั่วไปจะนานกว่าเมื่อฟอกไต แต่เมื่อถึงอายุ 80{{nbsp}}ปีขึ้นและในคนไข้อายุมากผู้มีโรคที่เกิดร่วมกัน (comorbidities) ผลเช่นนี้จะไม่แน่นอน |
|||
สำหรับคุณภาพชีวิต มีแนวโน้มว่าคนไข้ที่ไม่ฟอกไตจะดีกว่า<ref name="pmid34507554">{{cite journal | last = Buur | first = Louise Engelbrecht | last2 = Madsen | first2 = Jens Kristian | last3 = Eidemak | first3 = Inge | last4 = Krarup | first4 = Elizabeth | last5 = Lauridsen | first5 = Thomas Guldager | last6 = Taasti | first6 = Lena Helbo | last7 = Finderup | first7 = Jeanette | title = Does conservative kidney management offer a quantity or quality of life benefit compared to dialysis? A systematic review | journal = BMC Nephrology | volume = 22 | issue = 1 | date = 2021-09-11 | issn = 1471-2369 | pmid = 34507554 | pmc = 8434727 | doi = 10.1186/s12882-021-02516-6 }}</ref> |
|||
== วิทยาการระบาด == |
|||
โรคไตเรื้อรัง (CKD) ได้กลายเป็นภัยคุกคามสุขภาพประชาชนทั่วโลกรวมถึงประเทศไทย เป็นปัจจัยเสี่ยงสำคัญต่อโรคหัวใจและหลอดเลือด ส่งผลให้เสียชีวิตก่อนวัยอันควร และอาจลุกลามสู่ภาวะไตวายเรื้อรังระยะสุดท้าย (ESRD) ซึ่งต้องรักษาด้วยการฟอกไตหรือปลูกถ่ายไต<ref name=nephrothai-2011 /> |
|||
การศึกษาในสหรัฐอเมริกาพบว่า อัตราการเกิดและผู้ป่วยโรคไตเรื้อรังเพิ่มสูงขึ้นอย่างต่อเนื่อง คิดเป็นสัดส่วนมากกว่า{{nowrap |ร้อยละ 13}} ของประชากรในปี{{nbsp}}2004 โดยความชุกของโรคไตเรื้อรังในระยะเริ่มต้นนั้น พบได้มากกว่าระยะที่เป็นโรคมากถึง 100{{nbsp}}เท่า<ref name=nephrothai-2011 /> |
|||
สำหรับประเทศไทย ข้อมูลของสมาคมโรคไตแห่งประเทศไทยปี{{nbsp}}2552 ที่ศึกษากลุ่มอาสาสมัครอายุ 18{{nbsp}}ปีขึ้นไปจำนวน 3,459{{nbsp}}คนจากอำเภอ 20 อำเภอในจังหวัด 10 จังหวัดโดยอาศัยการคำนวณอัตราการกรองของไตจากสมการ MDRD แสดงว่า ประชากรไทยมีอัตราการป่วยโรคไตเรื้อรังระยะ 1-5 อยู่ที่{{nowrap |ร้อยละ 17.5}} โดยความชุกของโรคเพิ่มสูงขึ้นตามอายุ พบมากที่สุดในเขต[[กรุงเทพและปริมณฑล]] และที่น่ากังวลคือ คนส่วนใหญ่ไม่ทราบว่าตนเองป่วยเป็นโรคไตเรื้อรัง<ref name=nephrothai-2011>{{cite web | authors = นพ.ประเสริฐ ธนกิจจารุ, นพ.สกานต์ บุนนาค, พญ.วรางคณา พิชัยวงศ์ | date = November 2011 | title = โรคไตเรื้อรัง (Chronic Kidney Disease: CKD) | url = https://www.nephrothai.org/wp-content/uploads/2022/11/โรคไตเรื้อรัง.pdf | publisher = สมาคมโรคไตแห่งประเทศไทย | archiveurl = https://web.archive.org/web/20240418034156/https://www.nephrothai.org/wp-content/uploads/2022/11/โรคไตเรื้อรัง.pdf | archivedate = 2024-04-18 | url-status = live }}</ref> |
|||
โรคไตเรื้อรังเป็นเหตุการเสียชีวิต 956,000{{nbsp}}รายทั่วโลกในปี{{nbsp}}2013 โดยเพิ่มขึ้นจาก 409,000{{nbsp}}ราย ในปี{{nbsp}}1990<ref name="GDB2013" /> |
|||
=== โรคไตเรื้อรังอันไม่ทราบสาเหตุ === |
|||
โรคไตเรื้อรังบางกรณีจะไม่ทราบสาเหตุ |
|||
ซึ่งจะระบุว่าเป็น chronic kidney disease of unknown aetiology (CKDu) |
|||
เมื่อประเมินในปี{{nbsp}}2020 ความชุกได้เพิ่มขึ้นอย่างน่าแปลกใจในไม่กี่ทศวรรษในเขตต่าง{{nbsp}}ๆ ใน[[อเมริกากลาง]]และ[[เม็กซิโก]] เป็น CKDu ที่เรียกว่า Mesoamerican nephropathy (MeN) |
|||
ในปี{{nbsp}}2013 ประเมินว่ามีชาย 20,000{{nbsp}}คนที่ได้เสียชีวิตก่อนวัย บางคนอยู่ในช่วงวัย 20 หรือ 30{{nbsp}}เท่านั้น |
|||
ต่อมาในปี{{nbsp}}2020 ประเมินว่ามีชาย 40,000{{nbsp}}คนที่ได้เสียชีวิต |
|||
ในเขตที่มีอุบัติการณ์นี้ การเสียชีวิตเพราะโรคไตเรื้อรังอาจมากเป็น 5{{nbsp}}เท่าของอัตราทั่วประเทศ |
|||
โดยมากเกิดกับเกษตรกรไร่อ้อย<ref name=wesseling/> |
|||
แม่จะยังไม่รู้เหตุ แต่ในปี{{nbsp}}2020 นักวิชาการก็ได้พบความสัมพันธ์ที่ชัดเจนระหว่างการทำงานหนักในเขตที่ร้อนมากกับอุบัติการณ์โรคไตเรื้อรังอันไม่ทราบสาเหตุ |
|||
ดังนั้น การกินน้ำบ่อย{{nbsp}}ๆ การพักผ่อนและการได้ร่มเงา ก็อาจจะลดอุบัติการณ์โรคเช่นนี้<ref name=hodal>{{Cite news | title = The mystery epidemic striking Nicaragua's sugar cane workers - a photo essay | last1 = Hodal | first1 = K | newspaper = The Guardian | date = 2020-11-27 | url = https://www.theguardian.com/global-development/2020/nov/27/the-mystery-epidemic-striking-nicaraguas-sugar-cane-workers-a-photo-essay}}</ref> |
|||
CKDu ยังมีผลต่อชาวศรีลังกาโดยเป็นเหตุให้เสียชีวิตในโรงพยาบาลมากที่สุดเป็นอันดับ 8<ref>{{cite journal | last1 = Wijewickrama | first1 = ES | last2 = Gunawardena | first2 = N | last3 = Jayasinghe | first3 = S | last4 = Herath | first4 = C | title = CKD of Unknown Etiology (CKDu) in Sri Lanka: A Multilevel Clinical Case Definition for Surveillance and Epidemiological Studies | journal = Kidney International Reports | volume = 4 | issue = 6 | pages = 781-785 | date = June 2019 | pmid = 31194108 | pmc = 6551535 | doi = 10.1016/j.ekir.2019.03.020 }}</ref> |
|||
=== เชื้อชาติ === |
|||
คนแอฟริกา คนเชื้อสายสเปน (Hispanic) คนเอเชียใต้ โดยเฉพาะจากปากีสถาน ศรีลังกา บังกลาเทศ และอินเดีย มีความเสี่ยงเกิดโรคไตเรื้อรังสูง |
|||
คนแอฟริกาเสี่ยงเพราะมีผู้เป็นโรคความดันสูงมาก |
|||
ยกตัวอย่างในสหรัฐเช่น คนเชื้อสายแอฟริกาที่เป็นโรคไตเรื้อรังระยะสุดท้าย 37% มีเหตุจากความดันสูงเทียบกับ 19% ในบรรดาคนผิวขาว<ref name="Appel">{{cite journal | last1 = Appel | first1 = LJ | last2 = Wright | first2 = JT | last3 = Greene | first3 = T | last4 = Kusek | first4 = JW | last5 = Lewis | first5 = JB | last6 = Wang | first6 = X | last7 = Lipkowitz | first7 = MS | last8 = Norris | first8 = KC | last9 = Bakris | first9 = GL | last10 = Rahman | first10 = M | last11 = Contreras | first11 = G | last12 = Rostand | first12 = SG | last13 = Kopple | first13 = JD | last14 = Gabbai | first14 = FB | last15 = Schulman | first15 = GI | last16 = Gassman | first16 = JJ | last17 = Charleston | first17 = J | last18 = Agodoa | first18 = LY | display-authors = 6 | title = Long-term effects of renin-angiotensin system-blocking therapy and a low blood pressure goal on progression of hypertensive chronic kidney disease in African Americans | journal = Archives of Internal Medicine | volume = 168 | issue = 8 | pages = 832-9 | date = April 2008 | pmid = 18443258 | pmc = 3870204 | doi = 10.1001/archinte.168.8.832 }}</ref> |
|||
ประสิทธิภาพในการรักษาก็ยังต่างกันระหว่างเชื้อชาติต่าง{{nbsp}}ๆ อีกด้วย |
|||
ในบรรดาคนขาว การให้ยาแก้ความดันปกติจะป้องกันไม่ให้โรคแย่ลง แต่มักจะมีผลน้อยในการชะลอโรคไตในบรรดาคนดำ ซึ่งมักจะต้องรักษาเพิ่มเช่น โดยใช้ bicarbonate therapy<ref name="Appel" /> |
|||
แม้สถานะทางสังคมเศรษฐกิจจะมีผลต่อการเกิดโรค แต่ความต่างการเกิดโรคระหว่างคนดำกับคนขาวเมื่อควบคุมปัจจัยทางสิ่งแวดล้อมอื่น{{nbsp}}ๆ แล้วก็ยังชัดเจนอยู่ดี<ref name="Appel" /> |
|||
แม้การเกิด CKDu จะได้บันทึกเป็นการเป็นงานในชาวเกษตรกรไร่อ้อยใน[[ประเทศคอสตาริกา]]ในช่วง{{nowrap |ทศวรรษ 1970}} แต่จริง{{nbsp}}ๆ ก็อาจจะมีผลต่อเกษตรกรเมื่อเริ่มปลูกอ้อยในเขต[[แคริบเบียน]]มาตั้งแต่{{nowrap |ทศวรรษ 1600}} แล้ว |
|||
ในช่วงล่าอาณานิคม บันทึกการเสียชีวิตของทาสชาวไร่อ้อยมีอัตราสูงกว่าทาสที่ทำงานอื่น{{nbsp}}ๆ<ref name=hodal/> |
|||
== สัตว์อื่น{{nbsp}}ๆ == |
|||
=== สุนัข === |
|||
อัตราการเกิดโรคไตเรื้อรังในสุนัขอยู่ที่{{nbsp}}15.8 กรณีต่อ 10,000{{nbsp}}ตัว-ปี |
|||
อัตราการตายอยู่ที่{{nbsp}}9.7 กรณีต่อ 10,000{{nbsp}}ตัว-ปี |
|||
(อัตราได้มาจากการประกันสุนัขประเทศสวีเดน 600,000{{nbsp}}ตัว อัตราความเสี่ยงที่ 1{{nbsp}}ตัว-ปี ก็คือ สุุนัขตัวหนึ่งจะมีโอกาสเสี่ยงเป็นเวลาหนึ่งปี) |
|||
พันธุ์ที่มีอัตราเสี่ยงสูงสุดคือ Bernese mountain dog, miniature schnauzer และ[[บ็อกเซอร์]] |
|||
พันธุ์ที่มีอัตราเสี่ยงน้อยสุดคือ Swedish Elkhound, [[ไซบีเรียนฮัสกี]] และ Finnish spitz<ref> |
|||
{{cite book | last1 = Lena | first1 = P | title = Chronic kidney disease in the dog | date = 2018 | isbn = 978-91-7760-208-8 | url = https://pub.epsilon.slu.se/15458/ | access-date = 2018-06-08 | language = en}}</ref><ref> |
|||
{{cite journal | last1 = Pelander | first1 = L | last2 = Ljungvall | first2 = I | last3 = Egenvall | first3 = A | last4 = Syme | first4 = H | last5 = Elliott | first5 = J | last6 = Häggström | first6 = J | title = Incidence of and mortality from kidney disease in over 600,000 insured Swedish dogs | journal = The Veterinary Record | volume = 176 | issue = 25 | pages = 656 | date = June 2015 | pmid = 25940343 | doi = 10.1136/vr.103059 | s2cid = 25622105 | url = http://researchonline.rvc.ac.uk/id/eprint/9424/ }}</ref> |
|||
=== แมว === |
|||
แมวที่มีโรคไตเรื้อรังอาจจะสะสมสารพิษที่ปกติไตจะกำจัด |
|||
แมวอาจจะดูเหมือนเซื่องซึม สกปรก ผอม และอาจมีความดันสูง |
|||
อาจจะทำให้ปัสสาวะผิดปกติ ทำให้แมวปัสสาวะมากกว่าปกติ และจึงต้องกินน้ำเพิ่ม |
|||
การเสียโปรตีนและวิตามินที่สำคัญทางปัสสาวะ อาจทำให้เมแทบอลิซึมผิดปกติ และไม่อยากอาหาร |
|||
การสะสมกรดในเลือดอาจจะมีผลเป็น[[ภาวะกรดเกิน]] แล้วเกิดภาวะเลือดจาง (ซึ่งอาจจะทำให้เหงือกปรากฏเป็นสีชมพูหรือขาว{{nbsp}}ๆ แต่การมีเหงือกสีปกติก็ไม่ใช่ว่า จะไม่มีภาวะเลือดจาง) และความเซื่องซึม<ref>{{Cite web | date = 2017-10-16 | title = Chronic Kidney Disease | url = https://www.vet.cornell.edu/departments-centers-and-institutes/cornell-feline-health-center/health-information/feline-health-topics/chronic-kidney-disease | access-date = 2023-06-12 | website = Cornell University College of Veterinary Medicine | language = en}}</ref> |
|||
== เชิงอรรถและอ้างอิง == |
|||
{{รายการอ้างอิง |30em}} |
|||
== แหล่งข้อมูลอื่น == |
|||
* {{EMedicine |article|1918879|Dialysis Complications of Chronic Renal Failure}} |
|||
* [http://www.gosh.nhs.uk/medical-conditions/search-for-medical-conditions/chronic-renal-failure/chronic-renal-failure-information/ Chronic Renal Failure Information] {{Webarchive | url = https://web.archive.org/web/20130315023332/http://www.gosh.nhs.uk/medical-conditions/search-for-medical-conditions/chronic-renal-failure/chronic-renal-failure-information/ | date = 2013-03-15 }} from Great Ormond Street Hospital |
|||
* [./Https://www.mybestpdf.com/world-diabetes-day-2022/ How to Prevent Chronic Kidney Disease n World Diabetes Day 2022] |
|||
{{Medical resources |
|||
| DiseasesDB = 11288 |
|||
| ICD11 = {{ICD11 |GB61}} |
|||
| ICD10 = {{ICD10 |N18}} |
|||
| ICD9 = {{ICD9 |585.9}} {{ICD9 |585.1-585.5}} {{ICD9 |403}} |
|||
| MedlinePlus = 000471 |
|||
| eMedicineSubj = article |
|||
| eMedicineTopic = 238798 |
|||
| MeshID = D007676 |
|||
}} |
}} |
||
{{โรคของระบบปัสสาวะ}} |
{{โรคของระบบปัสสาวะ}} |
||
{{อวัยวะล้มเหลว}} |
{{อวัยวะล้มเหลว}} |
||
{{Authority control}} |
|||
[[หมวดหมู่:โรคไต]] |
[[หมวดหมู่:โรคไต]] |
||
[[หมวดหมู่:อวัยวะล้มเหลว]] |
[[หมวดหมู่:อวัยวะล้มเหลว]] |
||
{{โครงแพทย์}} |
|||
รุ่นแก้ไขเมื่อ 18:44, 1 พฤษภาคม 2567
| โรคไตเรื้อรัง (Chronic kidney disease) | |
|---|---|
| ชื่ออื่น | Chronic renal disease, ไตล้มเหลว (kidney failure), ไตทำงานบกพร่อง (impaired kidney function)[1] |
 | |
| ไตของคนไข้โรคไตเรื้อรัง | |
| สาขาวิชา | วักกวิทยา |
| อาการ | ระยะแรก: ไม่มีอาการ[2] ระยหลัง: ขาบวม เหนื่อย อาเจียน เบื่ออาหาร สับสน[2] |
| ภาวะแทรกซ้อน | โรคหัวใจ ความดันสูง ภาวะเลือดจาง[3][4] |
| ระยะดำเนินโรค | เรื้อรัง[5] |
| สาเหตุ | เบาหวาน, ความดันสูง, โรคหลอดเลือดฝอยไตอักเสบ, โรคถุงน้ำในไต[5][6] |
| ปัจจัยเสี่ยง | กรรมพันธุ์, มีฐานะทางสังคมเศรษฐกิจที่ไม่ดี[7] |
| วิธีวินิจฉัย | การตรวจเลือด การตรวจปัสสาวะ[8] |
| การรักษา | การปรับเปลี่ยนวิถีชีวิต ให้ยารักษาระดับความดันเลือด ระดับน้ำตาล และลดระดับไขมัน การบำบัดทดแทนไต การปลูกถ่ายไต[9][10] |
| ความชุก | (ทั่วโลก) 753 ล้าน (2016)[1] |
| การเสียชีวิต | (ทั่วโลก) 1.2 ล้าน (2015)[6] |
โรคไตเรื้อรัง (อังกฤษ: chronic kidney disease ตัวย่อ CKD) เป็นโรคไตชนิดหนึ่งที่การทำงานของไตจะค่อย ๆ เสียไปโดยใช้เวลาเป็นเดือน ๆ หรือปี ๆ[2][5] ในช่วงแรกมักไม่มีอาการ ต่อมาจึงจะเกิดอาการต่าง ๆ รวมทั้งขาบวม เหนื่อย อาเจียน เบื่ออาหาร และสับสน[2] ภาวะแทรกซ้อนอาจเกิดจากการทำงานผิดปกติทางฮอร์โมนของไตรวมทั้ง (ตามลำดับเวลา) ความดันโลหิตสูง (มักเกี่ยวกับการทำงานของระบบ renin-angiotensin system) ภาวะกระดูกผิดเพี้ยนเหตุไต (renal osteodystrophy) และภาวะเลือดจาง[3][4][11] อนึ่ง คนไข้จะเสี่ยงภาวะแทรกซ้อนจากโรคระบบหัวใจและหลอดเลือดยิ่งขึ้นอย่างสำคัญ โดยทั้งเสี่ยงตายและเข้าโรงพยาบาลยิ่งขึ้น[12]
เหตุเกิดมีหลายอย่าง ที่สำคัญได่แก่โรคเบาหวาน ความดันสูง โรคหลอดเลือดฝอยไตอักเสบ (glomerulonephritis) และโรคถุงน้ำในไต (polycystic kidney disease)[5][6] ปัจจัยเสี่ยงที่สำคัญรวมการมีคนในครอบครัวป่วยเป็นโรคไตเรื้อรัง[2] การวินิจฉัยจะทำด้วยการตรวจเลือดเพื่อประมาณอัตราการกรองเลือดของไต (อังกฤษ: estimated glomerular filtration rate ตัวย่อ eGFR) และการตรวจหาอัลบูมินในปัสสาวะ[8] บางครั้งอาจต้องตรวจอัลตราซาวด์หรือตรวจชิ้นเนื้อไตเพื่อหาเหตุเกิดโรค[5] มีระบบจัดความรุนแรงของโรคหลายระบบ[13][14]
ทางการแพทย์แนะนำให้ผู้มีความเสี่ยงเข้ารับการตรวจคัดกรองโรคไตโดยไม่ต้องรอให้มีอาการ[8] การรักษาในระยะแรกเริ่มอาจเป็นการให้ยาลดความดัน ลดน้ำตาลในเลือด และลดไขมัน[10] มักจะใช้สารยับยั้งเอซีอี (ACEIs) หรือแองกิโอเทนซินรีเซพเตอร์บล๊อคเกอร์ (ARBs) เป็นยาลดความดันกลุ่มแรก เพราะสามารถช่วยชะลอโรคไตและลดความเสี่ยงโรคหัวใจหลอดเลือด[15] อาจต้องใช้ยาขับปัสสาวะชนิดออกฤทธิ์ที่ลูป (loop diuretic) หากมีอาการบวมน้ำหรือยังควบคุมความดันเลือดไม่ได้[16][10][17] ผู้ป่วยควรหลีกเลี่ยงยาแก้อักเสบชนิดไม่ใช่สเตอรอยด์ (NSAIDs)[10] มีคำแนะนำอื่น ๆ รวมทั้งมีกิจกรรมทางกายที่กระฉับกระเฉงอยู่เสมอ ปรับเปลี่ยนอาหาร เช่นให้ทานเกลือน้อยและได้โปรตีนให้พอดี[10][18] การรักษาภาวะแทรกซ้อน เช่น ภาวะเลือดจางและโรคกระดูกก็อาจจำเป็นด้วย[19][20] ในกรณีรุนแรง ก็อาจจะต้องบำบัดทดแทนไตรวมทั้งฟอกไต หรือล้างไตทางช่องท้อง หรือปลูกถ่ายไตเพื่อรักษาชีวิต[9]
ในปี 2016 ทั่วโลกมีผู้ป่วยโรคนี้ 753 ล้านคน เป็นชาย 336 ล้านคนและหญิง 417 ล้านคน[1][21] ในปี 2015 มีคนเสียชีวิตจากโรค 1.2 ล้านคน เพิ่มจาก 409,000 คนในปี 1990[6][22] โรคที่พบว่าร่วมทำให้เสียชีวิตมากสุดคือ ความดันสูง 550,000 คน ตามด้วยเบาหวาน 418,000 คน และกลอเมอรูไลอักเสบ 238,000 คน[6]
สำหรับประเทศไทย ข้อมูลของสมาคมโรคไตแห่งประเทศไทยปี พ.ศ. 2552 แสดงว่า ประชากรไทยมีอัตราการป่วยโรคไตเรื้อรังระยะ 1-5 อยู่ที่ร้อยละ 17.5 โดยความชุกของโรคเพิ่มสูงขึ้นตามอายุ พบมากที่สุดในเขตกรุงเทพและปริมณฑล[23]
นิยาม
โรคไตเรื้อรัง หมายถึง ภาวะที่ไตทำงานผิดปกติอย่างต่อเนื่องเป็นเวลานานกว่า 3 เดือน สาเหตุอาจมาจากความเสียหายของโครงสร้างหรือหน้าที่การทำงานของไตโดยตรง หรืออาจเกิดจากค่าอัตราการกรองของไต (GFR) ต่ำลงก็ได้[23]
- ความเสียหายของไต
- เกิดจากความผิดปกติทางโครงสร้างหรือหน้าที่การทำงานของไต
- อาจส่งผลต่อค่าอัตราการกรองเลือดของไตต่ำลงหรือไม่ก็ได้
- ตรวจพบได้จาก:
- การตรวจชิ้นเนื้อไต
- การตรวจปัสสาวะเพื่อหาสัญญาณบ่งบอกความเสียหายของไต
- การตรวจภาพถ่ายทางการแพทย์
- ค่า GFR ต่ำ:
- ค่า GFR ต่ำกว่า 60 ml/min/1.73 m2 เป็นเวลานานกว่า 3 เดือน
- อาจมีหรือไม่มีสัญญาณบ่งบอกความเสียหายของไตอื่น ๆ ร่วมด้วย
สรุปก็คือ โรคไตเรื้อรังเกิดจากความผิดปกติของไตที่ส่งผลต่อหน้าที่การทำงาน, ค่า GFR ต่ำลง หรือทั้งสองอย่างร่วมกัน
อาการ

ในเบื้องต้นโรคนี้จะไม่มีอาการ ปกติจะพบเมื่อตรวจเลือดทั่วไปเพราะระดับคริเอทีนินเพิ่มขึ้นในเลือด หรือพบโปรตีนในปัสสาวะ (proteinuria) เมื่อไตทำงานแย่ลง อาการไม่สบายก็จะเพิ่มขึ้น รวมทั้ง[24]
- ความดันจะโลหิตสูงขึ้นเพราะมีน้ำมากเกิน และเพราะการผลิตฮอร์โมนที่ยืดหยุ่นเส้นเลือด (vasoactive hormone) ของไตผ่าน renin-angiotensin system ซึ่งทำให้เสี่ยงความดันโลหิตสูงและหัวใจวายเพิ่มขึ้น คนไข้โรคไตเรื้อรังมีโอกาสมากกว่าประชากรทั่วไปในการเกิดภาวะหลอดเลือดแข็งแล้วตามด้วยโรคระบบหัวใจหลอดเลือด ซึ่งเป็นผลของพิษ (uremic toxins) ที่ไตไม่สามารถนำออกโดยส่วนหนึ่ง[25] คนไข้ที่เป็นทั้งโรคไตเรื้อรังและโรคระบบหัวใจหลอดเลือดมีพยากรณ์โรคที่แย่กว่าผู้มีโรคระบบหัวใจหลอดเลือดเท่านั้นอย่างสำคัญ[26]
- ยูเรียสะสมที่ก่อ azotemia คือภาวะมีสารประกอบไนโตรเจนในเลือดสูงผิดปกติ ซึ่งในที่สุดก็จะก่อ uremia คือภาวะมียูเรียในเลือดมากเกินโดยมีอาการต่าง ๆ เริ่มตั้งแต่ความเซื่องซึมไปจนถึงเยื่อหุ้มหัวใจอักเสบ (pericarditis) และโรคสมอง เพราะมียูเรียสูงมากทั้งระบบ ร่างกายก็จะขับออกทางเหงื่อ และเพราะมีความเข้มข้นสูงก็จะตกผลึกที่ผิวหนังเมื่อเหงื่อระเหยไปหมด เป็นภาวะยูเรียตกผลึก คือ uremic frost
- โพแทสเซียมสะสมในเลือดจนเป็นภาวะมีโพแทสเซียมในเลือดมากเกิน โดยจะมีอาการตั้งแต่ความละเหี่ยจนถึงหัวใจเต้นผิดจังหวะที่อาจทำให้เสียชีวิต ภาวะนี้ปกติจะไม่เกิดจนกระทั่งอัตราการกรองของไต (GFR) จะตกเหลือน้อยกว่า 20-25 mL/min/1.73 m2 เป็นระยะที่ไตสามารถ ขับโพแทสเซียมออกได้น้อยลง ภาวะนี้อาจแย่ลงเพราะเลือดเป็นกรด (เพราะเซลล์จะปล่อยโพแทสเซียมเข้าไปในเลือดเพื่อลดกรด) หรือการไร้อินซูลิน[27]
- การมีน้ำมากเกินจะเกิดอาการตั้งแต่อาการบวมน้ำแบบอ่อน ๆ จนกระทั่งถึงปอดบวมน้ำซึ่งเสี่ยงชีวิต
- ภาวะเลือดมีฟอสเฟตเกินเป็นผลของการที่ไตขับฟอสเฟตออกไม่ได้ ซึ่งเพิ่มความเสี่ยงโรคระบบหัวใจและหลอดเลือดโดยทำให้เส้นเลือดแข็ง (vascular calcification)[28] ความเข้มข้นของ FGF-23 (fibroblast growth factor-23) ในเลือดจะเพิ่มขึ้นเรื่อย ๆ เมื่อไตขับฟอสเฟตออกได้น้อยลง ซึ่งอาจช่วยก่อภาวะหัวใจห้องล่างซ้ายโตเกิน แล้วเพิ่มอัตราตายของคนไข้[29][30]
- ภาวะแคลเซียมต่ำในเลือดเกิดจากการขาด Calcitriol (รูปแบบหนึ่งของวิตามินดีที่ไตผลิต) (โดยมีเหตุจาก FGF-23 ระดับสูงและไตที่ฝ่อลง)[31] และการไม่ตอบสนองต่อฤทธิ์ของ "พาราไทรอยด์ฮอร์โมน"[32] เซลล์กระดูก osteocyte มีหน้าที่ผลิต FGF-23 ซึ่งเป็นสารยับยั้งเอนไซม์ 1-alpha-hydroxylase (25-Hydroxyvitamin D3 1-alpha-hydroxylase) ที่มีฤทธิ์แรง และ 1-alpha-hydroxylase ก็มีหน้าที่แปลง 25-hydroxycholecalciferol ให้เป็นวิตามีนดี 3 ในรูปแบบ 1,25 dihydroxyvitamin D3[33] ซึ่งต่อไปภาวะนี้จะแย่ลงเป็นภาวะฮอร์โมนต่อมพาราไทรอยด์สูงทุติยภูมิ (secondary hyperparathyroidism) ภาวะกระดูกผิดเพี้ยนเหตุไต (kidney osteodystrophy) และการแข็งตัวของหลอดเลือด (vascular calcification) ที่ทำให้หัวใจทำงานได้แย่ลง ผลที่ตามมาสุดโต่งอย่างก็คือภาวะที่เกิดน้อยซึ่งเรียกว่า calciphylaxis เป็นรอยโรคทางผิวหนังที่เจ็บและไม่หายโดยคนไข้จะมีการคาดหมายคงชีพปกติไม่เกิน 1 ปี[34]
- ความเปลี่ยนแปลงทางเมแทบอลิซึมของแร่ธาตุและกระดูกอาจก่อ 1) ความผิดปกติทางเมแทบอลิซึมของแคลเซียม ฟอสฟอรัส (ฟอสเฟต) พาราไทรอยด์ฮอร์โมน และวิตามินดี 2) ความผิดปกติในการผลัดเปลี่ยนกระดูก (bone turnover) การกลายเป็นกระดูก ปริมาตร การยาวออกของกระดูก (linear growth) หรือความแข็งแรง เป็นภาวะกระดูกผิดเพี้ยนเหตุไต และ 3) การแข็งตัว (calcification) ของเส้นเลือดและเนื้อเยื่ออ่อนอื่น ๆ[11] โรคแร่ธาตุและกระดูกเหตุโรคไตเรื้อรังสัมพันธ์กับผลลัพธ์ที่ไม่ดี[11][21]
- ภาวะเลือดเป็นกรดเหตุเมแทบอลิก (metabolic acidosis) อาจเกิดจากการผลิตแอมโมเนียได้ไม่พอของไต (ที่เซลล์ของ proximal tubule)[27] ภาวะเลือดกระเดียดกรด (acidemia) จะมีผลต่อการทำงานของเอนไซม์ และเพิ่มการเร้าได้ของเยื่อหุ้มหัวใจและเยื่อนิวรอนเพราะเกิดภาวะมีโพแทสเซียมในเลือดมากเกิน[35]
- ภาวะเลือดจางจะสามัญโดยเฉพาะผู้ที่ต้องฟอกไต มีเหตุหลายอย่างรวมทั้งการอักเสบที่เพิ่มขึ้น การลดระดับอีริโทรโพอิติน และภาวะกรดยูริกเกินในเลือดจนทำให้ไขกระดูกไม่ทำงาน hypoproliferative anemia จะเกิดเพราะไตผลิตอีริโทรโพอิตินได้ไม่พอ[36]
- สำหรับโรคระยะหลัง ๆ ภาวะผอมหนังหุ้มกระดูกอาจจะเกิด ทำให้น้ำหนักลดอย่างไม่ได้ตั้งใจ กล้ามเนื้อลีบ อ่อนแอ และมีโรคเบื่ออาหารเหตุจิตใจ[37]
- งานวิจัยพบเพิ่มขึ้นเรื่อย ๆ ว่าคนไข้โรคไตเรื้อรังจะคิดอ่านได้แย่ลง (cognitive decline)[38][39][40][41] งานวิจัยแสดงว่าคนไข้โรคไตเรื้อรังมีโอกาส 35-40% จะเกิดสภาพความคิดอ่านเสื่อมหรือเกิดภาวะสมองเสื่อม[38][39] โดยมีโอกาสมากขึ้นเมื่อโรคไตรุนแรงขึ้น แต่คนไข้ทุกระยะก็มีโอกาสเกิดปัญหาทางประชาชนเช่นกัน[41][42][39]
- ความผิดปกติทางเพศ (sexual dysfunction) จะสามัญในคนไข้โรคไตเรื้อรัง ชายส่วนมากจะต้องการทางเพศน้อยลง อวัยวะเพศจะไม่แข็งตัว ถึงจุดสุดยอดไม่ได้ โดยปัญหาจะแย่ลงเมื่ออายุเพิ่มขึ้น หญิงโดยมากจะมีความรู้สึกทางเพศน้อยลง มีปัญหาปวดประจำเดือน มีปัญหาเมื่อร่วมเพศและไม่ยินดีทางเพศ[43]
เหตุ
จนถึงปี 2015 เหตุเกิดไตเรื้อรังที่สามัญที่สุดก็คือ โรคเบาหวาน ความดันโลหิตสูง และโรคหลอดเลือดฝอยไตอักเสบ[44] ผู้ใหญ่ที่มีความดันสูง 1/5 และที่เป็นเบาหวาน 1/3 จะมีโรคไตเรื้อรัง ถ้าไม่รู้เหตุ โรคก็จะเรียกว่า idiopathic (ไม่รู้เหตุ)[45]
โรคโดยตำแหน่ง
- เป็นโรคหลอดเลือด รวมทั้งโรคหลอดเลือดใหญ่ เช่น เส้นเลือดแดงในใตตีบ (renal artery stenosis) และโรคหลอดเลือดเล็ก เช่น โรคไตเหตุขาดเลือด (ischemic nephropathy), กลุ่มอาการเม็ดเลือดแดงแตก-ยูรีเมีย และหลอดเลือดอักเสบ (vasculitis)
- โรคกลุ่มกลอเมอรูไลต่าง ๆ ซึ่งอาจจัดเป็นหมวด ๆ คือ[ต้องการอ้างอิง]
- โรคกลอเมอรูไลปฐมภูมิ เช่น focal segmental glomerulosclerosis และ IgA nephropathy (หรือ nephritis)
- โรคกลอเมอรูไลทุติยภูมิ เช่น โรคไตจากเบาหวาน และโรคไตอักเสบเหตุลูปัส (lupus nephritis)
- โรคที่ renal interstitium รวม tubulointerstitial nephritis เรื้อรังที่เกิดจากยาหรือพิษ และโรคไตเหตุปัสสาวะไหลย้อน (reflux nephropathy)
- โรคไตเหตุอุดกั้น (obstructive nephropathy) โดยมีตัวอย่างเป็นโรคนิ่วไตและการเจริญเกินของต่อมลูกหมาก อนึ่ง แม้จะมีน้อย พยาธิเข็มหมุดที่เข้าไปที่ไตก็ก่อภาวะนี้ได้เหมือนกัน
อื่น ๆ
- โรคกรรมพันธุ์แต่กำเนิดเช่น โรคถุงน้ำในไต หรือ 17q12 microdeletion syndrome
- โรคไตมีโซอเมริกา (Mesoamerican nephropathy) เป็น "โรคไตรูปแบบใหม่ที่อาจเรียกได้ว่าโรคไตเหตุเกษตรกรรม"[46]
กรณีคนไข้โรคไตเรื้อรังใหม่ ๆ จำนวนมากและยังอธิบายไม่ได้ ซึ่งเรียกในเบื้องต้นว่า โรคไตมีโซอเมริกา พบในเกษตรกรชายในอเมริกากลาง โดยหลักในไร่อ้อยในพื้นที่ลุ่มของประเทศเอลซัลวาดอร์และนิการากัว เชื่อว่า ภาวะร้อนเกินเนื่องกับการทำงานเป็นเวลานานโดยได้รายได้ตามจำนวนลำอ้อยที่ตัดได้ในที่ที่อุณหภูมิเฉลี่ยสูง[47][48][49][50] ประมาณ 36 °C เป็นเหตุ[51] หรือไม่ก็เป็นเพราะสารเคมีทางเกษตรกรรม[52]
การวินิจฉัย

การวินิจฉัยของโรคจะขึ้นอยู่กับประวัติคนไข้ การตรวจของแพทย์ การตรวจปัสสาวะ บวกกับการวัดค่าคริเอทีนินในเลือด การแยกแยะโรคไตเรื้อรัง (CKD) กับไตเสียหายเฉียบพลัน (AKI) เป็นเรื่องสำคัญเพราะอย่างหลังสามารถหายดีได้ อาการที่ช่วยแยกโรคจากกันก็คือคริเอทีนินที่เพิ่มขึ้นในเลือดอย่างค่อยเป็นค่อยไป (เป็นเดือน ๆ หรือปี ๆ) ไม่ใช่เพิ่มขึ้นอย่างทันทีทันใด (เป็นวัน ๆ หรือสัปดาห์ ๆ) สำหรับคนไข้โรคไตเรื้อรังเป็นจำนวนมาก การมีโรคไตมาก่อน หรือมีโรคอื่น ๆ ที่เป็นเหตุมาก่อน จะปรากฏอยู่แล้ว แต่ก็มีคนไข้จำนวนสำคัญที่ไม่รู้สาเหตุโรค[ต้องการอ้างอิง]
การตรวจคัดกรอง
ไม่แนะนำให้ตรวจคัดกรองผู้ที่ไม่มีอาการและไม่มีปัจจัยเสี่ยงโรคไตเรื้อรัง[53][54] ผู้ที่ควรตรวจคัดกรองรวมทั้งผู้มีความดันสูง ผู้มีประวัติโรคหัวใจและหลอดเลือด ผู้เป็นโรคเบาหวาน ผู้เป็นโรคอ้วน ผู้มีอายุเกินกว่า 60 ปี ผู้ที่มีประวัติเป็นโรคไต ผู้ที่มีญาติเป็นโรคไตจนถึงต้องฟอกไต[ต้องการอ้างอิง] การตรวจคัดกรองควรรวมการประมาณค่า GFR คือ eGFR จากระดับคริเอทีนินในเลือด การวัดอัตรา albumin/creatinine (ACR) จากปัสสาวะที่ถ่ายเป็นครั้งแรกในตอนเช้า (ซึ่งแสดงค่าโปรตีนที่เรียกว่า albumin ในปัสสาวะ) และการใช้แผ่นวัดหาเลือดในปัสสาวะ[55]
ค่า GFR ที่ได้จากค่าคริเอทีนินในเลือดจะแปรไปตาม 1/creatinine ซึ่งก็คือ ค่าคริเอทีนินยิ่งสูงเท่าไหร่ ค่า GFR ก็ต่ำลงเท่านั้น เป็นค่าแสดงการทำงานของไตด้านหนึ่ง คือแสดงว่ากลอเมอรูไลที่ทำหน้าที่กรองเลือดทำงานได้ดีแค่ไหน ค่าปกติจะอยู่ระหว่าง 90-120 ml/min โดยจะใช้หน่วยไม่เหมือนกันในประเทศต่าง ๆ กลอเมอรูไลมีมวลน้อยกว่าร้อยละ 5 ของไต ดังนั้นจึงไม่สามารถเป็นตัวแสดงสุขภาพหรือการทำหน้าที่ของไตได้หมดทุกส่วน ซึ่งจะทำได้ก็ต่อเมื่อรวมค่า GFR กับการตรวจคนไข้ทางคลินิก การตรวจสถานะของเหลว การวัดระดับฮีโมโกลบิน โพแทสเซียม ฟอสเฟต และพาราไทรอยด์ฮอร์โมน[ต้องการอ้างอิง]
อัลตราซาวนด์
การใช้อัลตราซาวด์ตรวจไตอาจมีประโยชน์เพื่อวินิจฉัยและพยากรณ์โรคไตเรื้อรัง ไม่ว่าความผิดปกติทางพยาธิวิทยาจะเป็นเพราะกลอเมอรูไลแข็ง (glomerular sclerosis) ท่อไตฝ่อ (tubular atrophy) ช่องไตเป็นพังผืด (interstitial fibrosis) หรือไตอักเสบ เพราะผลก็คือไตส่วนนอกจะสะท้อนเสียงได้ดียิ่งขึ้น เสียงที่สะท้อนจากไตควรเทียบกับเสียงที่สะท้อนจากตับหรือจากม้าม (รูป 22 และ 23) อนึ่ง ขนาดไตที่ลงและไตส่วนนอกที่บางลงก็มักจะเห็นด้วย โดยเฉพาะเมื่อโรคแย่ลง (รูป 24 และ 25) แต่ขนาดไตมีสหสัมพันธ์กับความสูง ดังนั้นคนเตี้ยก็จะมีไตเล็ก ดังนั้น ขนาดไตเพียงอย่างเดียวจึงไม่ใช่เกณฑ์ที่แน่นอน[56]
-
โรคไตเรื้อรังอันเกิดจากโรคหลอดเลือดฝอยไตอักเสบ ซึ่งเพิ่มการสะท้อนเสียงและลดความหนาของไตส่วนนอก ขนาดของไตในรูปที่ได้จากสหรัฐนี้ ระบุโดย '+' และเส้นประ[56]
-
กลุ่มอาการเนโฟรติก จะเห็นภาพไตที่สะท้อนเสียงมากโดยแยกไตส่วนนอก (cortex) กับไตส่วนใน (medulla) ไม่ได้[56]
-
กรวยไตอักเสบเรื้อรังที่ทำให้ไตเล็กลง และทำให้ไตส่วนนอกบางลงเฉพาะจุด ขนาดของไตในรูปที่ได้จากสหรัฐนี้ ระบุโดย '+' และเส้นประ[56]
-
End-stage chronic kidney disease with increased echogenicity, homogenous architecture without visible differentiation between parenchyma and renal sinus and reduced kidney size.
-
โรคไตเรื้อรังระยะสุดท้ายจะมีเสียงสะท้อนเพิ่มขึ้น ส่วนต่าง ๆ จะดูเหมือนกันจนไม่มีความต่างระหว่างพาเรงคิมากับโพรงไต (renal sinus) อนึ่ง ไตก็จะเล็กลงด้วย ขนาดของไตในรูปที่ได้จากสหรัฐนี้ ระบุโดย '+' และเส้นประ[56]
การสร้างภาพอื่น ๆ
วิธีการตรวจอื่นรวมทั้งการสร้างภาพไตด้วยไอโซโทปกัมมันตรังสี (MAG3 scan) เพื่อดูการเดินของเลือด และดูการทำงานต่างกันระหว่างไตทั้งสอง การสร้างภาพไตด้วย dimercaptosuccinic acid (DMSA) ก็มีใช้ด้วยเหมือนกัน โดยทั้ง MAG3 และ DMSA จะใช้เป็นตัวเกาะ (แบบคีเลชัน) กับสารกัมมันตรังสี technetium-99[57]
ตัวบ่งชี้ว่าไตเสียหาย
เกณฑ์เหล่านี้[23] ใช้ร่วมกันกับค่า GFR ในตารางที่กล่าวต่อไปข้างหน้า
- การมีอัลบูมินมากเกินในปัสสาวะ (Albuminuria: AER >30 mg/24 hours; ACR >30 mg/g)
- การตกตะกอนผิดปกติในปัสสาวะ
- ความผิดปกติของอิเล็กโทรไลต์และอื่น ๆ เนื่องกับภาวะโรคของท่อในไต (tubular disorders)
- ความผิดปกติของไตที่พบทางมิญชวิทยา
- ความผิดปกติทางโครงสร้างที่พบด้วยการสร้างภาพต่าง ๆ
- การมีประวัติปลูกถ่ายไต
ระยะ
| ระยะของโรคไตเรื้อรัง - CKD G1-5 A1-3 glomerular filtration rate (GFR) และ albumin/creatinine ratio (ACR) | ||||||
|---|---|---|---|---|---|---|
| ACR | ||||||
| A1 | A2 | A3 | ||||
| ปกติจนสูงขึ้นเล็กน้อย | สูงพอสมควร | สูงมาก | ||||
| <30 | 30-300 | >300 | ||||
| G F R | ||||||
| G1 | ปกติ | ≥ 90 | 1 ถ้าไตเสียหาย | 1 | 2 | |
| G2 | แย่ลงเล็กน้อย | 60-89 | 1 ถ้าไตเสียหาย | 1 | 2 | |
| G3a | แย่ลงเล็กน้อยจนถึงปานกลาง | 45-59 | 1 | 2 | 3 | |
| G3b | แย่ลงปานกลางจนถึงมาก | 30-44 | 2 | 3 | 3 | |
| G4 | แย่ลงมาก | 15-29 | 3 | 4+ | 4+ | |
| G5 | ไตวาย | <15 | 4+ | 4+ | 4+ | |
| เลข 1-4 แสดง โอกาสเสี่ยงโรคแย่ลงและจำนวนครั้งที่ต้องตรวจต่อปี จาก Kidney Disease Improving Global Outcomes - KDIGO 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease[58] | ||||||
อัตราการกรองของไต (glomerular filtration rate, GFR) ที่ ≥ 60 mL/min/1.73 m2 ถือว่าปกติคือไม่มีโรคไตเรื้อรังโดยไตต้องไม่เสียหาย ไตจัดว่าเสียหายถ้ามีความปกติที่พบในเลือด ปัสสาวะ หรือภาพสร้าง เช่น ค่าวัต albumin/creatinine ratio (ACR) ≥ 30[59] แต่ทุกคนที่มี GFR <60 mL/min/1.73 m2 เป็นเวลา 3 เดือนก็จัดว่ามีโรคไตเรื้อรัง[59] การมีโปรตีนในปัสสาวะเป็นตัวบ่งชี้อิสระว่า ไตทำงานได้แย่ลง และโรคระบบหัวใจหลอดเลือดกำลังแย่ลง ดังนั้น แนวทางปฏิบัติของบริติชจะให้เขียนอักษร "P" ต่อท้ายเลขระยะโรคไต ถ้ามีการเสียโปรตีนอย่างสำคัญ[60]
- ระยะ 1: ไตทำงานได้แย่ลงเล็กน้อย ไตเสียหายโดยค่า GFR จะสูงหรือปกติ คือ ≥90 mL/min/1.73 m2 แต่จะมีอัลบูมินในปัสสาวะอย่างคงยืน ไตเสียหายนิยามว่า มีความผิดปกติทางพยาธิวิทยา หรือมีตัวบ่งชี้ว่าเสียหายรวมทั้งความผิดปกติในเลือด หรือในปัสสาวะ หรือในภาพที่สร้าง[59]
- ระยะ 2: GFR ลดลงเล็กน้อยคือ 60-89 mL/min/1.73 m2 และมีไตเสียหาย ไตเสียหายนิยามว่า มีความผิดปกติทางพยาธิวิทยา หรือมีตัวบ่งชี้ว่าเสียหายรวมทั้งความผิดปกติในเลือด หรือในปัสสาวะ หรือในภาพที่สร้าง[59]
- ระยะ 3: GFR ลดลงอย่างพอสมควรคือ 30-59 mL/min/1.73 m2[59] แนวทางปฏิบัติบริติชยังแยกแยะระหว่างระยะ 3A (GFR 45-59) และ 3B (GFR 30-44) เพื่อประโยชน์ในการตรวจคัดกรองและการส่งต่อหาแพทย์เฉพาะทาง[60]
- ระยะ 4: GFR ลดลงอย่างมากคือ 15-29 mL/min/1.73 m2[59] เป็นระยะเตรียมการบำบัดทดแทนไต
- ระยะ 5: ระยะไตวายคือ GFR <15 mL/min/1.73 m2 โดยต้องบำบัดทดแทนไต (kidney replacement therapy)[59] เป็นโรคไตวายเรื้อรังระยะสุดท้าย (ESKD)
คำว่า "non-dialysis-dependent chronic kidney disease" (NDD-CKD) หมายถึงสภาวะโรคที่ได้วินิจฉัยว่าเป็นโรคไตเรื้อรังแล้ว แต่ยังไม่ต้องรักษาภาวะไตวายเพื่อพยุงชีวิต เป็นการรักษาที่เรียกว่าการบำบัดทดแทนไต (RRT) ซึ่งรวมการฟอกไตและการปลูกถ่ายไต คนไข้โรคไตเรื้อรังที่จำเป็นต้องรักษาด้วยวิธีเช่นนี้จัดว่าเป็นโรคไตวายเรื้อรังระยะสุดท้าย (end-stage kidney disease ตัวย่อ ESKD) ดังนั้น โรคไตระยะสุดท้ายจึงเป็นโรคไตเรื้อรังที่คืนสภาพเดิมไม่ได้ (irreversible) แม้คนไข้ระยะ 1-4 จะจัดว่าอยู่ในภาวะ NDD-CKD แต่คนไข้ระยะ 5 ที่ยังไม่ได้เริ่มฟอกไตหรือเปลี่ยนไต ก็ยังจัดเป็น NDD-CKD เช่นกัน
การรักษา
โรคไตเรื้อรังเป็นโรคหนักที่มักจะสัมพันธ์กับโรคเบาหวานและความดันเลือดสูง เป็นโรคที่รักษาให้หายไม่ได้ แต่การเปลี่ยนวิถีชีวิตและการกินยาสามารถช่วยชะลอโรค ซึ่งอาจรวมการทานอาหารที่มีผักผลไม้มาก มีโปรตีนและเกลือน้อยลง รวมยาที่คุมความดันเลือดและระดับน้ำตาล และยาใหม่ ๆ ที่ช่วยลดการอักเสบของไต แพทย์อาจรักษาเพื่อจำกัดความเสี่ยงโรคหัวใจ ป้องกันการติดเชื้อ และป้องกันไม่ให้ไตเสียหายยิ่งขึ้น แม้การฟอกไตอาจจะจำเป็นในที่สุด แต่การชะลอโรคก็จะช่วยให้ใช้ไตได้นานที่สุด มีงานวิจัยอย่างต่อเนื่องเพื่อช่วยให้รักษาโรคได้ดีขึ้นและให้คนไข้ได้ผลลัพธ์ที่ดีขึ้น[61]
ความดันโลหิต
แนะนำให้ใช้สารยับยั้งเอซีอี (ACEIs) หรือแองกิโอเทนซินรีเซพเตอร์บล๊อคเกอร์ (ARBs) เป็นยารักษาแนวหน้าเพราะพบว่าชะลอการแย่ลงของไตเทียบกับ คนไข้ที่ไม่ได้ยาเหล่านี้[15] ยังพบว่าลดความเสี่ยงปัญหาโรคหัวใจและเลือดหลัก ๆ เช่น กล้ามเนื้อหัวใจตายเหตุขาดเลือด โรคหลอดเลือดสมองเฉียบพลัน ภาวะหัวใจวาย และความตายจากโรคหัวใจหลอดเลือด เทียบกับคนไข้ที่กินยาหลอก[15] ACEIs อาจจะดีกว่า ARBs ในการป้องกันไม่ให้โรคแย่ลงไปจนถึงไตวาย แล้วตายโดยเหตุทุกอย่าง สำหรับคนไข้โรคไตเรื้อรัง[15] การโหมรักษาความดันเลือดจะลดความเสี่ยงตายของคนไข้[62]
วิธีอื่น ๆ
- แนะนำให้โหมรักษาไขมันในเลือดสูง[63]
- การกินอาหารมีโปรตีนต่ำ มีเกลือน้อย อาจทำให้โรคแย่ช้าลง ช่วยลดโปรตีนในปัสสาวะ และช่วยควบคุมอาการของโรคไตระยะหลัง ๆ และชะลอการเริ่มฟอกไต[64] การจัดสรรอาหารที่มีโปรตีนน้อย มีภาวะเป็นกรดน้อย อาจช่วยป้องกันความเสียหายต่อไตสำหรับคนไข้โรคไตเรื้อรัง[65] อนึ่ง การลดกินเกลือ จะช่วยลดอุบัติการณ์โรคหลอดเลือดเลี้ยงหัวใจ ลดความดัน และลดภาวะมีอัลบูมินในปัสสาวะ[66]
- ภาวะเลือดจาง - แนะนำให้มีระดับฮีโมโกลบินระหว่าง 100-120 g/L[67]
- แนวทางปฏิบัติต่าง ๆ แนะนำให้รักษาด้วยธาตุเหล็กที่ไม่อาศัยการกิน ก่อนจะรักษาด้วยอีริโทรโพอิติน
- การให้อีริโทรโพอิตินมักจำเป็นสำหรับคนไข้ระยะท้าย ๆ[68]
- ไม่ชัดเจนว่าฮอร์โมนแอนโดรเจนจะช่วยให้ภาวะเลือดจางดีขึ้นหรือไม่[69]
- แนะนำให้ใช้ calcitriol เพื่อรักษาการขาดวิตามินดีและควบคุม metabolic bone disease
- phosphate binders เป็นยาที่ใช้ควบคุมระดับฟอสเฟตในเลือด ซึ่งมักมีระดับสูงในคนไข้โรคไตเรื้อรังระยะท้าย ๆ
- ยา phosphodiesterase-5 inhibitors และธาตุสังกะสีจะช่วยเรื่องความผิดปกติทางเพศสัมพันธ์ (sexual dysfunction) สำหรับคนไข้ชาย[43]
การเปลี่ยนวิถีชีวิต
การลดน้ำหนัก
โรคอ้วนอาจมีผลลบต่อโรคไตเรื้อรัง คือเพิ่มความเสี่ยงที่โรคจะแย่ลงจนเป็นโรคไตระยะสุดท้ายหรือจนไตวาย เทียบกับกลุ่มควบคุมที่มีน้ำหนักปกติ[70] และในระยะสุดท้าย ๆ ก็จะตกอยู่ในเกณฑ์ไม่ให้รักษาโดยเปลี่ยนไต[71] ตัวอย่างเช่น การบริโภคเครื่องดื่มที่มีแคลอรีสูงและมีฟรักโทสมากอาจทำให้บุคคล "มีโอกาสมีโรคไตเรื้อรังมากกว่าคนทั่วไปในอัตราร้อยละ 60"[72][73]
มีงานศึกษาการลดน้ำหนักในผู้ใหญ่ที่น้ำหนักเกินหรือเป็นโรคอ้วนและมีโรคไตเรื้อรังในระยะต่าง ๆ เพื่อตรวจสอบความปลอดภัยและประสิทธิผล การปริทัศน์เป็นระบบปี 2021[74] เก็บหลักฐานมาจากการศึกษา 17 งานซึ่งตรวจสอบวิถีชีวิตรวมทั้งอาหาร การออกกำลังกาย และพฤติกรรมอื่น ๆ ที่ทำต่างหาก ๆ หรือทำร่วมกับวิธีอื่น ๆ และสรุปว่า การเปลี่ยนวิถีชีวิตอาจมีประโยชน์ทางสุขภาพ รวมทั้งมีน้ำหนักที่ดีขึ้น ลดไขมันไม่ดีคือไลโพโปรตีนหนาแน่นต่ำ (LDL) ลดความดันโลหิต (DBP) เมื่อเทียบกับวิธีการรักษาปกติหรือเทียบกับกลุ่มควบคุม แต่จะช่วยลดเหตุการณ์ทางหลอดเลือดและหัวใจ ช่วยรักษาการทำงานของไต หรือว่าช่วยลดความเสี่ยงตายหรือไม่ ก็ยังไม่ชัดเจน อย่างไรก็ดี ข้อสรุปเหล่านี้ก็อาศัยหลักฐานคุณภาพต่ำมาก ดังนั้น การศึกษาในอนาคตที่ดีกว่านี้จึงจำเป็น
การกินเกลือแต่ละวัน
การกินอาหารที่มีเกลือสูงอาจเพิ่มความเสี่ยงโรคความดันสูงและโรคหลอดเลือดและหัวใจ การจำกัดเกลือในอาหารได้ตรวจสอบกับคนไข้โรคไตเรื้อรัง งานทบทวนแบบคอเคลนปี 2021 ได้ทบทวนงานศึกษามีกลุ่มควบคุมสำหรับคนไข้โรคไตเรื้อรังทุกระยะรวมทั้งคนที่กำลังฟอกไต แล้วพบหลักฐานที่แน่นอนสูงว่า การลดเกลือจะช่วยลดความดันเลือดทัั้งช่วง systolic และ diastolic และการมีอัลบูมินในปัสสาวะ[75] แต่ก็มีหลักฐานแน่นอนปานกลางด้วยว่า บางคนอาจเกิดอาการความดันต่ำ เช่นเวียนหัว หลังจากจำกัดเกลืออย่างฉับพลัน ส่วนผลการจำกัดเกลือต่อน้ำนอกเซลล์ การบวมน้ำ และการลดน้ำหนักตัวยังไม่ชัดเจน[75]
การกินกรดไขมันโอเมกา-3
คนไข้โรคไตเรื้อรังที่ต้องฟอกไตมีความเสี่ยงเส้นเลือดอุดตันเพราะเลือดแข็งตัว ดังนั้น อาจทำให้ฟอกไตไม่ได้ กรดไขมันโอเมกา-3 จะช่วยให้ร่างกายผลิตโมเลกุล eicosanoid ซึ่งจะลดการแข็งตัวของเลือด แต่งานทบทวนแบบคอเครนปี 2018 ก็ไม่พบหลักฐานที่ชัดเจนว่าการกินกรดไขมันโอเมกา-3 เป็นอาหารเสริม จริง ๆ ช่วยป้องกันเส้นเลือดไม่ให้อุดตันสำหรับคนไข้โรคไตเรื้อรัง[76] มีหลักฐานที่แน่นอนระดับปานกลางว่า การกินเป็นอาหารเสริมไม่ได้ช่วยป้องกันการเข้าโรงพยาบาลหรือการตายภายใน 12 เดือน[76]
การกินอาหารเสริมเป็นโปรตีน
นี่หลักฐานแน่นอนปานกลางว่า การกินอาหารเป็นโปรตีนเป็นประจำอาจเพิ่มกระดับอัลบูมินในเลือดเล็กน้อยในคนไข้โรคไตเรื้อรัง โดยเฉพาะผู้ที่ต้องฟอกไต หรือว่าผู้ที่ขาดอาหาร[77] ระดับ transthyretin (หรือ prealbumin) และขนาดกล้ามเนื้อกลางต้นแขนอาจเพิ่มหลังจากได้อาหารเสริม แม้ความแน่นอนของหลักฐานจะต่ำ[77] แม้ตัวบ่งชี้สถานะทางอาหารเหล่านี้ดูเหมือนจะดีขึ้น แต่ก็ไม่ชัดเจนว่าอาหารเสริมเป็นโปรตีนมีผลต่อคุณภาพชีวิต การคาดหมายคงชีพ การอักเสบ หรือองค์ประกอบร่างกายหรือไม่[77]
การกินธาตุเหล็กเสริม
งานทบทวนแบบคอเครนที่ตรวจสอบงานศึกษามีกลุ่มควบคุมซึ่งเปรียบเทียบการให้ธาตุเหล็กผ่านเส้นเลือดกับการให้กินธาตุเหล็กเสริม พบหลักฐานที่แน่นอนน้อยว่า คนไข้ที่ได้ถ้าเล็กผ่านเส้นเลือดมีโอกาสถึงระดับฮีโมโกลบินที่เป็นเป้าหมาย 1.71 เท่ายิ่งกว่า[78] ฮีโมโกลบินโดยทั่วไปจะมีระดับ 0.71g/dl สูงกว่าคนไข้ที่กินธาตุเหล็ก เหล็กที่เก็บไว้ในตับซึ่งประเมินโดยระดับเฟอร์ริตินในเลือด ก็ก็มีค่า 224.84 µg/L สูงกว่าด้วย[78] แต่ก็มีหลักฐานที่แน่นอนน้อยเหมือนกันว่า ปฏิกิริยาแพ้มีโอกาสเกิดมากกว่าเมื่อให้ธาตุเหล็กทางเลือด ไม่ชัดเจนว่าวิธีการให้ธาตุเหล็กมีผลต่อความเสี่ยงตายจากเหตุทุกอย่างรวมทั้งเหตุการณ์ทางหัวใจและหลอดเลือดหรือไม่ และก็ไม่ชัดเจนด้วยว่าสามารถลดจำนวนคนไข้ที่ต้องถ่ายเลือดหรือต้องฟอกไตได้หรือไม่[78]
การนอน
คนไข้โรคไตเรื้อรังจะมีปัญหาการนอน ไม่สามารถนอนหลับได้ดี[79] มีวิธีหลายอย่างที่อาจจะช่วยเช่นเทคนิคการผ่อนคลาย การออกกำลังกาย การฝังเข็ม และยา[79]
- การออกกำลังกาย - มีหลักฐานอ่อนที่แสดงว่าการออกกำลังกายอาจช่วยการนอน อย่างไรก็ดี การออกกำลังกายน่าจะช่วยลดความอ่อนเพลียและความซึมเศร้าในคนไข้โรคไตเรื้อรังได้[79]
- การฝังเข็ม - หลักฐานชี้ว่าเทคนิคนี้อาจมีผลเล็กน้อยคือช่วยให้หลับได้เร็วขึ้น นอนได้นานขึ้น และช่วยลดความอ่อนเพลีย แม้ผลจะไม่ค่อยแน่นอนเนื่องจากความต่างกันของข้อสรุปในงานศึกษาต่าง ๆ[79] แม้จะได้ตรวจดูวิธีต่าง ๆ แต่หลักฐานก็ไม่แสดงว่า วิธีเหล่านั้นมีผลรักษาความผิดปกติในการนอน[79] จึงหมายความไม่สามารถสรุปว่าอะไรเป็นแนวทางที่ดีที่สุดเพื่อเพิ่มคุณภาพการนอนของคนไข้โรคไตเรื้อรัง[79]
การรักษาทาง eHealth
ปัจจุบันยังมีหลักฐานค่อนข้างจำกัดซึ่งแสดงว่าการรักษาทาง eHealth คือการใช้เทคโนโลยีอินเทอร์เน็ตในการติดต่อ ติดตาม และรักษาคนไข้ อาจช่วยเรื่องจำกัด การกินเกลือ และการบริหารการบวมน้ำสำหรับคนไข้โรคไตเรื้อรัง[80] แต่ก็เป็นหลักฐานที่แน่นอนต่ำจากงานศึกษา 43 งาน ดังนั้น จึงจำเป็นต้องมีงานศึกษาที่ใหญ่กว่าและมีคุณภาพดีกว่า เพื่อให้เข้าใจผลของการรักษาทาง eHealth ต่อคนไข้โรคไตเรื้อรัง[80]
การส่งคนไข้ต่อให้กับแพทย์วักกวิทยา
แนวทางปฏิบัติในการส่งคนไข้ต่อไปหาแพทย์วักกวิทยาจะไม่เหมือนกันในประเทศต่าง ๆ แต่โดยมากก็เห็นเหมือนกันว่า จะต้องทำสำหรับคนไข้ระยะ 4 คือเมื่อ eGFR/1.73m2 < 30 mL/min หรือเมื่อลดลงยิ่งกว่า 3 mL/min/year[81]
แต่นี่ก็อาจจะมีประโยชน์สำหรับคนไข้ระยะก่อนหน้านี้ด้วย (เช่น ระยะ 3) เมื่ออัตราอัลบูมินต่อคริเอทีนินเกิน 30 mg/mmol เมื่อควบคุมความดันโลหิตไม่ได้ หรือเมื่อมีโลหิตในปัสสาวะ หรือมีอาการอื่น ๆ ที่ชี้ว่าเป็นโรคกลอเมอรูไลแบบปฐมภูมิ หรือเป็นโรคทุติยภูมิที่อาจจะรักษาได้โดยวิธีโดยเฉพาะ ประโยชน์อื่น ๆ ของการส่งต่อคนไข้ให้กับแพทย์วักกวิทยารวมทั้งการได้ข้อมูลอย่างละเอียดในเรื่องการฟอกไต/ปลูกถ่ายไต
การบำบัดทดแทนไต
เมื่อถึงระยะที่ 5 คนไข้ปกติจะต้องได้การบำบัดทดแทนไต (RRT) ไม่ว่าจะเป็นการฟอกไตหรือการปลูกถ่ายไต
เมื่อมีโรคไตเรื้อรัง สารพิษต่าง ๆ ที่ปกติไตจะนำออกก็จะสะสมอยู่ในเลือด แม้เมื่อคนไข้ระยะสุดท้ายจะได้การฟอกไต แต่ระดับสารพิษก็จะไม่กลับสู่ค่าปกติเพราะการฟอกไตไม่มีประสิทธิภาพพอ และเช่นเดียวกัน แม้หลังจากการปลูกถ่ายไต ระดับพิษก็อาจจะไม่กลับไปสู่ค่าปกติเพราะไตที่ปลูกถ่ายอาจจะทำงานได้ไม่เต็มร้อย แต่ถ้าเมื่อทำได้ ระดับคริเอทีนินก็มักจะปกติ สารพิษจะมีฤทธิ์เป็นพิษต่าง ๆ ต่อเซลล์ ปรากฏในเลือดโดยมีมวลโมเลกุลต่าง ๆ กัน บางอย่างจะจับอยู่กับโปรตีนอื่น ๆ โดยหลักกับอัลบูมิน สารพิษเพราะไตเสื่อมสามารถจัดเป็นหมวด 3 หมวดคือ สารละลายน้ำขนาดเล็ก สารละลายน้ำขนาดกลาง และสารละลายที่จับอยู่กับโปรตีน[82]
การชำระเลือดผ่านเยื่อแบบ high-flux หรือการรักษาที่ใช้เวลานานหรือทำบ่อย ๆ และการเพิ่มอัตราการไหลระหว่างเลือดกับสารฟอก (dialysate) ได้ช่วยเพิ่มประสิทธิภาพการกำจัดสารพิษละลายน้ำที่มีขนาดเล็ก สารพิษขนาดกลางจะกำจัดได้อย่างมีประสิทธิภาพกว่าถ้าใช้เยื่อ high-flux และใช้วิธี hemodiafiltration และ hemofiltration แต่การฟอกไตก็ยังมีความจำกัดในการกำจัดสารพิษที่จับอยู่กับโปรตีน[83]
พยากรณ์โรค
โรคไตเรื้อรังจะเพิ่มความเสี่ยงโรคหัวใจและหลอดเลือด โดยคนไข้ยังมักจะมีความเสี่ยงอื่น ๆ เกี่ยวกับโรคหัวใจอีกด้วยเช่น ภาวะสารไขมันสูงในเลือด เหตุความตายที่สามัญที่สุดในคนไข้โรคไตเรื้อรังก็คือโรคหัวใจและเลือดหลอดเลือด ไม่ใช่ไตวาย
การมีโรคไตเรื้อรังมีผลเป็นอัตราตายเนื่องกับเหตุทุกอย่างที่แย่กว่า ซึ่งจะแย่ลงเรื่อย ๆ เมื่อไตทำงานได้น้อยลง[84] เหตุตายที่สำคัญที่สุดก็คือโรคหัวใจและหลอดเลือด ไม่ว่าคนไข้จะแย่ลงจนถึงระยะ 5 หรือไม่[84][85][86]
แม้การบำบัดทดแทนไตอาจจะช่วยรักษาให้มีชีวิตอยู่ได้นาน แต่คุณภาพชีวิตก็จะแย่ลง[87][88] การปลูกถ่ายไตจะเพิ่มโอกาสรอดชีวิตสำหรับคนไข้ระยะ 5 เทียบกับวิธีอื่น ๆ[89][90] แต่ก็เพิ่มโอกาสการตายในระยะสั้นเพราะผลข้างเคียงของการผ่าตัด นอกเหนือจากการปลูกถ่ายไต การฟอกไตที่บ้าน (high-intensity) ดูจะสัมพันธ์กับ การรอดชีวิตที่ดีขึ้นและคุณภาพชีวิตที่ดีกว่า เทียบกับการชำระเลือดผ่านเยื่อ 3 ครั้งต่ออาทิตย์และการชำระเลือดผ่านเยื่อบุช่องท้อง[91]
คนไข้ระยะสุดท้ายจะเสี่ยงมะเร็งเพิ่มขึ้น[92] โดยความเสี่ยงจะสูงมากสำหรับคนที่อายุน้อย ความเสี่ยงจะค่อย ๆ น้อยลง ตามอายุ[92] องค์กรทางแพทย์เฉพาะทางแนะนำว่า แพทย์ไม่ควรตรวจคัดกรองมะเร็งสำหรับคนไข้ที่มีความคาดหมายคงชีพน้อยเหตุโรคไตเรื้อรัง เพราะหลักฐานชี้ว่า ไม่ได้ทำให้ผลลัพธ์ดีขึ้น[93][94]
ในเด็กโรคไตเรื้อรัง การไม่โตเป็นผลข้างเคียงสามัญ คนไข้เด็กจะสูงน้อยกว่าเด็กอายุเดียวกันและเพศเดียวกันร้อยละ 97 อื่น ซึ่งอาจรักษาได้ด้วยการให้อาหารเสริม หรือยาเช่น Growth hormone[95]
โอกาสรอดชีวิตโดยไม่ฟอกไต
งานทบทวนปี 2022 ได้ตรวจสอบการรอดชีวิตและคุณภาพชีวิตของคนไข้ที่ตัดสินใจไม่ฟอกไตเมื่อเป็นโรคระยะสุดท้าย เป็นงานศึกษาตามยาว (หรืองานศึกษาตามแผน) 41 งาน โดยรวมคนไข้ 5,102 คน อายุเฉลี่ยของคนไข้ต่องานอยู่ที่ 60-70 ปี eGFR เฉลี่ยเมื่อตัดสินใจไม่ฟอกไตต่องานอยู่ที่ระหว่าง 7-19 ml/min/1.73 m2.
การรอดชีวิตมัธยฐานต่องานอยู่ที่
- ทั้ง 41 งาน - 1-41 เดือน
- งานศึกษาจากยุโรปแผ่นดินใหญ่ (จากงาน 11 งานโดยรวมคนไข้ 1,021 คน) - 6-37 เดือน
- งานศึกษาจากเอเชีย (จากงาน 7 งานโดยรวมคนไข้ 1,147 คน) - 7-41 เดือน
- อายุ 70-79 ปี (จากงาน 9 งานโดยรวมคนไข้ 607 คน) - 7-41 เดือน
- อายุ 80+ (จากงาน 25 งานโดยรวมคนไข้ 3,186 คน) - 1-37 เดือน
การรอดชีวิตนานที่สุดต่องานจากงานศึกษา 3 งานที่มีค่ามัธยฐานสูงสุดอยู่ที่ 82, 79 และ 75 เดือน
ในช่วง 8-24 เดือน คนไข้จะมีความสุขทางจิตใจที่ดีขึ้น ส่วนความอยู่เป็นสุขทางกายและคุณภาพชีวิตโดยทั่วไปจะสม่ำเสมอจนกระทั่งถึงระยะสุดท้ายของโรค
นักวิจัยผู้ทบทวนจึงได้สรุปว่า "ผลที่เราค้นพบได้ท้าทายแนวคิดผิด ๆ ที่สามัญว่า ทางเลือกอื่นเดียวจากการฟอกไตสำหรับคนไข้โรคไตเรื้อรังระยะท้าย ๆ ก็คือ ไม่ดูแลหรือว่าตาย"[96][97]
งานทบทวนปี 2021 ได้วิเคราะห์งานศึกษา 25 งานที่ได้เปรียบเทียบระยะการรอดชีวิตกับคุณภาพชีวิตในบรรดาคนไข้ที่ฟอกไตและไม่ฟอก การรอดชีวิตทั่วไปจะนานกว่าเมื่อฟอกไต แต่เมื่อถึงอายุ 80 ปีขึ้นและในคนไข้อายุมากผู้มีโรคที่เกิดร่วมกัน (comorbidities) ผลเช่นนี้จะไม่แน่นอน สำหรับคุณภาพชีวิต มีแนวโน้มว่าคนไข้ที่ไม่ฟอกไตจะดีกว่า[98]
วิทยาการระบาด
โรคไตเรื้อรัง (CKD) ได้กลายเป็นภัยคุกคามสุขภาพประชาชนทั่วโลกรวมถึงประเทศไทย เป็นปัจจัยเสี่ยงสำคัญต่อโรคหัวใจและหลอดเลือด ส่งผลให้เสียชีวิตก่อนวัยอันควร และอาจลุกลามสู่ภาวะไตวายเรื้อรังระยะสุดท้าย (ESRD) ซึ่งต้องรักษาด้วยการฟอกไตหรือปลูกถ่ายไต[23]
การศึกษาในสหรัฐอเมริกาพบว่า อัตราการเกิดและผู้ป่วยโรคไตเรื้อรังเพิ่มสูงขึ้นอย่างต่อเนื่อง คิดเป็นสัดส่วนมากกว่าร้อยละ 13 ของประชากรในปี 2004 โดยความชุกของโรคไตเรื้อรังในระยะเริ่มต้นนั้น พบได้มากกว่าระยะที่เป็นโรคมากถึง 100 เท่า[23]
สำหรับประเทศไทย ข้อมูลของสมาคมโรคไตแห่งประเทศไทยปี 2552 ที่ศึกษากลุ่มอาสาสมัครอายุ 18 ปีขึ้นไปจำนวน 3,459 คนจากอำเภอ 20 อำเภอในจังหวัด 10 จังหวัดโดยอาศัยการคำนวณอัตราการกรองของไตจากสมการ MDRD แสดงว่า ประชากรไทยมีอัตราการป่วยโรคไตเรื้อรังระยะ 1-5 อยู่ที่ร้อยละ 17.5 โดยความชุกของโรคเพิ่มสูงขึ้นตามอายุ พบมากที่สุดในเขตกรุงเทพและปริมณฑล และที่น่ากังวลคือ คนส่วนใหญ่ไม่ทราบว่าตนเองป่วยเป็นโรคไตเรื้อรัง[23]
โรคไตเรื้อรังเป็นเหตุการเสียชีวิต 956,000 รายทั่วโลกในปี 2013 โดยเพิ่มขึ้นจาก 409,000 ราย ในปี 1990[22]
โรคไตเรื้อรังอันไม่ทราบสาเหตุ
โรคไตเรื้อรังบางกรณีจะไม่ทราบสาเหตุ ซึ่งจะระบุว่าเป็น chronic kidney disease of unknown aetiology (CKDu) เมื่อประเมินในปี 2020 ความชุกได้เพิ่มขึ้นอย่างน่าแปลกใจในไม่กี่ทศวรรษในเขตต่าง ๆ ในอเมริกากลางและเม็กซิโก เป็น CKDu ที่เรียกว่า Mesoamerican nephropathy (MeN) ในปี 2013 ประเมินว่ามีชาย 20,000 คนที่ได้เสียชีวิตก่อนวัย บางคนอยู่ในช่วงวัย 20 หรือ 30 เท่านั้น ต่อมาในปี 2020 ประเมินว่ามีชาย 40,000 คนที่ได้เสียชีวิต ในเขตที่มีอุบัติการณ์นี้ การเสียชีวิตเพราะโรคไตเรื้อรังอาจมากเป็น 5 เท่าของอัตราทั่วประเทศ โดยมากเกิดกับเกษตรกรไร่อ้อย[48] แม่จะยังไม่รู้เหตุ แต่ในปี 2020 นักวิชาการก็ได้พบความสัมพันธ์ที่ชัดเจนระหว่างการทำงานหนักในเขตที่ร้อนมากกับอุบัติการณ์โรคไตเรื้อรังอันไม่ทราบสาเหตุ ดังนั้น การกินน้ำบ่อย ๆ การพักผ่อนและการได้ร่มเงา ก็อาจจะลดอุบัติการณ์โรคเช่นนี้[99] CKDu ยังมีผลต่อชาวศรีลังกาโดยเป็นเหตุให้เสียชีวิตในโรงพยาบาลมากที่สุดเป็นอันดับ 8[100]
เชื้อชาติ
คนแอฟริกา คนเชื้อสายสเปน (Hispanic) คนเอเชียใต้ โดยเฉพาะจากปากีสถาน ศรีลังกา บังกลาเทศ และอินเดีย มีความเสี่ยงเกิดโรคไตเรื้อรังสูง คนแอฟริกาเสี่ยงเพราะมีผู้เป็นโรคความดันสูงมาก ยกตัวอย่างในสหรัฐเช่น คนเชื้อสายแอฟริกาที่เป็นโรคไตเรื้อรังระยะสุดท้าย 37% มีเหตุจากความดันสูงเทียบกับ 19% ในบรรดาคนผิวขาว[7] ประสิทธิภาพในการรักษาก็ยังต่างกันระหว่างเชื้อชาติต่าง ๆ อีกด้วย ในบรรดาคนขาว การให้ยาแก้ความดันปกติจะป้องกันไม่ให้โรคแย่ลง แต่มักจะมีผลน้อยในการชะลอโรคไตในบรรดาคนดำ ซึ่งมักจะต้องรักษาเพิ่มเช่น โดยใช้ bicarbonate therapy[7] แม้สถานะทางสังคมเศรษฐกิจจะมีผลต่อการเกิดโรค แต่ความต่างการเกิดโรคระหว่างคนดำกับคนขาวเมื่อควบคุมปัจจัยทางสิ่งแวดล้อมอื่น ๆ แล้วก็ยังชัดเจนอยู่ดี[7]
แม้การเกิด CKDu จะได้บันทึกเป็นการเป็นงานในชาวเกษตรกรไร่อ้อยในประเทศคอสตาริกาในช่วงทศวรรษ 1970 แต่จริง ๆ ก็อาจจะมีผลต่อเกษตรกรเมื่อเริ่มปลูกอ้อยในเขตแคริบเบียนมาตั้งแต่ทศวรรษ 1600 แล้ว ในช่วงล่าอาณานิคม บันทึกการเสียชีวิตของทาสชาวไร่อ้อยมีอัตราสูงกว่าทาสที่ทำงานอื่น ๆ[99]
สัตว์อื่น ๆ
สุนัข
อัตราการเกิดโรคไตเรื้อรังในสุนัขอยู่ที่ 15.8 กรณีต่อ 10,000 ตัว-ปี อัตราการตายอยู่ที่ 9.7 กรณีต่อ 10,000 ตัว-ปี (อัตราได้มาจากการประกันสุนัขประเทศสวีเดน 600,000 ตัว อัตราความเสี่ยงที่ 1 ตัว-ปี ก็คือ สุุนัขตัวหนึ่งจะมีโอกาสเสี่ยงเป็นเวลาหนึ่งปี) พันธุ์ที่มีอัตราเสี่ยงสูงสุดคือ Bernese mountain dog, miniature schnauzer และบ็อกเซอร์ พันธุ์ที่มีอัตราเสี่ยงน้อยสุดคือ Swedish Elkhound, ไซบีเรียนฮัสกี และ Finnish spitz[101][102]
แมว
แมวที่มีโรคไตเรื้อรังอาจจะสะสมสารพิษที่ปกติไตจะกำจัด แมวอาจจะดูเหมือนเซื่องซึม สกปรก ผอม และอาจมีความดันสูง อาจจะทำให้ปัสสาวะผิดปกติ ทำให้แมวปัสสาวะมากกว่าปกติ และจึงต้องกินน้ำเพิ่ม การเสียโปรตีนและวิตามินที่สำคัญทางปัสสาวะ อาจทำให้เมแทบอลิซึมผิดปกติ และไม่อยากอาหาร การสะสมกรดในเลือดอาจจะมีผลเป็นภาวะกรดเกิน แล้วเกิดภาวะเลือดจาง (ซึ่งอาจจะทำให้เหงือกปรากฏเป็นสีชมพูหรือขาว ๆ แต่การมีเหงือกสีปกติก็ไม่ใช่ว่า จะไม่มีภาวะเลือดจาง) และความเซื่องซึม[103]
เชิงอรรถและอ้างอิง
- ↑ 1.0 1.1 1.2 Bikbov, B; Perico, N; Remuzzi, G (2018-05-23). "Disparities in Chronic Kidney Disease Prevalence among Males and Females in 195 Countries: Analysis of the Global Burden of Disease 2016 Study". Nephron. 139 (4): 313–318. doi:10.1159/000489897. PMID 29791905.
- ↑ 2.0 2.1 2.2 2.3 2.4 "What Is Chronic Kidney Disease?". National Institute of Diabetes and Digestive and Kidney Diseases. June 2017. สืบค้นเมื่อ 2017-12-19.
- ↑ 3.0 3.1 Liao, MT; Sung, CC; Hung, KC; Wu, CC; Lo, L; Lu, KC (2012). "Insulin resistance in patients with chronic kidney disease". Journal of Biomedicine & Biotechnology. 2012: 691369. doi:10.1155/2012/691369. PMC 3420350. PMID 22919275.
- ↑ 4.0 4.1 "Kidney Failure". MedlinePlus (ภาษาอังกฤษ). สืบค้นเมื่อ 2017-11-11.
- ↑ 5.0 5.1 5.2 5.3 5.4 "What is renal failure?". Johns Hopkins Medicine (ภาษาอังกฤษ). สืบค้นเมื่อ 2017-12-18.
- ↑ 6.0 6.1 6.2 6.3 6.4
Wang, H; Naghavi, M; Allen, C; Barber, RM; Bhutta, ZA; Carter, A; และคณะ (October 2016). "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1459–1544. doi:10.1016/s0140-6736(16)31012-1. PMC 5388903. PMID 27733281.
{{cite journal}}: ใช้ et al. อย่างชัดเจน ใน|last7=(help) - ↑ 7.0 7.1 7.2 7.3 Appel, LJ; Wright, JT; Greene, T; Kusek, JW; Lewis, JB; Wang, X; และคณะ (April 2008). "Long-term effects of renin-angiotensin system-blocking therapy and a low blood pressure goal on progression of hypertensive chronic kidney disease in African Americans". Archives of Internal Medicine. 168 (8): 832–9. doi:10.1001/archinte.168.8.832. PMC 3870204. PMID 18443258.
- ↑ 8.0 8.1 8.2 "Chronic Kidney Disease Tests & Diagnosis". National Institute of Diabetes and Digestive and Kidney Diseases. October 2016. สืบค้นเมื่อ 2017-12-19.
- ↑ 9.0 9.1 "Kidney Failure". National Institute of Diabetes and Digestive and Kidney Diseases. สืบค้นเมื่อ 2017-11-11.
- ↑ 10.0 10.1 10.2 10.3 10.4 "Managing Chronic Kidney Disease". National Institute of Diabetes and Digestive and Kidney Diseases. October 2016.
- ↑ 11.0 11.1 11.2 KDIGO: Kidney Disease Improving Global Outcomes (August 2009). "KDIGO Clinical Practice Guideline for the Diagnosis, Evaluation, Prevention, and Treatment of Chronic Kidney Disease-Mineral and Bone Disorder (CKD-MBD)" (PDF). Kidney Int. 76 (Suppl 113). คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2016-12-13.
- ↑ Go, AS; Chertow, GM; Fan, D; McCulloch, CE; Hsu, CY (September 2004). "Chronic kidney disease and the risks of death, cardiovascular events, and hospitalization". The New England Journal of Medicine. 351 (13): 1296–1305. doi:10.1056/NEJMoa041031. PMID 15385656.
- ↑ "Summary of Recommendation Statements". Kidney International Supplements. 3 (1): 5–14. January 2013. doi:10.1038/kisup.2012.77. PMC 4284512. PMID 25598998.
- ↑ Ferri, FF (2017). Ferri's Clinical Advisor 2018 E-Book: 5 Books in 1 (ภาษาอังกฤษ). Elsevier Health Sciences. pp. 294–295. ISBN 9780323529570.
- ↑ 15.0 15.1 15.2 15.3 Xie, X; Liu, Y; Perkovic, V; Li, X; Ninomiya, T; Hou, W; และคณะ (May 2016). "Renin-Angiotensin System Inhibitors and Kidney and Cardiovascular Outcomes in Patients With CKD: A Bayesian Network Meta-analysis of Randomized Clinical Trials". American Journal of Kidney Diseases (Systematic Review & Meta-Analysis). 67 (5): 728–41. doi:10.1053/j.ajkd.2015.10.011. PMID 26597926.
- ↑ Wile, D (September 2012). "Diuretics: a review". Annals of Clinical Biochemistry. 49 (Pt 5): 419–31. doi:10.1258/acb.2011.011281. PMID 22783025.
- ↑ James, PA; Oparil, S; Carter, BL; Cushman, WC; Dennison-Himmelfarb, C; Handler, J; และคณะ (February 2014). "2014 evidence-based guideline for the management of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8)". JAMA. 311 (5): 507–20. doi:10.1002/14651858.CD011339.pub2. PMC 6485696. PMID 24352797.
- ↑ "Eating Right for Chronic Kidney Disease|NIDDK". National Institute of Diabetes and Digestive and Kidney Diseases. สืบค้นเมื่อ 2019-09-05.
- ↑ "Anemia in Chronic Kidney Disease". National Institute of Diabetes and Digestive and Kidney Diseases. July 2016. สืบค้นเมื่อ 2017-12-19.
- ↑ "Mineral & Bone Disorder in Chronic Kidney Disease". National Institute of Diabetes and Digestive and Kidney Diseases. November 2015. สืบค้นเมื่อ 2017-12-19.
- ↑ 21.0 21.1 Tjempakasari, A; Suroto, H; Santoso, D (December 2022). "Osteoblastogenesis of adipose-derived mesenchymal stem cells in chronic kidney disease patient with regular hemodialysis". Annals of Medicine and Surgery. 84: 104796. doi:10.1016/j.amsu.2022.104796. PMC 9758290. PMID 36536732.
- ↑ 22.0 22.1
Naghavi, M; Wang, H; Lozano, R; Davis, A; Liang, X; Zhou, M; และคณะ (January 2015). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. 385 (9963): 117–71. doi:10.1016/S0140-6736(14)61682-2. PMC 4340604. PMID 25530442.
{{cite journal}}: ใช้ et al. อย่างชัดเจน ใน|last7=(help) Table 2, p. 137
- ↑ 23.0 23.1 23.2 23.3 23.4 23.5 นพ.ประเสริฐ ธนกิจจารุ, นพ.สกานต์ บุนนาค, พญ.วรางคณา พิชัยวงศ์ (November 2011). "โรคไตเรื้อรัง (Chronic Kidney Disease: CKD)" (PDF). สมาคมโรคไตแห่งประเทศไทย. เก็บ (PDF)จากแหล่งเดิมเมื่อ 2024-04-18.
{{cite web}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ Kalantar-Zadeh, K; Lockwood, MB; Rhee, CM; Tantisattamo, E; Andreoli, S; Balducci, A; Laffin, P; Harris, T; Knight, R; Kumaraswami, L; Liakopoulos, V; Lui, SF; Kumar, S; Ng, M; Saadi, G; Ulasi, I; Tong, A; Li, PK (2022-01-03). "Patient-centred approaches for the management of unpleasant symptoms in kidney disease". Nat Rev Nephrol. 18 (2): 001–017. doi:10.1038/s41581-021-00518-z. PMID 34980890. S2CID 245636182.
- ↑ Hoyer, FF; Nahrendorf, M (January 2019). "Uremic Toxins Activate Macrophages". Circulation. 139 (1): 97–100. doi:10.1161/CIRCULATIONAHA.118.037308. PMC 6394415. PMID 30592654.
- ↑ Damman, K; Valente, MA; Voors, AA; O'Connor, CM; van Veldhuisen, DJ; Hillege, HL (February 2014). "Renal impairment, worsening renal function, and outcome in patients with heart failure: an updated meta-analysis". European Heart Journal. 35 (7): 455–69. doi:10.1093/eurheartj/eht386. PMID 24164864.
- ↑ 27.0 27.1 Arora, P; Aronoff, GR; Mulloy, LL; Talavera, F; Verrelli, M (2018-09-16). Batuman, V (บ.ก.). "Chronic Kidney Disease". Medscape.
- ↑ Hruska, KA; Mathew, S; Lund, R; Qiu, P; Pratt, R (July 2008). "Hyperphosphatemia of chronic kidney disease". Kidney International. 74 (2): 148–57. doi:10.1038/ki.2008.130. PMC 2735026. PMID 18449174.
- ↑ Faul, C; Amaral, AP; Oskouei, B; Hu, MC; Sloan, A; Isakova, T; และคณะ (November 2011). "FGF23 induces left ventricular hypertrophy". The Journal of Clinical Investigation. 121 (11): 4393–408. doi:10.1172/JCI46122. PMC 3204831. PMID 21985788.
- ↑ Gutiérrez, OM; Mannstadt, M; Isakova, T; Rauh-Hain, JA; Tamez, H; Shah, A; และคณะ (August 2008). "Fibroblast growth factor 23 and mortality among patients undergoing hemodialysis". The New England Journal of Medicine. 359 (6): 584–92. doi:10.1056/NEJMoa0706130. PMC 2890264. PMID 18687639.
- ↑ Bacchetta, J; Sea, JL; Chun, RF; Lisse, TS; Wesseling-Perry, K; Gales, B; และคณะ (January 2013). "Fibroblast growth factor 23 inhibits extrarenal synthesis of 1,25-dihydroxyvitamin D in human monocytes". Journal of Bone and Mineral Research. 28 (1): 46–55. doi:10.1002/jbmr.1740. PMC 3511915. PMID 22886720.
- ↑ Bover, J; Jara, A; Trinidad, P; Rodriguez, M; Martin-Malo, A; Felsenfeld, AJ (August 1994). "The calcemic response to PTH in the rat: effect of elevated PTH levels and uremia". Kidney International. 46 (2): 310–7. doi:10.1038/ki.1994.276. PMID 7967341.
- ↑ Longo, D; Fauci, A; Kasper, D; Hauser, S; Jameson, J; Loscalzo, J (2012). Harrison's Principles of Internal Medicine (18th ed.). New York: McGraw-Hill. p. 3109. ISBN 978-0-07-174890-2.
- ↑ Brandenburg, VM; Cozzolino, M; Ketteler, M (2011). "Calciphylaxis: a still unmet challenge". Journal of Nephrology. 24 (2): 142–8. doi:10.5301/jn.2011.6366. PMID 21337312.
- ↑ Adrogué, HJ; Madias, NE (September 1981). "Changes in plasma potassium concentration during acute acid-base disturbances". The American Journal of Medicine. 71 (3): 456–67. doi:10.1016/0002-9343(81)90182-0. PMID 7025622.
- ↑ Shaikh, H; Aeddula, NR (January 2021). "Anemia Of Chronic Renal Disease". StatPearls [Internet]. StatPearls Publishing. PMID 30969693. NBK539871.
- ↑ Mak, RH; Ikizler, AT; Kovesdy, CP; Raj, DS; Stenvinkel, P; Kalantar-Zadeh, K (March 2011). "Wasting in chronic kidney disease". Journal of Cachexia, Sarcopenia and Muscle. 2 (1): 9–25. doi:10.1007/s13539-011-0019-5. PMC 3063874. PMID 21475675.
- ↑ 38.0 38.1 Shea, MK; Wang, J; Barger, K; Weiner, DE; Booth, SL; Seliger, SL; และคณะ (August 2022). "Vitamin K Status and Cognitive Function in Adults with Chronic Kidney Disease: The Chronic Renal Insufficiency Cohort". Current Developments in Nutrition. 6 (8): nzac111. doi:10.1093/cdn/nzac111. PMC 9362761. PMID 35957738.
- ↑ 39.0 39.1 39.2 Singh-Manoux, A; Oumarou-Ibrahim, A; Machado-Fragua, MD; Dumurgier, J; Brunner, EJ; Kivimaki, M; และคณะ (January 2022). "Association between kidney function and incidence of dementia: 10-year follow-up of the Whitehall II cohort study". Age and Ageing. 51 (1): afab259. doi:10.1093/ageing/afab259. PMC 8782607. PMID 35061870.
- ↑ O'Lone, E; Connors, M; Masson, P; Wu, S; Kelly, PJ; Gillespie, D; และคณะ (June 2016). "Cognition in People With End-Stage Kidney Disease Treated With Hemodialysis: A Systematic Review and Meta-analysis". American Journal of Kidney Diseases (ภาษาEnglish). 67 (6): 925–935. doi:10.1053/j.ajkd.2015.12.028. PMID 26919914.
{{cite journal}}: CS1 maint: unrecognized language (ลิงก์) - ↑ 41.0 41.1 Bugnicourt, JM; Godefroy, O; Chillon, JM; Choukroun, G; Massy, ZA (February 2013). "Cognitive disorders and dementia in CKD: the neglected kidney-brain axis". Journal of the American Society of Nephrology (ภาษาอังกฤษแบบอเมริกัน). 24 (3): 353–363. doi:10.1681/ASN.2012050536. PMID 23291474. S2CID 5248658.
- ↑ Kurella, M; Chertow, GM; Luan, J; Yaffe, K (November 2004). "Cognitive impairment in chronic kidney disease". Journal of the American Geriatrics Society. 52 (11): 1863–1869. doi:10.1111/j.1532-5415.2004.52508.x. PMID 15507063. S2CID 23257233.
- ↑ 43.0 43.1 Vecchio, M; Navaneethan, SD; Johnson, DW; Lucisano, G; Graziano, G; Saglimbene, V; และคณะ (December 2010). "Interventions for treating sexual dysfunction in patients with chronic kidney disease". The Cochrane Database of Systematic Reviews (12): CD007747. doi:10.1002/14651858.CD007747.pub2. PMID 21154382.
- ↑ Vos, T; Allen, C; Arora, M; Barber, RM; Bhutta, ZA; Brown, A; และคณะ (October 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
{{cite journal}}: ใช้ et al. อย่างชัดเจน ใน|last7=(help) - ↑ "United States Renal Data System (USRDS)". คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2007-02-13.
- ↑ Orantes, CM; Herrera, R; Almaguer, M; Brizuela, EG; Núñez, L; Alvarado, NP; และคณะ (April 2014). "Epidemiology of chronic kidney disease in adults of Salvadoran agricultural communities". MEDICC Review. 16 (2): 23–30. doi:10.37757/MR2014.V16.N2.5. PMID 24878646.
- ↑
Tangri, N (2013-07-29). "MesoAmerican Nephropathy: A New Entity". eAJKD. National Kidney Foundation.
- ↑ 48.0 48.1
Wesseling, C; Crowe, J; Hogstedt, C; Jakobsson, K; Lucas, R; Wegman, DH (November 2013). "The epidemic of chronic kidney disease of unknown etiology in Mesoamerica: a call for interdisciplinary research and action". American Journal of Public Health. 103 (11): 1927–30. doi:10.2105/AJPH.2013.301594. PMC 3828726. PMID 24028232.
- ↑ Johnson, RJ; Sánchez-Lozada, LG (October 2013). "Chronic kidney disease: Mesoamerican nephropathy--new clues to the cause". Nature Reviews. Nephrology. 9 (10): 560–1. doi:10.1038/nrneph.2013.174. PMID 23999393. S2CID 20611337.
- ↑ Roncal Jimenez, CA; Ishimoto, T; Lanaspa, MA; Rivard, CJ; Nakagawa, T; Ejaz, AA; และคณะ (August 2014). "Fructokinase activity mediates dehydration-induced renal injury". Kidney International. 86 (2): 294–302. doi:10.1038/ki.2013.492. PMC 4120672. PMID 24336030.
- ↑ Grovern, N (2021-10-21). "Global heating 'may lead to epidemic of kidney disease'". The Guardian (ภาษาอังกฤษ). เก็บจากแหล่งเดิมเมื่อ 2021-10-21. สืบค้นเมื่อ 2021-10-25.
- ↑ Chavkin, S; Greene, R (2011-12-12). "Thousands of sugar cane workers die as wealthy nations stall on solutions". International Consortium of Investigative Journalists. สืบค้นเมื่อ 2012-11-26.
- ↑ Qaseem, A; Hopkins, RH; Sweet, DE; Starkey, M; Shekelle, P (December 2013). "Screening, monitoring, and treatment of stage 1 to 3 chronic kidney disease: A clinical practice guideline from the American College of Physicians". Annals of Internal Medicine. 159 (12): 835–47. doi:10.7326/0003-4819-159-12-201312170-00726. PMID 24145991.
- ↑ Weckmann, GF; Stracke, S; Haase, A; Spallek, J; Ludwig, F; Angelow, A; และคณะ (October 2018). "Diagnosis and management of non-dialysis chronic kidney disease in ambulatory care: a systematic review of clinical practice guidelines". BMC Nephrology. 19 (1): 258. doi:10.1186/s12882-018-1048-5. PMC 6180496. PMID 30305035.
- ↑ Johnson, D (2011-05-02). "Chapter 4: CKD Screening and Management: Overview". ใน Daugirdas, J (บ.ก.). Handbook of Chronic Kidney Disease Management. Lippincott Williams and Wilkins. pp. 32–43. ISBN 978-1-58255-893-6.
- ↑ 56.0 56.1 56.2 56.3 56.4 Content initially copied from: Hansen, KL; Nielsen, MB; Ewertsen, C (December 2015). "Ultrasonography of the Kidney: A Pictorial Review". Diagnostics. 6 (1): 2. doi:10.3390/diagnostics6010002. PMC 4808817. PMID 26838799. (CC-BY 4.0)
- ↑ "Kidney scans". Singlehealth.
- ↑ CKD Evaluation and Management 2012. Kidney Disease Improving Global Outcomes (KDIGO). Retrieved 2019-07-06.
- ↑ 59.0 59.1 59.2 59.3 59.4 59.5 59.6 National Kidney Foundation (2002). "K/DOQI clinical practice guidelines for chronic kidney disease". คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2005-04-15. สืบค้นเมื่อ 2008-06-29.
- ↑ 60.0 60.1 National Institute for Health and Clinical Excellence. Clinical guideline 73: Chronic kidney disease. London, 2008.
- ↑ Kalantar-Zadeh, K; Jafar, TH; Nitsch, D; Neuen, BL; Perkovic, V (2021-06-24). "Chronic Kidney Disease" (PDF). Lancet. 397 (10293): 001–017. doi:10.1016/S0140-6736(21)00519-5. PMID 34175022. S2CID 235631509.
- ↑ Malhotra, R; Nguyen, HA; Benavente, O; Mete, M; Howard, BV; Mant, J; และคณะ (October 2017). "Association Between More Intensive vs Less Intensive Blood Pressure Lowering and Risk of Mortality in Chronic Kidney Disease Stages 3 to 5: A Systematic Review and Meta-analysis". JAMA Internal Medicine. 177 (10): 1498–1505. doi:10.1001/jamainternmed.2017.4377. PMC 5704908. PMID 28873137.
- ↑ Chauhan, V; Vaid, M (November 2009). "Dyslipidemia in chronic kidney disease: managing a high-risk combination". Postgraduate Medicine. 121 (6): 54–61. doi:10.3810/pgm.2009.11.2077. PMID 19940417. S2CID 22730176.
- ↑ Kalantar-Zadeh, K; Fouque, D (November 2017). "Nutritional Management of Chronic Kidney Disease". The New England Journal of Medicine. 377 (18): 1765–1776. doi:10.1056/NEJMra1700312. PMID 29091561. S2CID 27499763.
- ↑ Passey, C (May 2017). "Reducing the Dietary Acid Load: How a More Alkaline Diet Benefits Patients With Chronic Kidney Disease". J Ren Nutr (Review). 27 (3): 151–160. doi:10.1053/j.jrn.2016.11.006. PMID 28117137.
- ↑ McMahon, EJ; Campbell, KL; Bauer, JD; Mudge, DW; Kelly, JT (June 2021). "Altered dietary salt intake for people with chronic kidney disease". The Cochrane Database of Systematic Reviews. 2021 (6): CD010070. doi:10.1002/14651858.cd010070.pub3. PMC 8222708. PMID 34164803.
- ↑ Levin, A.; Hemmelgarn, B.; Culleton, B.; Tobe, S.; McFarlane, P.; Ruzicka, M.; และคณะ (2008-11-18). "Guidelines for the management of chronic kidney disease". Canadian Medical Association Journal. 179 (11): 1154–1162. doi:10.1503/cmaj.080351. ISSN 0820-3946. PMC 2582781. PMID 19015566.
- ↑ "Anaemia management in people with chronic kidney disease (CG114)". NICE Clinical Guideline. UK National Institute for Health and Care Excellence. February 2011.
- ↑ Yang, Q; Abudou, M; Xie, XS; Wu, T (October 2014). "Androgens for the anaemia of chronic kidney disease in adults". The Cochrane Database of Systematic Reviews. 2014 (10): CD006881. doi:10.1002/14651858.CD006881.pub2. PMC 10542094. PMID 25300168.
- ↑ Tsujimoto, T; Sairenchi, T; Iso, H; Irie, F; Yamagishi, K; Watanabe, H; และคณะ (2014). "The dose-response relationship between body mass index and the risk of incident stage ≥3 chronic kidney disease in a general japanese population: the Ibaraki prefectural health study (IPHS)". Journal of Epidemiology. 24 (6): 444–451. doi:10.2188/jea.JE20140028. PMC 4213218. PMID 24998954.
- ↑ Ladhani, M; Craig, JC; Irving, M; Clayton, PA; Wong, G (March 2017). "Obesity and the risk of cardiovascular and all-cause mortality in chronic kidney disease: a systematic review and meta-analysis". Nephrology, Dialysis, Transplantation. 32 (3): 439–449. doi:10.1093/ndt/gfw075. PMID 27190330.
- ↑ Chapman, CL; Grigoryan, T; Vargas, NT; Reed, EL; Kueck, PJ; Pietrafesa, LD; และคณะ (April 2020). "High-fructose corn syrup-sweetened soft drink consumption increases vascular resistance in the kidneys at rest and during sympathetic activation". American Journal of Physiology. Renal Physiology. 318 (4): F1053–F1065. doi:10.1152/ajprenal.00374.2019. PMC 7191446. PMID 32174139.
- ↑ Cheungpasitporn, W; Thongprayoon, C; O'Corragain, OA; Edmonds, PJ; Kittanamongkolchai, W; Erickson, SB (December 2014). "Associations of sugar-sweetened and artificially sweetened soda with chronic kidney disease: a systematic review and meta-analysis". Nephrology. 19 (12): 791–797. doi:10.1111/nep.12343. PMID 25251417. S2CID 19747921.
- ↑ Conley, MM; McFarlane, CM; Johnson, DW; Kelly, JT; Campbell, KL; MacLaughlin, HL (March 2021). "Interventions for weight loss in people with chronic kidney disease who are overweight or obese". The Cochrane Database of Systematic Reviews. 2021 (3): CD013119. doi:10.1002/14651858.CD013119.pub2. PMC 8094234. PMID 33782940.
- ↑ 75.0 75.1 McMahon, EJ; Campbell, KL; Bauer, JD; Mudge, DW; Kelly, JT (June 2021). "Altered dietary salt intake for people with chronic kidney disease". The Cochrane Database of Systematic Reviews. 2021 (6): CD010070. doi:10.1002/14651858.CD010070.pub3. PMC 8222708. PMID 34164803.
- ↑ 76.0 76.1 Tam, KW; Wu, MY; Siddiqui, FJ; Chan, ES; Zhu, Y; Jafar, TH (November 2018). "Omega-3 fatty acids for dialysis vascular access outcomes in patients with chronic kidney disease". The Cochrane Database of Systematic Reviews. 2018 (11): CD011353. doi:10.1002/14651858.CD011353.pub2. PMC 6517057. PMID 30480758.
- ↑ 77.0 77.1 77.2 Mah, JY; Choy, SW; Roberts, MA; Desai, AM; Corken, M; Gwini, SM; McMahon, LP (May 2020). "Oral protein-based supplements versus placebo or no treatment for people with chronic kidney disease requiring dialysis". The Cochrane Database of Systematic Reviews. 5 (5): CD012616. doi:10.1002/14651858.CD012616.pub2. PMC 7212094. PMID 32390133.
- ↑ 78.0 78.1 78.2 O'Lone, EL; Hodson, EM; Nistor, I; Bolignano, D; Webster, AC; Craig, JC (February 2019). "Parenteral versus oral iron therapy for adults and children with chronic kidney disease". The Cochrane Database of Systematic Reviews. 2019 (2): CD007857. doi:10.1002/14651858.CD007857.pub3. PMC 6384096. PMID 30790278.
- ↑ 79.0 79.1 79.2 79.3 79.4 79.5 Natale, P; Ruospo, M; Saglimbene, VM; Palmer, SC; Strippoli, GF (May 2019). "Interventions for improving sleep quality in people with chronic kidney disease". The Cochrane Database of Systematic Reviews. 5 (5): CD012625. doi:10.1002/14651858.cd012625.pub2. PMC 6535156. PMID 31129916.
- ↑ 80.0 80.1 Stevenson, JK; Campbell, ZC; Webster, AC; Chow, CK; Tong, A; Craig, JC; และคณะ (August 2019). "eHealth interventions for people with chronic kidney disease". The Cochrane Database of Systematic Reviews. 2019 (8): CD012379. doi:10.1002/14651858.cd012379.pub2. PMC 6699665. PMID 31425608.
- ↑ "CKD Stage 4". davita.
- ↑ Vanholder, R; De Smet, R; Glorieux, G; Argilés, A; Baurmeister, U; Brunet, P; และคณะ (May 2003). "Review on uremic toxins: classification, concentration, and interindividual variability". Kidney International. 63 (5): 1934–43. doi:10.1046/j.1523-1755.2003.00924.x. PMID 12675874.
- ↑ Yamamoto, S; Kazama, JJ; Wakamatsu, T; Takahashi, Y; Kaneko, Y; Goto, S; Narita, I (2016-09-14). "Removal of uremic toxins by renal replacement therapies: a review of current progress and future perspectives". Renal Replacement Therapy. 2 (1). doi:10.1186/s41100-016-0056-9.
- ↑ 84.0 84.1 Perazella, MA; Khan, S (March 2006). "Increased mortality in chronic kidney disease: a call to action". The American Journal of the Medical Sciences. 331 (3): 150–3. doi:10.1097/00000441-200603000-00007. PMID 16538076. S2CID 22569162.
- ↑ Sarnak, MJ; Levey, AS; Schoolwerth, AC; Coresh, J; Culleton, B; Hamm, LL; และคณะ (October 2003). "Kidney disease as a risk factor for development of cardiovascular disease: a statement from the American Heart Association Councils on Kidney in Cardiovascular Disease, High Blood Pressure Research, Clinical Cardiology, and Epidemiology and Prevention". Circulation. 108 (17): 2154–69. doi:10.1161/01.CIR.0000095676.90936.80. PMID 14581387.
- ↑ Tonelli, M; Wiebe, N; Culleton, B; House, A; Rabbat, C; Fok, M; และคณะ (July 2006). "Chronic kidney disease and mortality risk: a systematic review". Journal of the American Society of Nephrology. 17 (7): 2034–47. doi:10.1681/ASN.2005101085. PMID 16738019.
- ↑ Heidenheim, AP; Kooistra, MP; Lindsay, RM (2004). "Quality of life". Daily and Nocturnal Hemodialysis. Contrib Nephrol. Contributions to Nephrology. Vol. 145. pp. 99–105. doi:10.1159/000081673. ISBN 978-3-8055-7808-0. PMID 15496796.
- ↑ de Francisco, AL; Piñera, C (January 2006). "Challenges and future of renal replacement therapy". Hemodialysis International. 10 (Suppl 1): S19-23. doi:10.1111/j.1542-4758.2006.01185.x. PMID 16441862. S2CID 6826119.
- ↑ Groothoff, JW (July 2005). "Long-term outcomes of children with end-stage renal disease". Pediatric Nephrology. 20 (7): 849–53. doi:10.1007/s00467-005-1878-9. PMID 15834618. S2CID 11725547.
- ↑ Giri, M (2004). "Choice of renal replacement therapy in patients with diabetic end stage renal disease". EDTNA/ERCA Journal. 30 (3): 138–42. doi:10.1111/j.1755-6686.2004.tb00353.x. PMID 15715116.
- ↑ Pierratos, A; McFarlane, P; Chan, CT (March 2005). "Quotidian dialysis--update 2005". Current Opinion in Nephrology and Hypertension. 14 (2): 119–24. doi:10.1097/00041552-200503000-00006. PMID 15687837. S2CID 9807935.
- ↑ 92.0 92.1 Maisonneuve, P; Agodoa, L; Gellert, R; Stewart, JH; Buccianti, G; Lowenfels, AB; และคณะ (July 1999). "Cancer in patients on dialysis for end-stage renal disease: an international collaborative study". Lancet. 354 (9173): 93–9. doi:10.1016/S0140-6736(99)06154-1. PMID 10408483. S2CID 24527420.
- ↑ American Society of Nephrology. "Five Things Physicians and Patients Should Question" (PDF). Choosing Wisely: An Initiative of the ABIM Foundation. สืบค้นเมื่อ 2012-08-17.
- ↑ Chertow, GM; Paltiel, AD; Owen, WF; Lazarus, JM (June 1996). "Cost-effectiveness of cancer screening in end-stage renal disease". Archives of Internal Medicine. 156 (12): 1345–50. doi:10.1001/archinte.1996.00440110117016. PMID 8651845.
- ↑ "Growth Failure in Children with Chronic Kidney Disease | NIDDK". National Institute of Diabetes and Digestive and Kidney Diseases (ภาษาอังกฤษแบบอเมริกัน). สืบค้นเมื่อ 2022-12-09.
- ↑ Wong, Susan P. Y.; Rubenzik, Tamara; Zelnick, Leila; Davison, Sara N.; Louden, Diana; Oestreich, Taryn; Jennerich, Ann L. (2022-03-14). "Long-term Outcomes Among Patients With Advanced Kidney Disease Who Forgo Maintenance Dialysis: A Systematic Review". JAMA Network Open. 5 (3): e222255. doi:10.1001/jamanetworkopen.2022.2255. ISSN 2574-3805. PMC 9907345. PMID 35285915.
- ↑ Liu, Christine K.; Kurella Tamura, Manjula (2022-03-14). "Conservative Care for Kidney Failure—The Other Side of the Coin". JAMA Network Open. 5 (3): e222252. doi:10.1001/jamanetworkopen.2022.2252. ISSN 2574-3805.
- ↑ Buur, Louise Engelbrecht; Madsen, Jens Kristian; Eidemak, Inge; Krarup, Elizabeth; Lauridsen, Thomas Guldager; Taasti, Lena Helbo; Finderup, Jeanette (2021-09-11). "Does conservative kidney management offer a quantity or quality of life benefit compared to dialysis? A systematic review". BMC Nephrology. 22 (1). doi:10.1186/s12882-021-02516-6. ISSN 1471-2369. PMC 8434727. PMID 34507554.
- ↑ 99.0 99.1 Hodal, K (2020-11-27). "The mystery epidemic striking Nicaragua's sugar cane workers - a photo essay". The Guardian.
- ↑ Wijewickrama, ES; Gunawardena, N; Jayasinghe, S; Herath, C (June 2019). "CKD of Unknown Etiology (CKDu) in Sri Lanka: A Multilevel Clinical Case Definition for Surveillance and Epidemiological Studies". Kidney International Reports. 4 (6): 781–785. doi:10.1016/j.ekir.2019.03.020. PMC 6551535. PMID 31194108.
- ↑ Lena, P (2018). Chronic kidney disease in the dog (ภาษาอังกฤษ). ISBN 978-91-7760-208-8. สืบค้นเมื่อ 2018-06-08.
- ↑ Pelander, L; Ljungvall, I; Egenvall, A; Syme, H; Elliott, J; Häggström, J (June 2015). "Incidence of and mortality from kidney disease in over 600,000 insured Swedish dogs". The Veterinary Record. 176 (25): 656. doi:10.1136/vr.103059. PMID 25940343. S2CID 25622105.
- ↑ "Chronic Kidney Disease". Cornell University College of Veterinary Medicine (ภาษาอังกฤษ). 2017-10-16. สืบค้นเมื่อ 2023-06-12.
แหล่งข้อมูลอื่น
- Dialysis Complications of Chronic Renal Failure จาก eMedicine
- Chronic Renal Failure Information เก็บถาวร 2013-03-15 ที่ เวย์แบ็กแมชชีน from Great Ormond Street Hospital
- [./Https://www.mybestpdf.com/world-diabetes-day-2022/ How to Prevent Chronic Kidney Disease n World Diabetes Day 2022]
| การจำแนกโรค | |
|---|---|
| ทรัพยากรภายนอก |

![โรคไตเรื้อรังอันเกิดจากโรคหลอดเลือดฝอยไตอักเสบ ซึ่งเพิ่มการสะท้อนเสียงและลดความหนาของไตส่วนนอก ขนาดของไตในรูปที่ได้จากสหรัฐนี้ ระบุโดย '+' และเส้นประ[56]](http://upload.wikimedia.org/wikipedia/commons/thumb/5/5b/Ultrasonography_of_chronic_renal_disease_caused_by_glomerulonephritis.jpg/200px-Ultrasonography_of_chronic_renal_disease_caused_by_glomerulonephritis.jpg)
![กลุ่มอาการเนโฟรติก จะเห็นภาพไตที่สะท้อนเสียงมากโดยแยกไตส่วนนอก (cortex) กับไตส่วนใน (medulla) ไม่ได้[56]](http://upload.wikimedia.org/wikipedia/commons/thumb/9/98/Ultrasonography_of_kidney_with_nephrotic_syndrome.jpg/200px-Ultrasonography_of_kidney_with_nephrotic_syndrome.jpg)
![กรวยไตอักเสบเรื้อรังที่ทำให้ไตเล็กลง และทำให้ไตส่วนนอกบางลงเฉพาะจุด ขนาดของไตในรูปที่ได้จากสหรัฐนี้ ระบุโดย '+' และเส้นประ[56]](http://upload.wikimedia.org/wikipedia/commons/thumb/b/b0/Ultrasonography_of_chronic_pyelonephritis_with_reduced_kidney_size_and_focal_cortical_thinning.jpg/200px-Ultrasonography_of_chronic_pyelonephritis_with_reduced_kidney_size_and_focal_cortical_thinning.jpg)