การบันทึกคลื่นไฟฟ้าหัวใจ
| การตรวจคลื่นไฟฟ้าหัวใจ Electrocardiography | |
|---|---|
| การแทรกแซง | |
 ECG ของหัวใจที่มีจังหวะไซนัสปกติ | |
| ICD-10-PCS | R94.31 |
| ICD-9-CM | 89.52 |
| MeSH | D004562 |
| MedlinePlus | 003868 |

การตรวจคลื่นไฟฟ้าหัวใจ (อังกฤษ: electrocardiography (ECG หรือ EKG[1] จากภาษา กรีก: kardia, หมายถึง หัวใจ[2])) เป็นการตรวจทางการแพทย์อย่างหนึ่งเพื่อดูกิจกรรมทางไฟฟ้าของหัวใจตลอดช่วงระยะเวลาหนึ่งด้วยการรับสัญญาณไฟฟ้าผ่านขั้วไฟฟ้าที่ติดบนผิวหนังบริเวณหน้าอก[3] และบันทึกหรือแสดงบนจอภาพด้วยอุปกรณ์ที่อยู่ภายนอกร่างกาย[4]. การตรวจนี้เป็นการตรวจแบบภายนอกโดยไม่ต้องเจาะทะลุผิวหนังหรือเข้าไปภายในร่างกาย (อังกฤษ: non-invasive). การบันทึก ECGs ยังสามารถทำได้ภายนอกร่างกายโดยเครื่องบัมทึกแบบลูปที่ปลูกถ่ายไม่ได้ (อังกฤษ: implantable loop recorder).
คลื่นไฟฟ้าหัวใจจะถูกใช้ในการวัดระบบการนำไฟฟ้าของหัวใจ[5]. มันรับแรงกระตุกไฟฟ้าที่เกิดจากการโพลาไรเซชันและดีโพลาไรเซชัน (การสลับขั้ว) ของเนื้อเยื่อหัวใจและแปลให้เป็นรูปคลื่น. จากนั้นรูปคลื่นจะถูกใช้ในการวัดอัตราและความสม่ำเสมอของการเต้นของหัวใจ, และยังใช้วัดขนาดและตำแหน่งของห้องหัวใจ, การปรากฏตัวของความเสียหายใด ๆ ที่เกิดกับหัวใจ, และผลกระทบของยาหรืออุปกรณ์ที่ใช้ในการควบคุมหัวใจเช่นเครื่องกระตุ้นหัวใจ (อังกฤษ: pacemaker).
ECGs ส่วนใหญ่จะดำเนินการเพื่อการวินิจฉัยหรือการวิจัยในหัวใจของมนุษย์, แต่ก็อาจจะดำเนินการกับสัตว์, ที่มักจะสำหรับการวินิจฉัยความผิดปกติของหัวใจหรือเพื่อการวิจัย.
การนำไปใช้ในทางการแพทย์
[แก้]
อาการทั่วไปที่แสดงให้เห็นการใช้ EKG เช่น:
- อาการของโรคกล้ามเนื้อหัวใจตายเหตุขาดเลือด (อังกฤษ: Myocardial Infarction)
- ลิ่มเลือดอุดหลอดเลือดปอด (อังกฤษ: pulmonary embolism)
- เสียงฟู่ของหัวใจ (อังกฤษ: Cardiac murmur)[6]
- โรคหมดสติชั่ววูบ (อังกฤษ: syncope) หรือการหมดแรงล้มลง[6]
- การชัก[6]
- โรคหัวใจเต้นผิดจังหวะ (อังกฤษ: cardiac dysrhythmia) ที่รับรู้ได้[6]
นอกจากนี้ยังใช้ในการประเมินผู้ป่วยที่มีโรคที่เป็นระบบ, เช่นเดียวกับการตรวจสอบในระหว่างการสูญเสียความรู้สึกและผู้ป่วยที่มีอาการหนัก[6].
การตรวจคัดกรองโรคหลอดเลือดหัวใจ (coronary heart disease)
[แก้]กลุ่มงานบริการเพื่อการป้องกันของสหรัฐไม่แนะนำให้ใช้คลื่นไฟฟ้าหัวใจหรือขั้นตอนการถ่ายภาพการเต้นของหัวใจอื่น ๆ เป็นขั้นตอนการตรวจคัดกรองเป็นประจำในผู้ป่วยที่ไม่มีอาการและผู้ที่มีความเสี่ยงต่ำในการเกิดโรคหลอดเลือดหัวใจ[7][8]. เพราะการใช้ขั้นตอนมากเกินไปมีแนวโน้มที่จะจัดหาหลักฐานสนับสนุนที่ไม่ถูกต้องสำหรับปัญหาที่ไม่มีอยู่จริงมากกว่าจะใช้ในการตรวจสอบปัญหาที่เกิดขึ้นจริง[8]. การทดสอบทั้งหลายที่บ่งบอกผิดพลาดถึงการการดำรงอยู่ของปัญหาหนึ่งมีแนวโน้มที่จะนำไปสู่การวินิจฉัยที่ผิด, หรือการให้คำแนะนำให้ใช้ขั้นตอนการรักษาที่ invasive หรือการ overtreatment และความเสี่ยงที่เกี่ยวข้องกับการจัดการข้อมูลเท็จมักจะลำบากมากขึ้นกว่าที่ไม่ได้ใช้ผลคลื่นไฟฟ้าหัวใจในการให้คำแนะนำด้านสุขภาพในบุคคลที่มีความเสี่ยงต่ำ[8].
ผู้ที่ทำงานในอาชีพที่วิกฤตบางอย่างเช่นนักบิน[9] หรือในสภาพแวดล้อมบางอย่างเช่นระดับจากพื้นดินสูง[10] อาจจะต้องมีคลื่นไฟฟ้าหัวใจเป็นส่วนหนึ่งของระเบียบการกำกับดูแล.
โรคกล้ามเนื้อหัวใจตายเหตุขาดเลือด
[แก้]บทความหลัก: การตรวจคลื่นไฟฟ้าหัวใจในโรคกล้ามเนื้อหัวใจตายเหตุขาดเลือด
การเปลี่ยนแปลงลักษณะที่เห็นบนการตรวจคลื่นไฟฟ้าหัวใจในโรคกล้ามเนื้อหัวใจตายเหตุขาดเลือดจะรวมอยู่ในเกณฑ์ของ WHO ฉบับปรับปรุงใหม่ปี 2000[11]. ตามเกณฑ์เหล่านี้, โทรโพนินของหัวใจจะเพิ่มขึ้นพร้อมกับอาการทั่วไปอย่างใดอย่างหนึ่งได้แก่ คลื่น Q เป็นแบบพยาธิวิทยา, คลื่น ST สูงหรือต่ำหรือการแทรกแซงของหลอดเลือดหัวใจ, จะถูกวินิจฉัยว่าเป็นโรคกล้ามเนื้อหัวใจตายเหตุขาดเลือด.
โรคลิ่มเลือดอุดหลอดเลือดปอด (Pulmonary embolism (PE))
[แก้]
ในโรคลิ่มเลือดอุดหลอดเลือดปอด, คลื่นไฟฟ้าหัวใจอาจแสดงสัญญาณของความเครียดหัวใจด้านขวาหรือโรคหัวใจเพราะปอด (อังกฤษ: cor pulmonale) ชนิดเฉียบพลันในกรณีที่มี PEs ขนาดใหญ่ - สัญญาณคลาสสิกเป็นคลื่น S ขนาดใหญ่ในขั้วไฟฟ้า I, คลื่น Q ขนาดใหญ่ในขั้วไฟฟ้า III และคลื่น T คว่ำในขั้วไฟฟ้า III (S1Q3T3)[12]. แบบนี้ปรากฏขึ้นในบางครั้ง (สูงถึง 20%), แต่ยังอาจเกิดขึ้นในสภาพที่ปอดเฉียบพลันอื่น ๆ และดังนั้นจึงมีผลให้มูลค่าการวินิจฉัยที่จำกัด. รูปแบบ S1Q3T3 นี้จากความเครียดหัวใจขวาเฉียบพลันเรียกว่า "สัญญาณ McGinn-White" หลังจาก describers แรกเริ่ม. สัญญาณที่เห็นมากที่สุดในคลื่นไฟฟ้าหัวใจเป็นอัตราหัวใจเต้นเร็วกว่าธรรมดา, ส่วนเบี่ยงเบนแกนขวา, และ right bundle branch block[13]. อย่างไรก็ตาม อัตราหัวใจเต้นเร็วกว่าธรรมดายังคงพบเฉพาะใน 8-69% ของผู้ที่มี PE[14]
รูปแบบอื่น ๆ ของโรค
[แก้]ตารางต่อไปนี้กล่าวถึงบางรูปแบบทางพยาธิวิทยาที่สามารถมองเห็นได้บน ECG ตามด้วยสาเหตุที่เป็นไปได้
| ช่วงเวลา QT สั้น | แคลเซียมสูงในเลือด, ยาบางชนิด, ความผิดปกติทางพันธุกรรมบางอย่าง, ภาวะโพแทสเซียมสูง |
|---|---|
| ช่วงเวลา QT ยาว | แคลเซียมสูงในเลือด, ยาบางชนิด, ความผิดปกติทางพันธุกรรมบางอย่าง |
| คลื่น T แบนหรือคว่ำ | หัวใจขาดเลือด, ภาวะโพแทสเซียมสูง, หัวใจห้องล่างซ้ายโตเกิน, ผลกระทบจากยาพวกดิจอกซิน (Digoxin), ยาบางชนิด |
| คลื่น T เฉียบพลันสุดขีด | อาจเป็นอาการแรกของกล้ามเนื้อหัวใจตายเฉียบพลัน, เมื่อคลื่น T กลายเป็นที่โดดเด่นมากขึ้น, สมมาตร, และแหลม |
| คลื่น T ขึ้นสูงสุด, คลื่น QRS กว้าง, คลื่น PR ยาว, คลื่น QT สั้น | ภาวะโพแทสเซียมสูง, รักษาด้วย calcium chloride, กลูโคสและอินซูลินหรือการล้างไต |
| คลื่น U โดดเด่น | ภาวะโพแทสเซียมสูง |
ฟังก์ชัน
[แก้]ECG ผลิตรูปแบบหนึ่งที่สะท้อนให้เห็นถึงกิจกรรมทางไฟฟ้าของหัวใจและมักจะต้องการเจ้าหน้าที่คลินิคที่ผ่านการฝึกอบรมเพื่อแปลมันในบริบทของสัญญาณและอาการที่ผู้ป่วยแสดงออกมา. มันสามารถให้ข้อมูลเกี่ยวกับจังหวะการเต้นของหัวใจ[15] (ว่าแรงกระตุ้นไฟฟ้าจะเกิดขึ้นอย่างสม่ำเสมอจากส่วนใดส่วนหนึ่งของหัวใจตามที่มันควรจะเกิดหรือไม่และด้วยอัตราเท่าไร), แรงกระตุ้นจะนำกระแสได้ตามปกติไปทั่วหัวใจหรือไม่, หรือส่วนใดของหัวใจที่มีส่วนร่วมมากหรือน้อยกว่าที่คาดว่าจะเกิดกับกิจกรรมไฟฟ้าของหัวใจ. นอกจากนี้มันยังสามารถให้ข้อมูลเกี่ยวกับความสมดุลของเกลือ (อิเล็กโทรไลท์) ในเลือด (เช่นภาวะเลือดมีโพแทสเซียมมาก (อังกฤษ: hyperkalaemia) หรือแม้กระทั่งเปิดเผยปัญหากับช่องโซเดียมภายในเซลล์กล้ามเนื้อหัวใจ (โรค Brugada)[16]. เครื่อง ECG สมัยใหม่มักจะมีซอฟต์แวร์การวิเคราะห์ที่พยายามตีความรูปแบบ แต่การวินิจฉัยที่ผลิตขึ้นอาจไม่ถูกต้องเสมอไป[17].
มันเป็นหนึ่งในการทดสอบที่สำคัญในการดำเนินการเมื่อสงสัยว่าเป็นหัวใจวาย (กล้ามเนื้อหัวใจตาย (อังกฤษ: myocardial infarction หรือ MI)); คลื่นไฟฟ้าหัวใจสามารถระบุได้ว่ากล้ามเนื้อหัวใจได้รับความเสียหายเฉพาะพื้นที่หรือไม่, แม้ว่าไม่ใช่ทุกพื้นที่ของหัวใจจะสามารถครอบคลุมได้[18]. คลื่นไฟฟ้าหัวใจไม่สามารถเชื่อถือได้ในการวัดความสามารถในการสูบของหัวใจ, ต้องใช้การทดสอบด้วยอัลตร้าซาวด์ (การบันทึกภาพหัวใจด้วยคลื่นเสียงความถี่สูง (อังกฤษ: echocardiography)) หรือด้วยวิธีการทางนิวเคลียร์ที่เรียกว่า nuclear medicine. มันเป็นไปได้สำหรับมนุษย์หรือสัตว์อื่น ๆ ที่จะอยู่ในสภาวะหัวใจหยุดเต้น (อังกฤษ: cardiac arrest) แต่ยังคงมีสัญญาณคลื่นไฟฟ้าหัวใจเป็นปกติ (สภาพที่เรียกว่ากิจกรรมไฟฟ้า pulseless).
หลักการ
[แก้]
อุปกรณ์ ECG จะตรวจจับและขยายสัญญาณจากการเปลี่ยนแปลงไฟฟ้าเล็ก ๆ บนผิวหนังที่เกิดขึ้นเมื่อกล้ามเนื้อหัวใจ depolarizes ในระหว่างการเต้นของหัวใจแต่ละครั้ง. ในขณะที่อยู่เฉย ๆ เซลล์กล้ามเนื้อหัวใจแต่ละเซลล์จะมีประจุลบ, ที่เรียกว่าศักยภาพเมมเบรน, ทั่วเยื่อหุ้มเซลล์ของมัน. การ depolarization หมายถึงการปรับลดประจุลบให้มีค่าเป็นศูนย์โดยการป้อนประจุบวก, Na+ และ Ca++, เป็นการสั่งให้กลไกในเซลล์ทำงานโดยทำให้มันหดตัว. ระหว่างการเต้นของหัวใจแต่ละครั้ง, หัวใจที่มีสุขภาพดีจะมีความก้าวหน้าของคลื่น depolarisation อย่างเป็นระเบียบเรียบร้อย, มันจะถูกสะกิดให้ทำงานโดยเซลล์ในโหนด sinoatrial กระจายออกผ่านห้วใจห้องบน, ผ่านโหนด atrioventricular จากนั้นก็แพร่กระจายไปทั่วโพรง ventricle. กระแสคลื่นเหล่านี้จะถูกตรวจจับเป็นการเพิ่มขึ้นหรือลดลงเล็ก ๆ ของแรงดันไฟฟ้าระหว่างสองขั้วไฟฟ้าที่วางอยู่ด้านข้างด้านใดด้านหนึ่งของหัวใจ, ซึ่งจะแสดงผลเป็นเส้นหยักทั้งบนหน้าจอหรือบนกระดาษ. การแสดงผลนี้แสดงให้เห็นจังหวะโดยรวมของหัวใจและจุดอ่อนในชิ้นส่วนที่แตกต่างกันของกล้ามเนื้อหัวใจ.
ปกติแล้วมักจะใช้ขั้วไฟฟ้ามากกว่าสองขั้วและพวกมันสามารถรวมกันเป็นคู่ (ตัวอย่างเช่นแขนซ้าย (LA), แขนขวา (RA), และขาซ้าย (LL) ขั้วไฟฟ้าฟอร์มตัวในรูปแบบสามคู่คือ LA + RA, LA + LL และ RA + LL). เอาต์พุตจากแต่ละคู่เรียกว่า ลีด (lead). แต่ละลีดดูที่หัวใจจากมุมที่แตกต่างกัน. ประเภทที่แตกต่างกันของ ECGs สามารถเรียกตามจำนวนของลีดที่ทำการบันทึก, เช่น ECGs แบบ 3-lead, 5-lead, หรือ 12-lead (บางครั้งเรียกแค่ "12-lead"). ECG แบบ 12-lead จะบันทึก 12 สัญญาณไฟฟ้าที่แตกต่างกันในช่วงเวลาประมาณเดียวกันและมักจะถูกนำมาใช้เป็นการบันทึกแบบทำครั้งเดียวไม่ทำซ้ำของคลื่นไฟฟ้าหัวใจ, จะพิมพ์แบบดั้งเดิมออกมาเป็นสำเนากระดาษ. 3- และ 5-lead ECGs มีแนวโน้มที่ถูกใช้ตรวจจับอย่างต่อเนื่องและถูกแสดงบนจอภาพของอุปกรณ์เพื่อการเฝ้าดูพิเศษตัวอย่างเช่นในระหว่างการผ่าตัดหรือในขณะที่ทำการขนส่งในรถพยาบาล. อาจจะมีหรืออาจจะไม่มีการบันทึกอย่างถาวรใด ๆ ของคลื่นไฟฟ้าหัวใจแบบ 3 หรือ 5 ลีด, ขึ้นอยู่กับอุปกรณ์ที่ใช้
กระดาษกราฟคลื่นไฟฟ้าหัวใจ
[แก้]
ผลที่ได้จากเครื่องบันทึกคลื่นไฟฟ้าหัวใจเป็นกราฟ (หรือบางครั้งหลายกราฟที่เป็นตัวแทนของแต่ละ lead) ที่มีเวลาแสดงบนแกน x และแรงดันไฟฟ้าแสดงบนแกน y. เครื่องคลื่นไฟฟ้าหัวใจโดยเฉพาะมักจะพิมพ์ลงบนกระดาษกราฟที่มีรูปแบบพื้นหลังของสี่เหลี่ยม 1 ตารางมิลลิเมตร (มักจะมีสีแดงหรือสีเขียว), กับการแบ่งตัวหนาทุก ๆ 5 มม.ทั้งในแนวตั้งและแนวนอน.
มันเป็นไปได้ที่จะเปลี่ยนการแสดงผลของอุปกรณ์คลื่นไฟฟ้าหัวใจส่วนใหญ่ แต่มันก็เป็นมาตรฐานที่จะแทนค่าของแต่ละ mV ในแกน y เป็น 1 ซมและแต่ละวินาทีเป็น 25 มม.ในแกน x (นั่นคือความเร็วในกระดาษที่ 25 mm/s). ความเร็วของกระดาษสามารถทำให้เร็วขึ้น, ยกตัวอย่าง, เพื่อให้ได้รายละเอียดของคลื่นไฟฟ้าหัวใจมากยิ่งขึ้น. ที่ความเร็วกระดาษ 25 มม/วินาที, หนึ่งบล็อกเล็ก ๆ ของกระดาษ ECG แปลเป็น 40 มิลลิวินาที. ห้าบล็อกขนาดเล็กทำขึ้นเป็นหนึ่งบล็อกขนาดใหญ่ซึ่งเท่ากับ 200 มิลลิวินาที. ดังนั้น จึงเป็นห้าบล็อกขนาดใหญ่ต่อหนึ่งวินาที. สัญญาณสำหรับการปรับเทียบอาจจะรวมอยู่ในกระดาษบันทึกเพื่อใช้อ้างอิง. สัญญาณมาตรฐาน 1 mV ต้องย้ายปากกาเขียน (สไตลัส) ในแนวตั้ง 1 ซม, นั่นคือ สองสี่เหลี่ยมขนาดใหญ่บนกระดาษคลื่นไฟฟ้าหัวใจ.
ผังการแสดงผล
[แก้]ตามคำนิยาม, 12-lead ECG จะแสดงส่วนสั้น ๆ ของการบันทึกแต่ละค่าของสิบสอง lead. การแสดงนี้มักจะถูกจัดให้อยู่ในตารางของสี่คอลัมน์สามแถว, คอลัมน์แรกเป็นลีดแขนขา (I, II และ III) คอลัมน์ที่สองเป็นลีดแขนขาเสริม (aVR, aVL, และ aVF) และสองคอลัมน์สุดท้ายเป็นลีดหน้าอก (V1-V6) มันมักจะเป็นไปได้ที่จะเปลี่ยนรูปแบบนี้, ดังนั้น มันจึงเป็นสิ่งที่สำคัญที่จะตรวจสอบฉลากเพื่อดูว่าลีดไหนเป็นตัวแทนอะไร. แต่ละคอลัมน์มักจะบันทึกช่วงเวลาเดียวกันสำหรับสามลีดและแล้วการบันทึกจะสลับไปที่คอลัมน์ถัดไป, ซึ่งจะบันทึกหัวใจเต้นหลังจากจุดนั้น. มันเป็นไปได้ที่จะเปลี่ยนจังหวะหัวใจระหว่างคอลัมน์ของลีด
แต่ละกลุ่มเหล่านี้จะสั้น, อาจจะแค่ 1–3 ครั้งของการเต้นของหัวใจเท่านั้น, ขึ้นอยู่กับอัตราการเต้นหัวใจ, และมันอาจเป็นเรื่องยากที่จะวิเคราะห์จังหวะหัวใจใด ๆ ที่แสดงให้เห็นถึงการเปลี่ยนแปลงทั้งหลายระหว่างการเต้นหัวใจ. เพื่อช่วยในการวิเคราะห์, คลื่นไฟฟ้าหัวใจบางเครื่องจะพิมพ์หนึ่งหรือสอง "แถบจังหวะ" ที่ด้านล่างของกระดาษคลื่นไฟฟ้าหัวใจลงไปด้วย. แถบนี้จะมักจะเป็น lead II (ซึ่งแสดงสัญญาณไฟฟ้าจาก atrium, คลื่น P ด้วย) และแสดงจังหวะตลอดเวลาที่คลื่นไฟฟ้าหัวใจถูกบันทึก (โดยปกติ 5-6 วินาที). มันมักจะเป็นไปได้ที่จะตั้งเครื่องให้พิมพ์จำนวนของลีดอย่างต่อเนื่องในกรณีที่ต้องการข้อมูลเพิ่มเติมเกี่ยวกับจังหวะ.
คำว่า "แถบจังหวะ" นอกจากนี้ยังอาจหมายถึงการพิมพ์ออกมาทั้งหมดจากระบบการเฝ้าดูอย่างต่อเนื่อง, ซึ่งอาจแสดงเพียงหนึ่งลีดและจะถูกริเริ่มโดยเจ้าหน้าที่คลินิคหรือในการตอบสนองต่อสัญญาณเตือนภัยหรือเหตุการณ์.
ลีด
[แก้]
คำว่า "ลีด" ใน ECG ทำให้เกิดความสับสนมากเพราะว่ามันถูกนำมาใช้เพื่ออ้างถึงสองสิ่งที่แตกต่างกัน. ตามสำนวนทั่วไป, คำว่าลีดอาจจะถูกใช้เพื่ออ้างถึงสายไฟที่ติดขั้วไฟฟ้ากับเครื่องบันทึกคลื่นไฟฟ้าหัวใจ. ถ้าเป็นเช่นนี้, มันอาจจะเป็นที่ยอมรับได้ในการอ้างถึง "ลีดแขนซ้าย" เป็นอิเล็กโทรด (และสายเคเบิลของมัน) ที่ควรจะติดที่หรือใกล้กับที่แขนซ้าย. โดยปกติ, 10 ขั้วไฟฟ้าเหล่านี้เป็นมาตรฐานของคลื่นไฟฟ้าหัวใจ"12 ลีด"
ในอีกทางหนึ่ง (และบางคนอาจพูดให้เหมาะสม, ในบริบทของ Electrocardiography), คำว่าลีดอาจหมายถึงการตามรอยของความแตกต่างของแรงดันไฟฟ้าระหว่างสองขั้วไฟฟ้าและเป็นสิ่งที่มีการผลิตขึ้นจริงโดยเครื่องบันทึกคลื่นไฟฟ้าหัวใจ. แต่ละลีดจะมีชื่อเฉพาะ. ตัวอย่างเช่น "ลีด I" เป็นแรงดันไฟฟ้าระหว่างขั้วไฟฟ้าแขนขวาและขั้วไฟฟ้าที่แขนซ้ายในขณะที่ "ลีด II" เป็นแรงดันไฟฟ้าระหว่างแขนขวาและขาซ้าย. (นิยามแบบนี้กลายเป็นที่ซับซ้อนมากขึ้นอย่างรวดเร็วเมื่อหนึ่งใน "ขั้วไฟฟ้า" ในความเป็นจริงอาจเป็นส่วนผสมของสัญญาณไฟฟ้าจากการรวมกันของขั้วไฟฟ้าอีกขั้วหนึ่ง ) ลีดมีทั้งหมดสิบสองชนิดเป็นรูปแบบของคลื่นไฟฟ้าหัวใจ "12 ลีด".
เพื่อเพิ่มความสับสนเข้าไปอีก, คำว่า "ลีดแขนขา" มักจะหมายถึงการแกะรอยจากลีด I, II และ III ไม่ใช่ขั้วไฟฟ้าที่ติดอยู่กับแขนขา.
ตำแหน่งของขั้วไฟฟ้า
[แก้]ขั้วไฟฟ้าสิบขั้วจะถูกใช้สำหรับ ECG 12-ลีด. ขั้วไฟฟ้ามักจะประกอบด้วยเจลนำไฟฟ้า, ฝังอยู่ในตรงกลางของแผ่นกาวในตัวเองติดบนคลิปของสายเคเบิล. บางครั้งเจลยังเป็นกาวด้วย[20]. พวกมันมีป้ายและถูกวางไว้บนร่างกายของผู้ป่วยดังนี้[21][22]

* ระหว่างการทดสอบความเครียด, ลึดแขนขาอาจถูกวางไว้บนลำตัวเพื่อหลีกเลี่ยงสิ่งแปลกปลอมในขณะเดิน (ลีดแขนเคลื่อนไปใต้ไหปลาร้าและลีดขาอยู่ตรงกลางและด้านบนของสันกระดูกเชิงกราน).


| ป้ายชื่อขั้วไฟฟ้า (ในสหรัฐอเมริกา) | การจัดวางขั้วไฟฟ้า |
|---|---|
| RA | ที่แขนขวาหลีกเลี่ยงกล้ามเนื้อหนา |
| LA | ในตำแหน่งเดียวกับที่วาง RA แต่บนแขนซ้าย |
| RL | ที่ขาขวากล้ามเนื้อน่องด้านข้าง |
| LL | ในสถานที่เดียวกับที่วาง RL แต่ในขาซ้าย |
| V1 | ในที่ว่างตรงซี่โครงที่สี่ (ระหว่างซี่โครงที่ 4 และที่ 5) ด้านขวาของกระดูกหน้าอก |
| V2 | ในที่ว่างตรงซี่โครงที่สี่ (ระหว่างซี่โครงที่ 4 และที่ 5) ด้านซ้ายของกระดูกหน้าอก |
| V3 | ระหว่าง leads V2 and V4. |
| V4 | ในที่ว่างตรงซี่โครงที่ห้า (ระหว่างซี่โครงที่ 5 และที่ 6) ในแนวกึ่งกลางของกระดูกไหปลาร้า |
| V5 | แนวนอนเสมอกับ V4 ในแนวรักแร้ด้านหน้าซ้าย. |
| V6 | แนวนอนเสมอกับ V4 และ V5 ในแนวรักแร้. |
ขั้วไฟฟ้าเพิ่มเติม
[แก้]ECG 12-lead แบบคลาสสิกสามารถขยายได้ในหลายวิธีในความพยายามที่จะปรับปรุงความไวในการตรวจจับกล้ามเนื้อหัวใจตายที่เกี่ยวข้องกับดินแดนที่ปกติจะมอง"เห็น"ไม่ชัด. วืธีนี้รวมถึงลีด rV4, ซึ่งใช้บริเวณสำคัญเทียบเท่ากับ V4 แต่อยู่ในด้านขวาของผนังหน้าอก (ใช้ในผู้ป่วยเด็กอายุต่ำกว่า 5 ปีเนื่องจากการปกครองของหัวใจห้องล่างขวาในกลุ่มอายุนี้[24]) และ ขยายลีดหน้าอกกลับไปด้านหลังด้วย V7, V8 และ V9.
Lewis lead หรือ S5 มีขั้วไฟฟ้า LA วางอยู่บนที่ว่างระหว่างซี่โครงที่สองไปทางขวาของกระดูกสันอกกับ RA ที่ที่ว่างระหว่างซี่โครงที่สี่. มันถูกเรียกว่า lead I และมันควรจะแสดงให้เห็นถึงกิจกรรมหัวใจห้องบนได้ดีกว่าเพื่อช่วยในการระบุตัวตนของการกระพือของหัวใจห้องบนหรือหัวใจเต้นเร็วที่มีความซับซ้อนในวงกว้าง
คลื่นไฟฟ้าหัวใจส่วนหลังสามารถช่วยในการวินิจฉัยโรคของกล้ามเนื้อหัวใจตายด้านหลัง. งานนี้จะดำเนินการโดยการเพิ่มขึ้นลีด V7, V8 และ V9 ขยายรอบผนังหน้าอกด้านซ้ายไปทางด้านหลัง
ลีดแขนขา (Limb leads)
[แก้]ในรูปแบบการทำงานของ 5- และ 12 ลีด, ลีด I, II และ III จะเรียกว่าลีดแขนขา. ขั้วไฟฟ้าที่สร้างรูปสัญญาณเหล่านี้จะถูกกำหนดที่ตั้งให้อยู่บนแขนขา--หนึ่งขั้วไฟฟ้าบนแต่ละแขนและอีกหนึ่งขั้วไฟฟ้าอยู่บนขาซ้าย[25][26][27] ลีดแขนขาสร้างจุดต่อกันเป็นสิ่งที่เรียกว่าสามเหลี่ยมของ Einthoven[28]
- Lead I เป็นแรงดันไฟฟ้าระหว่างขั้วไฟฟ้าที่แขนซ้าย (LA) (บวก)และขั้วไฟฟ้าที่แขนขวา (RA) :
- Lead II เป็นแรงดันไฟฟ้าระหว่างขั้วไฟฟ้าที่ขาซ้าย (LL) (บวก)และขั้วไฟฟ้าที่แขนขวา (RA) :
- Lead III เป็นแรงดันไฟฟ้าระหว่างขั้วไฟฟ้าที่ขาซ้าย (LL) (บวก) และขั้วไฟฟ้าที่แขนซ้าย (LA) :
เซ็นเซอร์ทั้งหลายของเครื่อง electrocardiograph แบบธรรมดาที่ได้รับการออกแบบเพื่อการเรียนการสอน, เช่นในระดับมัธยมปลาย, โดยทั่วไปจะถูกจำกัดแค่สามขั้วไฟฟ้าที่แขนที่ทำงานด้วยวัตถุประสงค์ที่คล้ายกัน[29]
ลีดแบบขั้วเดียวกับลีดแบบสองขั้ว
[แก้]ลีดมีสองประเภทได้แก่ลีดแบบขั้วเดียวกับลีดแบบสองขั้ว. ลีดสองขั้วมีขั้วหนึ่งเป็นบวกและอีกขั้วหนึ่งเป็นลบ[30]. ใน 12-lead ECG, ลีดแขนขา (I, II และ III) จะเป็นลีดแบบสองขั้ว. อย่างไรก็ตาม ลีดขั้วเดียวก็มีสองขั้ว, เมื่อแรงดันไฟฟ้าถูกวัด; ขั้วลบเป็นขั้วผสมแบบหนึ่ง (ขั้วกลางของวิลสัน (อังกฤษ: Wilson's central terminal หรือ WCT) สร้างขึ้นจากหลายสัญญาณจากหลายขั้วไฟฟ้าอื่น ๆ[31]. ใน 12-lead ECG, ทุกลีดยกเว้นลีดแขนขาเป็นลีดขั้วเดียว (aVR, aVL, aVF, V1, V2, V3, V4, V5, และ V6).
ขั้วกลางของวิลสัน VW ถูกผลิตโดยการเชื่อมต่อขั้วไฟฟ้า RA, LA, และ LL เข้าด้วยกัน, ผ่านทางวงจรความต้านทานง่าย ๆ เพื่อให้มีศักย์ไฟฟ้าโดยเฉลี่ยทั่วร่างกาย, ซึ่งใกล้เคียงกับศักย์ที่ไม่มีที่สิ้นสุด (เช่นศูนย์):
ลีดแขนขาเสริม (Augmented limb leads)
[แก้]ลีด aVR, aVL, และ aVF เป็นลีดแขนขาเสริม (หลังจากผู้ประดิษฐ์พวกมัน ดร. Emanuel Goldberger ที่รู้จักรวมกันว่าเป็นลีดของ Goldberger). พวกมันได้มาจากสามขั้วไฟฟ้าเหมือนกันกับลีด I, II และ III. อย่างไรก็ตามพวกมันดูการเต้นของหัวใจจากมุม (หรือเวกเตอร์)ที่แตกต่างกัน เพราะขั้วไฟฟ้าลบสำหรับลีดพวกนี้คือการปรับแปลงของขั้วกลางของวิลสัน. วิธีการนี้จะทำขั้วไฟฟ้าลบให้เป็นศูนย์และช่วยให้ขั้วไฟฟ้าบวกกลายเป็น "ขั้วการสำรวจ". สิ่งนี้เป็นไปได้เพราะกฎของ Einthoven ระบุว่า I + (-II) + III = 0 สมการนี้ยังสามารถเขียนใหม่ว่า I + III = II. มันถูกเขียนแบบนี้ (แทนที่จะเป็น I - II + III = 0) เพราะ Einthoven กลับขั้วของลีด II ในสามเหลี่ยมของ Einthoven, อาจจะเป็นเพราะเขาชอบที่จะดูสัญญาณ QRS คอมเพล็กซ์หัวขึ้น. ขั้วกลางของวิลสันปูทางสำหรับการพัฒนาลีดแขนขาเสริม เaVR, aVL, aVF และลึดหน้าหัวใจ V1, V2, V3, V4, V5 และ V6.
- ลีด augmented vector right (aVR) มีขั้วไฟฟ้าบวก (สีขาว) บนแขนขวา. ขั้วไฟฟ้าลบเป็นการรวมกันของขั้วไฟฟ้าบนแขนซ้าย (สีดำ) และขั้วไฟฟ้าบนขาซ้าย (สีแดง), ซึ่งเสริมหรือ "augments" ความแรงของสัญญาณของขั้วไฟฟ้าบวกบนแขนขวาดังนี้:
- ลีด augmented vector left (AVL) มีขั้วไฟฟ้าบวก (สีดำ) บนแขนซ้าย. ขั้วไฟฟ้าลบเป็นการรวมกันของขั้วไฟฟ้าบนแขนขวา (สีขาว) และขั้วไฟฟ้าบนขาซ้าย (สีแดง) ซึ่ง "augments" ความแรงของสัญญาณของขั้วไฟฟ้าบวกบนแขนซ้ายดังนี้:
- ลีด augmented vector foot (AVF) มีขั้วไฟฟ้าบวก (สีแดง) บนขาซ้าย, ขั้วไฟฟ้าลบเป็นการรวมกันของขั้วไฟฟ้าบนแขนด้านขวา (สีขาว) และขั้วไฟฟ้าบนแขนซ้าย (สีดำ), ซึ่ง "augments" สัญญาณของขั้วไฟฟ้าบวกที่ขาซ้ายดังนี้:
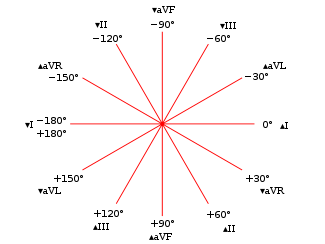
ลีดแขนขาเสริม aVR, aVL, และ aVF จะถูกขยายในลักษณะนี้เพราะสัญญาณมีขนาดเล็กเกินไปที่จะเป็นประโยชน์เมื่อขั้วไฟฟ้าลบเป็นขั้วกลางของวิลสัน. พร้อมกับลีด I, II และ III, ลีดแขนขาเสริม aVR, aVL, และ aVF รวมตัวกันเป็นพื้นฐานของระบบอ้างอิง hexaxial, ซึ่งถูกใช้ในการคำนวณแกนไฟฟ้าของหัวใจในระนาบหน้าผาก. ลีด aVR, aVL, และ aVF นอกจากนี้ยังสามารถใช้แทนลีดแขนขา I และ II ได้ดังนี้:
ลีดหัวใจส่วนหน้า (Precordial leads)
[แก้]ขั้วไฟฟ้าสำหรับลีดหัวใจส่วนหน้า (V1, V2, V3, V4, V5 และ V6) จะถูกวางโดยตรงบนหน้าอก. เพราะความที่มันใกล้กับหัวใจ, พวกเขาจึงไม่จำเป็นต้องเสริม. ขั้วกลางของวิลสันจะใช้สำหรับขั้วไฟฟ้าลบ, และลีดเหล่านี้จะถือว่าเป็นแบบขั้วเดียว (ทวนความจำว่าขั้วกลางของวิลสันเป็นค่าเฉลี่ยของสามลีดแขนขา. นี้ใกล้เคียงกับศักย์ไฟฟ้าที่พบบ่อยหรือค่าเฉลี่ยทั่วร่างกาย). ลีดหัวใจส่วนหน้าดูกิจกรรมไฟฟ้าของหัวใจในระนาบแนวนอน. แกนไฟฟ้าของหัวใจในระนาบแนวนอนถูกอ้างถึงว่าเป็นแกน Z.
ลีดหลอดอาหาร (Esophageal lead)
[แก้]การบันทึกภาพด้วยวิธีการทางไฟฟ้าของหลอดอาหารหัวใจด้านซ้ายที่กรองแล้ว (อังกฤษ: filtered esophageal left heart electrogram) เป็นวิธีกึ่ง invasive. เทคนิคนี้สามารถที่จะให้ตัวชี้เพิ่มเติมจากหัวใจห้องบนซ้ายและห้วใจห้องล่างซ้าย.
การบันทึกภาพด้วยวิธีการทางไฟฟ้าของหลอดอาหารหัวใจห้องบนซ้ายแบบสองขั้วที่กรองแล้ว (อังกฤษ: filtered bipolar esophageal left atrial electrogram (LAE)) เมื่อใช้ร่วมกับคลื่นไฟฟ้าหัวใจพื้นผิวอาจเป็นข้อได้เปรียบในทุกสถานการณ์ที่ต้องการการยอมรับอย่างไม่ต้องสงสัยของกิจกรรมที่หัวใจห้องบน. ด้วยการเพิ่มเติม "ช่องตัวชี้ห้องบนซ้าย", กิจกรรมต่าง ๆ ของห้องบนสามารถจะรับรู้ได้อย่างง่ายดายถึงแม้ว่าพวกมันจะถูกซ้อนทับโดย QRS complex. ดังนั้นการบันทึกแบบ LAE สามารถนำไปใช้ประโยชน์, ยกตัวอย่างเช่น เพื่อให้เห็นความแตกต่างได้อย่างรวดเร็วของภาวะหัวใจเต้นเร็วผิดปกติและการบีบตัวของหัวใจนอกจังหวะ (อังกฤษ: extrasystolies) และเพื่อการวินิจฉัยความผิดปกติของ DDD pacemaker. เมื่อเป็นประโยชน์พิเศษใน Atrio-biventricular และ AV block pacing แบบธรรมดา, การบันทึกภาพด้วยวิธีการทางไฟฟ้าของหลอดอาหารหัวใจห้องบนซ้ายจะช่วยในการวัดช่วงเวลาการนำไฟฟ้าระหว่างห้องด้านบน, ซึ่งเป็นตัวพิจารณาที่สำคัญของความล่าช้า AV ในการกระตุ้น VDD และ DDD.
เมื่อเทียบกับคลื่นไฟฟ้าหัวใจพื้นผิว, การบันทึกภาพด้วยวิธีการทางไฟฟ้าของหลอดอาหารหัวใจห้องล่างซ้ายที่กรองแล้วช่วยในการตัดสินใจโดยตรงของขอบเขตของการเต้นของหัวใจที่ผิดจังหวะในผู้ป่วยโรคหัวใจล้มเหลว. ดังนั้นการหน่วงการนำไฟฟ้าที่หลอดอาหารหัวใจห้องล่างซ้าย (อังกฤษ: esophageal left ventricular conduction delay (LVCDE)) สามารถใช้เป็นตัวบ่งชี้เพิ่มเติมของการไม่สัมพันธ์กันระหว่างห้องล่าง (อังกฤษ: dyssynchrony interventricular) เพื่อแสดงให้เห็นถึงความเหมาะสมที่จะทำการปลูกถ่ายระบบการควบคุมการเต้นของห้วใจห้องล่างทั้งสองและเพื่อเป็นแนวทางการวางตำแหน่งของขั้วไฟฟ้าที่หัวใจห้องล่างด้านซ้าย
การบันทึก electrograms ของหลอดอาหารหัวใจด้านซ้ายต้องใช้ขั้วไฟฟ้าหลอดอาหารแบบ bipolar. ตัวอย่างเช่น สามารถใช้ TOslim (Osypka AG, Rheinfelden, Germany). มันจะต้องใช้ผ่านทางปากหรือทางจมูกที่มีหรือไม่มียาระงับประสาทอ่อน ๆ เพื่อขจัดสิ่งแปลกปลอมใน electrogram หลอดอาหารหัวใจห้องบนซ้ายและเพื่อปรับปรุงความแตกต่างระหว่างการเบี่ยงเบนหัวใจห้องบนซ้ายและความซับซ้อนของห้วใจห้องล่าง, แนะนำให้ใช้การกรองแบบ high-pass. ผลลัพธ์ที่ดีที่สุดจะได้รับจากการใช้เทคนิคการกรองแบบ high-pass ของ Butterworth (เช่น ผ่านทางการป้อนไฟกระแสตรงของเครื่องบันทึกคลื่นไฟฟ้าหัวใจมาตรฐานร่วมกับ Rostockfilter (Osypka AG, Rheinfelden, Germany) หรือโดยการใช้ตัวเลือก electrogram หลอดอาหารของ โปรแกรมเมอร์ Biotronik ICS 3000. ในกรณีนี้ไม่มีอุปกรณ์เพิ่มเติมอื่น[32]
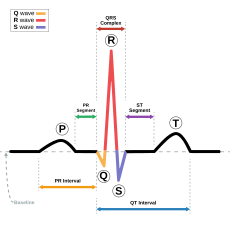
คลื่นและช่วงเวลา
[แก้]



การตามรอยของ ECG ทั่วไปของการเต้นของหัวใจหนึ่งวงรอบประกอบด้วยคลื่น P, QRS complex, คลื่น T, และคลื่น U, ซึ่งปกติจะสามารถเห็นได้ใน 50 ถึง 75% ของ ECGs เพราะมันจะถูกบังโดยคลื่น T และคลื่น P ใหม่ที่กำลังเกิดขึ้น[36]. เส้นฐาน (อังกฤษ: baseline) ของการแสดงภาพไฟฟ้าของหัวใจ (อังกฤษ: electrocardiogram) (segments แนวราบที่แบน) ถูกวัดว่าเป็นส่วนของการตามรอยหลังคลื่น T และก่อนหน้าคลื่น P ตัวต่อมาและ segment ระหว่างคลื่น P และ QRS complex ที่ตามมา (PR segment). ในหัวใจที่มีสุขภาพดีปกติ, baseline เป็นเสมือน isoelectric line (มีค่า 0 mV) และแทนค่าช่วงเวลาในวงรอบการเต้นของหัวใจเมื่อไม่มีกระแสไหลไปทางปลายบวกหรือปลายลบของสายขั้วไฟฟ้าของ ECG. อย่างไรก็ตาม, ในหัวใจที่เป็นโรค, baseline อาจถูกกดลง (เช่น หัวใจขาดเลือด) หรือถูกยกขึ้น (เช่น กล้ามเนื้อหัวใจตาย) เมื่อเทียบกับ isoelectric line เนื่องจากกระแสจากการบาดเจ็บระหว่างช่วง TP และ PR เมื่อหัวใจห้องล่างทั้งสองหยุดนิ่ง. ST segment ปกติจะยังคงอยู่ใกล้กับ isoelectric line เพราะว่านี่คือช่วงเวลาที่หังใจห้องล่างทั้งสองถูก depolarise อย่างเต็มที่ จึงไม่มีกระแสในสาย ECG. เนื่องจากการบันทึก ECG ส่วนใหญ่ไม่ได้บ่งชี้ว่าเส้น 0 mV อยู่ที่ไหน, แรงกดบน baseline มักจะแสดงการยกตัวของ ST segment และในทางกลับกันการยกตัวของ baseline จะแสดงการลดลงของ ST segment.[37]
| ช่วงเวลา | คำอธิบาย | ระยะเวลา |
|---|---|---|
| RR interval | ช่วงเวลาระหว่างคลื่น R หนึ่งและคลื่น R ต่อไป; อัตราการเต้นของหัวใจช่วงพักปกติอยู่ระหว่าง 60 ถึง 100 bpm. | 0.6 to 1.2 วินาที |
| คลื่น P | ระหว่างการ depolarization ปกติของหัวใจห้องบน, เวกเตอร์ไฟฟ้าหลักจะชี้จาก SA node (เนื้อเยื่อในหัวใจห้องบนขวาที่สร้างแรงกระตุ้นให้หัวใจเต้น) ไปยัง AV node (ส่วนของระบบควบคุมไฟฟ้าของหัวใจที่ประสานงานด้านบนของหัวใจ) และกระจายจากห้องบนขวาไปยังห้องบนซ้าย. มันกลายเป็นคลื่น P บน ECG. | 80 ms |
| PR interval | PR interval ถูกวัดจากจุดเริ่มต้นของคลื่น P ไปยังจุดเริ่มต้นของ QRS complex. PR interval สะท้อนเวลาที่แรงกระตุ้นไฟฟ้าใช้ในการเดินทางจาก SA node ผ่าน AV node เข้าไปในหัวใจห้องล่างทั้งสอง. เพราะฉะนั้น PR interval เป็นการประมาณที่ดีของการทำหน้าที่ของ AV node. | 120 to 200 ms |
| PR segment | PR segment เชื่อมต่อคลื่น P เข้ากับ QRS complex. เวกเตอร์แรงกระตุ้นจะวิ่งจาก AV node ไปยัง Bundle of His [38] ต่อไปยัง bundle branches จากนั้นก็ไปยัง Purkinje fibers. กิจกรรมไฟฟ้านี้ไม่ได้สร้างแรงบีบโดยตรง เพยงแต่เดินทางลงล่างไปที่หัวใจห้องล่างทั้งสอง, และนี่แสดงออกมาเป็นเส้นแบนบน ECG. PR interval เกี่ยวข้องทางคลีนิคมากกว่า. | 50 ถึง 120 ms |
| QRS complex | QRS complex สะท้อนการ depolarization ของหัวใจห้องล่างขวาและซ้ายอย่างรวดเร็ว. หัวใจหัองล่างมีกลุ่มกล้ามเนื้ออันใหญ่เมื่อเทียบกับหัวใจห้องบน, ดังนั้น QRS complex ปกติจะมีขนาดที่ใหญ่กว่าคลื่น P. | 80 to 120 ms |
| J-point | หมายถึงจุดที่ QRS complex สิ้นสุดและ ST segment เริ่มต้น. มันใช้วัดปริมาณของแรงยกหรือแรงกดของ ST ที่ปรากฏ. | N/A |
| ST segment | ST segment เชื่อมต่อ QRS complex เข้ากับคลื่น T. ST segment แทนช่วงเวลาที่ห้องล่างถูก depolarized. มันเป็น isoelectric. | 80 to 120 ms |
| คลื่น T | คลื่น T แทนการ repolarization (หรือการคืนตัว) ของหัวใจห้องล่าง. ช่วงเวลาจากจุดเริ่มต้นของ QRS complex ไปยังยอดของคลื่น T ถูกเรียกว่าเป็นช่วงเวลาไม่ตอบสนองสมบูรณ์. ครึ่งหลังของคลื่น T ถูกเรียกว่าเป็นช่วงเวลาไม่ตอบสนองสัมพันธ์ (หรือช่วงเวลาอ่อนแอ). | 160 ms |
| ST interval | ST interval ถูกวัดจาก J point ถึงปลายของคลื่น T. | 320 ms |
| QT interval | QT interval ถูกวัดจากจุดเริ่มต้นของ QRS complex ไปยังปลายของคลื่น T. QT interval ที่ยาวขึ้นเป็นปัจจัยเสี่ยงสำหรับการเต้นของหัวใจห้องล่างไม่สม่ำเสมอ (อังกฤษ: ventricular tachyarrhythmias) และการตายฉับพลัน. มันแปรตามอัตราการเต้นของหัวใจและ, สำหรับส่วนเกี่ยวข้องด้านคลีนิค, ต้องการการ correction สำหรับสิ่งนี้, จึงอยู่ในรูป QTc. | สูงได้ถึง 420 ms ที่อัตราการเต้นของหัวใจที่ 60 bpm |
| คลื่น U | คลื่น U ถูกสร้างเป็นสมมติฐานว่าเกิดจากการ repolarization ของผนังแบ่งระหว่างหัวใจห้องล่าง. ปกติมันจะมีขนาดของคลื่นเล็ก, และบ่อยมากที่จะไม่ปรากฏด้วยซ้ำ. มันจะตามคลื่น T เสมอ, และมีขนาดคลื่นในทิศทางเดียวกันด้วย. ถ้ามันปรากฏชัดเจนมาก, สงสัยว่าจะเป็นภาวะโปแตสเซียมในเลือดต่ำ, ภาวะแคลเซียมสูงในเลือดหรือภาวะต่อมไทรอยด์ทำงานเกิน[39] | |
| คลื่น J | คลื่น J, J-point หรือ Osborn wave ที่สูงปรากฏว่าเป็นคลื่น delta ที่มาช้าโดยปรากฏต่อจาก QRS หรือเป็นคลื่น R ที่สองขนาดเล็ก. มันถูกพิจารณาว่าเป็นอาการบ่งโรคของสภาวะที่ร่างกายมีอุณหภูมิต่ำเกินไปหรือภาวะเลือดมีแคลเซียมมาก[40] |
แต่เดิม, ได้มีการตั้งข้อสังเกตในการเบี่ยงเบนสี่ประการ, แต่หลังจากการแก้ไขทางคณิตศาสตร์สำหรับสิ่งแปลกปลอมที่เกิดจากตัวขยายสัญญาณรุ่นแรก ๆ มีการค้นพบการเบี่ยงเบนตัวที่ห้า. Einthoven เลือกตัวอักษร P, Q, R, S, และ T เพื่อระบุการตามรอยที่ถูกซ้อนทับบนป้ายที่ไม่ได้ถูกแก้ไข A, B, C, และ D[41].
ในการทำ ECG โดยการฉีดเข้าหัวใจ (อังกฤษ: intracardiac electrocardiograms) เช่นอย่างที่สามารถหาซื้อได้จากเซ็นเซอร์ของเครื่องกระตุ้นหัวใจ,เราจะสามารถเห็นคลื่นเพิ่มเติม นั่นคือ การเบี่ยงเบน H ซึ่งสะท้อนการ depolarization ของ bundle of His[42]. H-V interval, ในทางกลับกัน, เป็นช่วงระยะเวลาจากจุดเริ่มต้นของการเบี่ยงเบน H ถึงจุดเริ่มต้นที่เกิดขึ้นเร็วที่สุดของการ depolarization ของห้องล่างที่ถูกบันทึกโดยลีดใดลีดหนึ่ง[43]
เวกเตอร์และมุมมอง
[แก้]
การแปลความหมายของคลื่นไฟฟ้าหัวใจขึ้นอยู่กับความคิดที่ว่า ลีดที่แตกต่างกัน (หมายถึงลีดคลื่นไฟฟ้าหัวใจ I, II, III, aVR, aVL, aVF และลีดหน้าอก) "มอง" หัวใจจากมุมที่แตกต่างกัน. แบบนี้มีประโยชน์สองประการ, ประการแรก ลีดที่จะแสดงปัญหา (เช่น ST segment สูง) สามารถใช้เพื่อสรุปว่าภูมิภาคไหนของหัวใจที่ได้รับผลกระทบ. ประการที่สอง ทิศทางโดยรวมของการเดินทางของคลื่นของการ depolarisation ยังสามารถสรุปได้ด้วย, ซึ่งสามารถที่จะเปิดเผยถึงปัญหาอื่น ๆ แบบนี้เรียกว่าแกนของหัวใจ. การตัดสินใจของแกนของหัวใจขึ้นอยู่กับแนวคิดของเวกเตอร์, ซึ่งอธิบายการเคลื่อนที่ของคลื่น depolarisation. จากนั้น เวกเตอร์นี้จะสามารถอธิบายในแง่ของชิ้นส่วนที่เกี่ยวข้องกับทิศทางของลีดที่พิจารณาอยู่. ชิ้นส่วนหนึ่งจะอยู่ในทิศทางของลีดและนี่จะถูกเปิดเผยในพฤติกรรมของ QRS complex และอีกชิ้นส่วนหนึ่งจะอยู่ที่ 90° ถึงนี้ (ซึ่งไม่ควร). การเบี่ยงเบนบวกสุทธิใด ๆ ของ QRS complex (เช่นความสูงของคลื่น R ลบด้วยความลึกของคลื่น S) แสดงให้เห็นคลื่นของ depolarisation ที่แพร่กระจายผ่านหัวใจในทิศทางที่มีองค์ประกอบบางอย่าง (ของเวกเตอร์) ในทิศทางเดียวกันกับลีดในคำถาม.
แกน
[แก้]
แกนไฟฟ้าของหัวใจหมายถึงทิศทางทั่วไปของ depolarization wavefront ของหัวใจ (หรือหมายถึงเวกเตอร์ไฟฟ้า) ในระนาบด้านหน้า. ด้วยระบบการนำไฟฟ้าที่มีสุขภาพดี, แกนหัวใจจะเกี่ยวข้องกับบริเวณที่มีกลุ่มกล้ามเนื้อหลักของหัวใจ. ภายใต้สถานการณ์ปกติ, นี้คือห้องล่างซ้าย, ที่มีการสนับสนุนบางส่วนจากห้องล่างขวา. มันมักจะวางตัวในแนวไหล่ขวาไปทางขาซ้าย, ซึ่งสอดคล้องกับ quadrant ที่ด้อยกว่าทางด้านซ้ายของระบบอ้างอิง 16 แกน (อังกฤษ: hexaxial reference system), แม้ว่า -30° ถึง +90°จะถือเป็นปกติ. ถ้าห้องล่างซ้ายเพิ่มกิจกรรมหรือกลุ่มของมัน, มันจึงถูกเรียกว่า "แกนซ้ายเบี่ยงเบน" เมื่อแกนแกว่งรอบ ๆ ไปทางซ้ายเกิน -30°; อย่างไรก็ตาม, ในสภาวะที่ขัดแย้งในที่ซึ่งห้องล่างขวาจะเครียดหรือ hypertrophied, ดังนั้น แกนจะแกว่งไปรอบ ๆ เกิน +90° และ "แกนขวาเบี่ยงเบน"จะเกิดขึ้น. ความผิดปกติของระบบการนำกระแสของหัวใจสามารถรบกวนแกนไฟฟ้าโดยไม่จำเป็นต้องสะท้อนให้เห็นถึงการเปลี่ยนแปลงในกลุ่มกล้ามเนื้อ
| ปกติ | −30° to 90° | ปกติ | ปกติ |
| แกนซ้ายเบี่ยงเบน | −30° to −90° | อาจบ่งบอกถึง left anterior fascicular block หรือคลื่น Q จากกล้ามเนื้อหัวใจตายที่ด้อยกว่า | แกนซ้ายเบี่ยงเบนถือว่าเป็นเรื่องปกติในหญิงตั้งครรภ์และผู้ที่มีถุงลมโป่งพอง. |
| แกนขวาเบี่ยงเบน | +90° to +180° | อาจบ่งบอกถึง left posterior fascicular block หรือคลื่น Q จากกล้ามเนื้อหัวใจตายที่ด้านข้าง, หรือรูปแบบของความเครียดของหัวใจห้องล่างขวา | การเบี่ยงเบนทางขวาพิจารณาว่าปกติในเด็กและเป็นผลกระทบมาตรฐานของการมีหัวใจอยู่ขวา. |
| แกนขวาเบี่ยงเบนยิ่งยวด | +180° to −90° | หายาก, และพิจารณาว่าเป็น 'electrical no-man's land' |
ในการตั้งค่าของ right bundle branch block, แกนเบี่ยงเบนขวาหรือซ้ายอาจบ่งบอกถึง bifascicular block
กลุ่มลีด
[แก้]ใน 12 ลีดทั้งหมด, แต่ละตัวบันทึกกิจกรรมทางไฟฟ้าของหัวใจจากมุมมองที่แตกต่างกัน, แต่ก็ยังคงมีความสัมพันธ์กับพื้นที่ทางกายวิภาคของหัวใจที่แตกต่างกันเพื่อวัตถุประสงค์ในการระบุหัวใจขาดเลือดเฉียบพลันหรือได้รับบาดเจ็บ. สองลีดที่มองไปที่พื้นที่กายวิภาคของหัวใจจะเรียกมันว่ามันอยู่ติดกัน. ความเกี่ยวข้องของเรื่องนี้คือในการกำหนดว่าความผิดปกติของคลื่นไฟฟ้าหัวใจมีแนวโน้มที่จะเป็นตัวแทนของโรคจริงหรือเป็นการค้นพบปลอม

| ประเภท | สีบน chart | ลีด | กิจกรรม |
|---|---|---|---|
| ลีด inferior | เหลือง | Leads II, III และ aVF | ดูที่กิจกรรมไฟฟ้าจากจุดที่มองเห็นได้กว้างขวางของพื้นผิวด้อย (พื้นผิวกระบังลมของหัวใจ (อังกฤษ: diaphragmatic surface of heart)) |
| ลีด lateral | เขียว | I, aVL, V5 และ V6 | ดูที่กิจกรรมทางไฟฟ้าจากจุดที่มองเห็นได้กว้างขวางของผนังด้านข้างของหัวใจห้องล่างซ้าย
|
| ลีด septal | ส้ม | V1 และ V2 | ดูที่กิจกรรมไฟฟ้าจากจุดที่มองเห็นได้กว้างขวางของพื้นผิวที่เป็นผนังกั้นของหัวใจ (interventricular septum) |
| ลีด anterior | น้ำเงิน | V3 และ V4 | ดูที่กิจกรรมไฟฟ้าจากจุดที่มองเห็นได้กว้างขวางของผนังด้านหน้าของห้วใจห้องล่างซ้ายและขวา (Sternocostal surface of heart) |
นอกจากนี้, ลีดด้านหน้าของหัวใจสองลีดใด ๆ ที่วางเรียงต่อกันจะได้รับการพิจารณาให้อยู่ติดกัน. ตัวอย่างเช่น แม้ว่า V4 เป็นลีดนำหน้าและ V5 เป็นลีดด้านข้าง, พวกมันจะติดกันเพราะพวกมันอยู่เรียงต่อกัน. คำพูดธรรมดาเพื่อจำลีดที่อยู่ติดกันคือ "I see all leads" (inferior, septal, anterior และ lateral)

ลีด aVR นำเสนอมุมมองที่ไม่เฉพาะเจาะจงของหัวใจห้องล่างซ้าย. แต่ มันให้มุมมองภายในของผนังเยื่อบุไปถึงพื้นผิวของห้องบนขวา, จากมุมมองของมันที่ไหล่ขวา
การเลือกตัวกรอง
[แก้]การเฝ้าดูคลื่นไฟฟ้าหัวใจที่ทันสมัยมีตัวกรองหลายอย่างเพื่อการประมวลผลสัญญาณ. การตั้งค่าที่พบมากที่สุดคือโหมดเฝ้าดูและโหมดการวินิจฉัย. ในโหมดเฝ้าดูตัวกรองความถี่ต่ำทิ้งไป (หรือที่เรียกว่า high-pass filter เพราะสัญญาณสูงกว่าเกณฑ์จะถูกปล่อยให้ผ่านไปได้) ถูกปรับไว้ที่ 0.5 Hz หรือ 1 Hz และตัวกรองความถี่สูงทิ้งไป (หรือเรียกว่า low-pass filter เพราะสัญญาณต่ำกว่าเกณฑ์จะถูกปล่อยให้ผ่านไปได้) จะถูกตั้งไว้ที่ 40 Hz. วิธีการนี้จะช่วยจำกัดสิ่งแปลกปลอมที่เกิดขึ้นในการเฝ้าดูจังหวะหัวใจที่เกิดเป็นประจำ. ตัวกรอง high-pass จะช่วยลดเส้นพื้นฐานที่สะเปะสะปะและ low-pass filter ช่วยลดเสียงรบกวน 50 หรือ 60 เฮิรตซ์จากสายส่งไฟฟ้า (ความถี่เครือข่ายสายไฟฟ้าจะแตกต่างระหว่าง 50 และ 60 Hz ในแต่ละประเทศ). ในโหมดการวินิจฉัย, high-pass filter จะถูกตั้งไว้ที่ 0.05 เฮิรตซ์เพื่อช่วยทำการบันทึกค่าของ ST segments ที่แม่นยำ. low-pass filter จะถูกตั้งไว้ที่ 40, 100, หรือ 150 Hz เป็นผลให้การแสดงผลคลื่นไฟฟ้าหัวใจในโหมดการเฝ้าดูจะถูกกรองได้มากกว่าโหมดการวินิจฉัยเพราะ passband ของมันแคบกว่า[44]
คลื่นไฟฟ้าที่ไม่เข้าพวกกัน
[แก้]การวัดคลื่นไฟฟ้าหัวใจที่ไม่เข้าพวกกันเป็นการวัดแบบหนึ่งของปริมาณความแปรปรวนระหว่างรูปสัญญาณคลื่นไฟฟ้าหัวใจรูปหนึ่งกับอีกรูปหนึ่ง. การที่ไม่เข้าพวกกันนี้สามารถวัดได้โดยการวางขั้วไฟฟ้าหลายขั้วบนหน้าอกแล้วคำนวณความแปรปรวนในลักษณะรูปแบบของคลื่นจากสัญญาณที่ได้รับจากขั้วไฟฟ้าเหล่านี้. งานวิจัยล่าสุดแสดงให้เห็นคลื่นไฟฟ้าหัวใจที่ไม่เข้าพวกกันที่มักจะนำไปสู่ภาวะหัวใจเสียจังหวะ (อังกฤษ: cardiac arrhythmias)
ในอนาคต อุปกรณ์ฝังอาจถูกโปรแกรมให้วัดและติดตามความแตกต่างนั้น. อุปกรณ์เหล่านี้มีศักยภาพที่จะช่วยปัดภาวะการเสียจังหวะโดยการกระตุ้นเส้นประสาทเช่นเส้นประสาทเวกัส, การส่งมอบยาเช่นเบต้าบล็อกเกอร์และ, ถ้าจำเป็น, กระตุ้นหัวใจด้วยไฟฟ้า[45].
แถบจังหวะ
[แก้]แม้ว่าจะทีใช้หลายลีดซึ่งจะทำให้เกิดหลายเวกเตอร์ไฟฟ้าเพื่อประโยชน์ในการวินิจฉัยและให้ได้ข้อมูลเชิงลึกของสภาวะของหัวใจ, การเฝ้าดูโดยใช้เพียงลีดเดียว, ที่เรียกว่าแถบจังหวะ, สามารถนำมาใช้เพื่อดูแนวโน้มของการทำงานของหัวใจในแง่ของอัตราการเต้นของหัวใจ, การสม่ำเสมอ , การหยุดและจังหวะพื้นฐาน
ประวัติ
[แก้]รากศัพท์ของคำมาจาก'ไฟฟ้า'ในภาษากรีกเพราะมันเป็นเรื่องที่เกี่ยวข้องกับกิจกรรมไฟฟ้า, คำว่า Kardio เป็นภาษากรีกแปลว่าหัวใจและกราฟมีรากศัพท์จากภาษากรีกแปลว่า "การเขียน".
Alexander Muirhead ถูกรายงานว่าได้ติดสายไฟกับข้อมือของผู้ป่วยเพื่อจะบันทึกการเต้นของหัวใจของผู้ป่วยในขณะที่เรียนวิทยาศาสตร์ดุษฎีบัณฑิต (สาขาไฟฟ้า) ในปี 1872 ที่โรงพยาบาลเซนต์บาร์โธโลมิว[46]. กิจกรรมนี้ได้รับการบันทึกและมองเห็นได้โดยตรงโดยการใช้ Lippmann capillary electrometer โดยนักสรีรวิทยาชาวอังกฤษ John Burdon Sanderson[47]. คนแรกที่เข้าใกล้หัวใจจากมุมมองของไฟฟ้าเป็น Augustus Waller, ขณะที่เขาทำงานในโรงพยาบาลเซนต์แมรี่ใน Paddington, ลอนดอน[48]. เครื่อง electrocardiograph ของเขาประกอบด้วย Lippmann capillary electrometer ติดอยู่กับโปรเจกเตอร์. ร่องรอยจากการเต้นของหัวใจถูกฉายลงบนแผ่นถ่ายภาพไฟฟ้าตัวมันเองจับอยู่กับรถไฟของเล่น การทดลองนี้ได้ยอมให้การเต้นของหัวใจถูกบันทึกในเวลาจริง. ในปี 1911 เขาก็ยังคงเห็นการประยุกต์ใช้ทางคลินิกเล็ก ๆ น้อย ๆ สำหรับการทำงานของเขา

การพัฒนาเริ่มต้นเมื่อ Willem Einthoven, ขณะทำงานใน Leiden, เนเธอร์แลนด์ ใช้ string galvanometer ที่เขาประดิษฐ์ขึ้นในปี ค.ศ. 1901[49]. อุปกรณ์นี้มีความไวมากขึ้นกว่าทั้งเครื่อง capillary electrometer ที่ Waller ใช้และเครื่อง string galvanometer ที่ได้รับการคิดค้นแยกต่างหากในปี 1897 โดยวิศวกรชาวฝรั่งเศส Clément Ader[50] แทนที่จะใช้ขั้วไฟฟ้าที่ติดได้ด้วยตนเองอย่างเช่นในปัจจุบัน, อุปกรณ์ของ Einthoven จะแช่แต่ละชั้วแขนขาของพวกมันลงในภาชนะของสารละลายเกลือที่คลื่นไฟฟ้าหัวใจจะถูกบันทึกไว้
Einthoven กำหนดตัวอักษร P, Q, R, S, และ T ให้กับการเบี่ยงเบนหลายกรณี[41], และอธิบายรูปแบบของ ECG สำหรับความผิดปกติของหัวใจและหลอดเลือดในกรณีต่าง ๆ ในปี 1924 เขาได้รับรางวัลรางวัลโนเบลด้านการแพทย์สำหรับการค้นพบของเขา[51]
แม้ว่าหลักการพื้นฐานในยุคนั้นยังคงใช้อยู่ในปัจจุบัน, ความก้าวหน้าอย่างมากในขบวนการของ ECG ได้พัฒนาขึ้นในช่วงหลายปี. ตัวอย่างเช่น เครื่องมือต่าง ๆ มีวิวัฒนาการมาจากอุปกรณ์ในห้องปฏิบัติการที่ยุ่งยากมาเป็นระบบอิเล็กทรอนิกส์ที่กระทัดรัดที่มักจะมีการตีความคลื่นไฟฟ้าด้วยคอมพิวเตอร์[52]
การตรวจสอบทารกในครรภ์ด้วย ECG
[แก้]ECG ของทารกในครรภ์จะบันทึกกิจกรรมไฟฟ้าของทารกในครรภ์, และเมื่อดำเนินการเป็นส่วนหนึ่งของการเฝ้าดูในการคลอดบุตร, จะเกี่ยวข้องกับการใช้ขั้วไฟฟ้าเดียวส่งผ่านปากมดลูกของมารดาและแนบมากับหนังศีรษะของทารก[53]. อ้างอิงจากการตรวจสอบของ Cochrane, การเฝ้าดูทารกในครรภ์โดยใช้คลื่นไฟฟ้าหัวใจผสมกับการบันทึกการเต้นของหัวใจ (อังกฤษ: cardiotocography (CTG)) ส่งผลให้มีการทดสอบเลือดที่หนังศีรษะของทารกในครรภ์น้อยลงและการให้ความช่วยเหลือการผ่าตัดกับการเกิดที่น้อยลง, เมื่อเทียบกับการใช้ CTG เพียงอย่างเดียว[53]. ไม่มีความแตกต่างในจำนวนของการคลอดแบบผ่าหน้าท้อง (อังกฤษ: Caesarean deliveries) และมีเล็กน้อยที่จะแนะนำว่าเด็กทารกอยู่ในสภาพที่ดีกว่าในตอนที่เกิด[53].
อ้างอิง
[แก้]- ↑ Abbreviated from the German word Elektro-Kardiographie
- ↑ Harper, Douglas. "cardio-". Online Etymology Dictionary.
- ↑ ECG- simplified. Aswini Kumar M.D
- ↑ "ECG- simplified. Aswini Kumar M.D." LifeHugger. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2017-10-02. สืบค้นเมื่อ 11 February 2010.
- ↑ Walraven, G. (2011). Basic arrhythmias (7th ed.), pp. 1–11
- ↑ 6.0 6.1 6.2 6.3 6.4 Masters, Jo; Bowden, Carole; Martin, Carole (2003). Textbook of veterinary medical nursing. Oxford: Butterworth-Heinemann. p. 244. ISBN 0-7506-5171-7.
- ↑ Moyer VA (2 October 2012). "Screening for coronary heart disease with electrocardiography: U.S. Preventive Services Task Force recommendation statement". Annals of Internal Medicine. 157 (7): 512–8. doi:10.7326/0003-4819-157-7-201210020-00514. PMID 22847227.
- ↑ 8.0 8.1 8.2 Consumer Reports, American Academy of Family Physicians (April 2012), "EKGs and exercise stress tests: When you need them for heart disease — and when you don't" (PDF), Choosing Wisely: an initiative of the ABIM Foundation, Consumer Reports, คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2013-12-20, สืบค้นเมื่อ 14 August 2012
- ↑ "Summary of Medical Standards" (PDF). U.S. Federal Aviation Administration. 2006. สืบค้นเมื่อ 27 December 2013.
- ↑ Nyman, L.-A. (20 August 2004) APEX Medical Examination for Work at High Altitude. apex-telescope.org
- ↑ Alpert JS; Thygesen K; Antman E; Bassand JP (2000). "Myocardial infarction redefined—a consensus document of The Joint European Society of Cardiology/American College of Cardiology Committee for the redefinition of myocardial infarction". J Am Coll Cardiol. 36 (3): 959–69. doi:10.1016/S0735-1097(00)00804-4. PMID 10987628.
- ↑ McGinn S; White PD (1935). "Acute cor pulmonale resulting from pulmonary embolism". J Am Med Assoc. 104 (17): 1473–80. doi:10.1001/jama.1935.02760170011004.
- ↑ Rodger M, Makropoulos D, Turek M, Quevillon J, Raymond F, Rasuli P, Wells PS (October 2000). "Diagnostic value of the electrocardiogram in suspected pulmonary embolism". Am. J. Cardiol. 86 (7): 807–9, A10. doi:10.1016/S0002-9149(00)01090-0. PMID 11018210.
- ↑ Amal Mattu, Deepi Goyal, Barrett Jeffrey W, Joshua Broder, DeAngelis Michael, Peter Deblieux, Gus M Garmel, Richard Harrigan, David Karras, Anita L'Italien, David Manthey (2007). Emergency medicine: avoiding the pitfalls and improving the outcomes. Malden, Mass: Blackwell Pub./BMJ Books. p. 10. ISBN 1-4051-4166-2.
- ↑ Braunwald E. (Editor), Heart Disease: A Textbook of Cardiovascular Medicine, Fifth Edition, p. 108, Philadelphia, W.B. Saunders Co., 1997. ISBN 0-7216-5666-8.
- ↑ Van Mieghem C; Sabbe M; Knockaert D (2004). "The clinical value of the ECG in noncardiac conditions". Chest. 125 (4): 1561–76. doi:10.1378/chest.125.4.1561. PMID 15078775.
- ↑ "Amal Mattu's Emergency ECG Video of the Week". Ekgumem.tumblr.com. 5 November 2012. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2015-03-13. สืบค้นเมื่อ 28 February 2014.
- ↑ "2005 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care – Part 8: Stabilization of the Patient With Acute Coronary Syndromes". Circulation. 112: IV–89–IV–110. 2005. doi:10.1161/CIRCULATIONAHA.105.166561. PMID 16314375.
- ↑ "CARDEX Electrodes". CARDEX. สืบค้นเมื่อ 21 August 2014.
- ↑ See images of ECG electrodes [1] เก็บถาวร 2011-04-05 ที่ เวย์แบ็กแมชชีน [2]
- ↑ "Einthoven's Triangle". Library.med.utah.edu. เก็บจากแหล่งเดิมเมื่อ 2012-06-29. สืบค้นเมื่อ 2009-08-15.
- ↑ AHA Diagnostic ECG Electrode Placement เก็บถาวร 2012-09-15 ที่ เวย์แบ็กแมชชีน. WelchAllyn
- ↑ P.W. Macfarlane; E.N. Coleman. "RESTING 12-LEAD ECG ELECTRODE PLACEMENT AND ASSOCIATED PROBLEMS". scst.org.uk. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2009-02-01. สืบค้นเมื่อ 2014-09-10.
- ↑ "Paediatric ECG Interpretation – Life in the Fast Lane Medical Blog". Lifeinthefastlane.com. 20 August 2012. สืบค้นเมื่อ 28 February 2014.
- ↑ "Lead Placement". Univ. of Maryland School of Medicine Emergency Medicine Interest Group. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2011-07-20. สืบค้นเมื่อ 15 August 2009.
- ↑ "Limb Leads – ECG Lead Placement – Normal Function of the Heart – Cardiology Teaching Package – Practice Learning – Division of Nursing – The University of Nottingham". Nottingham.ac.uk. สืบค้นเมื่อ 15 August 2009.
- ↑ Frank G. Yanowitz. "Lesson 1: The Standard 12 Lead ECG". Library.med.utah.edu. เก็บจากแหล่งเดิมเมื่อ 2012-06-29. สืบค้นเมื่อ 15 August 2009.
- ↑ "Electrocardiogram explanation image". คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2006-05-25. สืบค้นเมื่อ 28 February 2014.
- ↑ Pasco Pasport EKG Sensor PS-2111, Sciencescope ECG Sensor, etc.
- ↑ Fay Johnson ECG presentation เก็บถาวร 2010-02-15 ที่ เวย์แบ็กแมชชีน. Cuesta College Home Page
- ↑ "Electrocardiogram Leads". CV Physiology. 26 March 2007. สืบค้นเมื่อ 15 August 2009.
- ↑ Ismer B: Utilization of the Esophageal Left Heart Electrogram in Cardiac Resynchronization and AV Block Patients. Hochschule Offenburg, Offenburg 2013, ISBN 978-3-943301-08-3
- ↑ Bazett HC. (1920). "An analysis of the time-relations of electrocardiograms". Heart (7): 353–370.
- ↑ Fridericia LS (1920). "The duration of systole in the electrocardiogram of normal subjects and of patients with heart disease". Acta Medica Scandinavica (53): 469–486.
- ↑ Lesson III. Characteristics of the Normal ECG เก็บถาวร 2014-05-22 ที่ เวย์แบ็กแมชชีน Frank G. Yanowitz, MD. Professor of Medicine. University of Utah School of Medicine. Retrieved on Mars 23, 2010
- ↑ A movie by the National Heart Lung and Blood Institute explaining the connection between an ECG and the electricity in heart: What Is the Heart?
- ↑ "Electrophysiological Changes During Cardiac Ischemia". Cvphysiology.com. 26 March 2007. สืบค้นเมื่อ 28 February 2014.
- ↑ มัดของกล้ามเนื้อหัวใจที่ส่งแรงกระตุ้นหัวใจจาก AV Node ไปยังหัวใจห้องล่างทั้งสองทำให้พวกมันหดตัว
- ↑ Andrew R Houghton; David Gray (27 January 2012). Making Sense of the ECG, Third Edition. Hodder Education. p. 214. ISBN 978-1-4441-6654-5. สืบค้นเมื่อ 20 May 2012.
- ↑ The "Normothermic" Osborn Wave Induced by Severe Hypercalcemia
- ↑ 41.0 41.1 Hurst JW (3 November 1998). "Naming of the Waves in the ECG, With a Brief Account of Their Genesis". Circulation. 98 (18): 1937–42. doi:10.1161/01.CIR.98.18.1937. PMID 9799216.
- ↑ H deflection. thefreedictionary.com citing: Mosby's Medical Dictionary, 8th edition. 2009
- ↑ H-V interval. thefreedictionary.com citing: McGraw-Hill Concise Dictionary of Modern Medicine. 2002
- ↑ Mark JB "Atlas of Cardiovascular Monitoring." p. 130. New York: Churchill Livingstone, 1998. ISBN 0-443-08891-8.
- ↑ Verrier, Richard L.Dynamic Tracking of ECG Heterogeneity to Estimate Risk of Life-threatening Arrhythmias. เก็บถาวร 2013-12-21 ที่ เวย์แบ็กแมชชีน CIMIT Forum. 25 September 2007.
- ↑ Ronald M. Birse,rev. Patricia E. Knowlden Oxford Dictionary of National Biography 2004 (Subscription required) – (original source is his biography written by his wife – Elizabeth Muirhead. Alexandernn Muirhead 1848–1920. Oxford, Blackwell: privately printed 1926.)
- ↑ Burdon Sanderson J; Page, F. J. M. (1878). "Experimental results relating to the rhythmical and excitatory motions of the ventricle of the frog heart". Proceedings of the Royal Society. 27 (185–189): 410–14. doi:10.1098/rspl.1878.0068.
- ↑ Waller AD (1887). "A demonstration on man of electromotive changes accompanying the heart's beat". J Physiol (Lond). 8 (5): 229–34. PMC 1485094. PMID 16991463.
- ↑ Rivera-Ruiz M; Cajavilca C; Varon J (29 September 1927). "Einthoven's String Galvanometer: The First Electrocardiograph". Texas Heart Institute journal / from the Texas Heart Institute of St. Luke's Episcopal Hospital, Texas Children's Hospital. 35 (2): 174–8. PMC 2435435. PMID 18612490.
- ↑ Interwoven W (1901). "Un nouveau galvanometre". Arch Neerl Sc Ex Nat. 6: 625.
- ↑ Cooper JK (1986). "Electrocardiography 100 years ago. Origins, pioneers, and contributors". N Engl J Med. 315 (7): 461–4. doi:10.1056/NEJM198608143150721. PMID 3526152.
- ↑ Mark, Jonathan B. (1998). Atlas of cardiovascular monitoring. New York: Churchill Livingstone. ISBN 0-443-08891-8.
- ↑ 53.0 53.1 53.2 Neilson JP (2012). "Fetal electrocardiogram (ECG) for fetal monitoring during labour". Cochrane Database Syst Rev. 4: CD000116. doi:10.1002/14651858.CD000116.pub3. PMID 22513897.
แหล่งข้อมูลอื่น
[แก้]- The whole ECG course on 1 A4 paper จาก ECGpedia, a wiki encyclopedia for a course on interpretation of ECG
- Wave Maven – a large database of practice ECG questions โดย Beth Israel Deaconess Medical Center
- PysioBank – a free scientific database with physiologic signals (here ecg)
- EKG Academy – free EKG lectures, drills and quizzes
- ECG Learning Center โดย Eccles Health Sciences Library ที่ University of Utah








