หลอดเลือดหัวใจ
| หลอดเลือดหัวใจ Coronary arteries | |
|---|---|
 หลอดเลือดหัวใจ (อักษรสีแดง) และองค์ประกอบสำคัญอื่น ๆ (อักษรสีน้ำเงิน) | |
| ตัวระบุ | |
| FMA | 49893 |
| อภิธานศัพท์กายวิภาคศาสตร์ | |
หลอดเลือดหัวใจ (อังกฤษ: coronary arteries) เป็นหลอดเลือด ชนิดหลอดเลือดแดงใน การไหลเวียนของเลือดรอบหัวใจ (coronary circulation) ซึ่งขนส่งเลือดที่เติมออกซิเจนแล้วไปยังกล้ามเนื้อหัวใจ หัวใจจำเป็นต้องใช้ออกซิเจนต่อเนื่องตลอดเวลาในการทำงานและดำรงอยู่ได้ เช่นเดียวกันกับเนื้อเยื่อหรืออวัยวะอื่น ๆ ในร่างกาย[1]
หลอดเลือดหัวใจพันรอบหัวใจทั้งหมด สองแขนงหลักคือหลอดเลือดแดงหัวใจซ้าย (LCA) และหลอดเลือดแดงหัวใจขวา (RCA) หลอดเลือดหัวใจสามารถแบ่งหมวดหมู่ได้ตามพื้นที่ของหัวใจที่ให้การไหลเวียน หมวดหมู่เหล่านี้คือ หลอดเลือดเยื่อบุหัวใจชั้นนอก (epicardial) อยู่เหนือเยื่อบุหัวใจชั้นนอกสุด (epicardium) และหลอดเลือดเล็ก (microvascular) อยู่ใกล้เยื่อบุหัวใจชั้นใน (endocardium)[2]
การทำงานที่ลดลงของหลอดเลือดหัวใจสามารถนำไปสู่การลดการไหลของออกซิเจนและสารอาหารไปยังหัวใจ สิ่งนี้ไม่เพียงส่งผลกระทบต่อปริมาณกล้ามเนื้อหัวใจเท่านั้น แต่ยังส่งผลต่อความสามารถของหัวใจในการสูบฉีดโลหิตไปทั่วร่างกาย ดังนั้นความผิดปกติหรือโรคของหลอดเลือดหัวใจอาจมีผลกระทบร้ายแรงต่อสุขภาพ อาจนำไปสู่โรคหลอดเลือดหัวใจตีบ หัวใจวาย และแม้กระทั่งเสียชีวิต[3]
โครงสร้าง
[แก้]หลอดเลือดหัวใจส่วนหลักจะประกอบด้วย หลอดเลือดแดงหัวใจซ้ายและหลอดเลือดแดงหัวใจขวา ซึ่งทั้งสองแยกย่อยเป็นหลายแขนงดังที่แสดงในรูป 'ระบบไหลเวียนของหลอดเลือดหัวใจ'
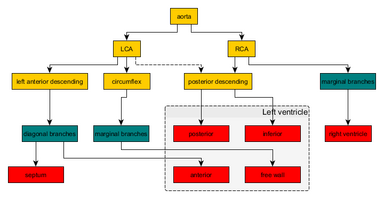
ระบบไหลเวียนของหลอดเลือดหัวใจ - หลอดเลือดแดงหัวใจซ้าย (LCA)
- หลอดเลือดแดงแขนงซ้ายลงด้านหน้า (Left anterior descending artery)
- หลอดเลือดแดงแขนงซ้ายอ้อมด้านข้าง (Left circumflex artery)
- หลอดเลือดแดงลงด้านหลัง (Posterior descending artery)
- รามัส หรือหลอดเลือดแดงอินเตอร์มีเดียต (Ramus หรือ intermediate artery)
- หลอดเลือดแดงหัวใจขวา (RCA)
- หลอดเลือดแดงขอบด้านขวา (Right marginal artery)
- หลอดเลือดแดงลงด้านหลัง (Posterior descending artery)
- หลอดเลือดแดงหัวใจซ้าย (LCA)
หลอดเลือดแดงหัวใจซ้าย (LCA) เริ่มจากหลอดเลือดแดงใหญ่ภายในจุดเชื่อมด้านซ้ายของลิ้นหัวใจเอออร์ติก และส่งเลือดไปทางด้านซ้ายของหัวใจ แยกออกเป็นสองแขนงคือหลอดเลือดแดงแขนงซ้ายลงด้านหน้าและหลอดเลือดแดงแขนงซ้ายอ้อมด้านข้าง หลอดเลือดแดงแขนงที่อยู่ด้านหน้าลงมาทางซ้ายนั้นจะไปเลี้ยงผนังกั้นช่องหัวใจห้องล่าง และ ผนังด้านหน้าของหัวใจห้องล่างซ้าย หลอดเลือดแดงแขนงซ้ายอ้อมด้านข้างนั้น จะไปเลี้ยงส่วนอื่นของผนังห้องล่างซ้าย ประมาณ 33% ของประชากรจะมีหลอดเลือดหัวใจด้านซ้ายต่อไปยังหลอดเลือดแดงแขนงลงด้านหลัง[4] ซึ่งกระจายโลหิตให้กับทำให้ผนังด้านหลังและด้านล่างของช่องหัวใจห้องล่าง บางครั้งจะมีแขนงที่สามเกิดขึ้นที่ทางแยกระหว่าง หลอดเลือดแดงแขนงซ้ายลงด้านหน้า และหลอดเลือดแดงแขนงซ้ายอ้อมด้านข้าง ที่เรียกว่าหลอดเลือดแดงรามัส หรือหลอดเลือดแดงอินเตอร์มีเดียต[5]
หลอดเลือดแดงหัวใจขวา (RCA) มีจุดเริ่มต้นอยู่ภายในจุดเชื่อมด้านขวาของลิ้นหัวใจเอออร์ติก มีแนวลงไปทางร่องโคโรนารีด้านขวา ผ่านไปยังจุดครักซ์ คอร์ดิซ (crux cordis) หลอดเลือดหัวใจด้านขวาส่วนใหญ่จะแตกแขนงเป็นหลอดเลือดแดงส่วนขอบด้านขวา (right marginal arteries) และใน 67% ของประชากร จะต่อเนื่องไปยังหลอดเลือดแดงลงด้านหลัง[4] หลอดเลือดแดงส่วนขอบด้านขวากระจายโลหิตบริเวณห้องหัวใจทางด้านขวา และหลอดเลือดแดงลงด้านหลังกระจายโลหิตบริเวณกล้ามเนื้อผนังหัวใจห้องล่างซ้ายด้านหลังและด้านล่าง
นอกจากนี้ยังมีหลอดเลือดแดงโคนัส (conus) ซึ่งมีอยู่เพียงประมาณร้อยละ 45 ของประชากรมนุษย์ ซึ่งทำให้เลือดไหลเวียนไปยังหัวใจได้เพิ่มเติมเมื่อหลอดเลือดแดงแขนงซ้ายลงด้านหน้าถูกอุดตัน[6][7]
นัยสำคัญทางคลินิก
[แก้]
การตีบแคบของหลอดเลือดแดงอาจเกิดจากกระบวนการที่เรียกว่า ภาวะหลอดเลือดแข็ง (atherosclerosis, arteriosclerosis, หรือ arteriolosclerosis) เกิดขึ้นเมื่อเนื้อเยื่อ (ประกอบด้วยไขมันและสารอื่น ๆ ) สะสมอยู่ตามผนังหลอดเลือดแดง สำหรับโรคหลอดเลือดหัวใจ (CAD) หรือโรคหัวใจขาดเลือด (IHD) เป็นคำศัพท์ที่ใช้อธิบายถึงการตีบของหลอดเลือดหัวใจ[8]
ในขณะที่โรคดำเนินไปการสะสมของแผ่นคราบสามารถยับยั้งการไหลเวียนของเลือดไปยังกล้ามเนื้อหัวใจ หากเกิดการขาดเลือดเฉพาะที่ (ischemia) หัวใจจะไม่สามารถทำงานได้อย่างถูกต้องโดยเฉพาะภายใต้ความเครียดที่เพิ่มขึ้น อาการเจ็บเค้นอกคงที่ คืออาการเจ็บหน้าอกเมื่อมีการออกแรง ซึ่งจะดีขึ้นด้วยการพักผ่อน อาการเจ็บเค้นอกที่ไม่คงที่ คืออาการเจ็บหน้าอกที่สามารถเกิดขึ้นได้ในเวลาพัก รู้สึกรุนแรงมากขึ้น และ/หรือนานขึ้นกว่าภาวะเจ็บเค้นอกคงที่ ซึ่งเกิดจากการตีบของหลอดเลือดมากขึ้น[9]

อาการหัวใจวายเป็นผลมาจากการแตกของคราบในหลอดเลือดอย่างฉับพลัน และการก่อตัวของก้อนลิ่มเลือดที่อุดตันการไหลเวียนของเลือดไปยังส่วนหนึ่งของหัวใจ ที่นำไปสู่อาการเนื้อตายเหตุขาดเลือด (infarct)
โรคหลอดเลือดหัวใจ (CAD) อาจส่งผลให้เกิดภาวะหัวใจล้มเหลวหรือภาวะหัวใจเต้นผิดจังหวะ หัวใจล้มเหลวเกิดจากการขาดออกซิเจนเรื้อรังเนื่องจากการไหลเวียนของเลือดลดลง ซึ่งเมื่อเวลาผ่านไปทำให้หัวใจอ่อนแอ ภาวะหัวใจเต้นผิดจังหวะเกิดจากการส่งผ่านเลือดไม่เพียงพอไปยังหัวใจ ซึ่งรบกวนสัญญาณแรงกระตุ้นไฟฟ้าของหัวใจ
หลอดเลือดหัวใจสามารถเกิดการตีบเมื่อตอบสนองต่อสิ่งเร้าต่าง ๆ ซึ่งส่วนใหญ่เป็นสารเคมี ซึ่งเรียกว่าปฏิกริยาสะท้อนของหัวใจ
นอกจากนี้ยังมีกรณีที่หายากคือ การฉีกของหลอดเลือดหัวใจที่เกิดขึ้นเอง (spontaneous coronary artery dissection) โดยที่ผนังของหลอดเลือดหัวใจเส้นหนึ่งรั่วทำให้เกิดอาการปวดอย่างรุนแรง การฉีกของหลอดเลือดหัวใจโดยธรรมชาตินั้นแตกต่างจาก CAD โดยไม่ได้เกิดจากการสะสมของคราบในหลอดเลือดแดง และมีแนวโน้มที่จะเกิดขึ้นในบุคคลที่อายุน้อยกว่า รวมถึงผู้หญิงที่เพิ่งคลอด หรือผู้ชายที่ออกกำลังกายอย่างหนัก[10]
นิรุกติศาสตร์
[แก้]คำว่า corona เป็นคำภาษาละตินหมายถึง มงกุฎ จากภาษากรีกโบราณ κορώνη (korōnè, พวงมาลัย, พวงมาลา) ถูกนำไปใช้กับหลอดเลือดหัวใจเนื่องจากความคล้ายคลึงกันทางสัณฐาน
คำว่า arterie ในภาษาแองโกล-ฝรั่งเศส (artaire ในภาษาฝรั่งเศสโบราณ และ artērium ในภาษาละติน) หมายถึง ท่อลม และ เส้นทางหลัก ถูกนำไปใช้กับหลอดเลือดหัวใจเนื่องจากหลอดเลือดแดงนั้นไม่ปรากฏมีเลือดหลังการเสียชีวิต
ดูเพิ่ม
[แก้]- การไหลเวียนของเลือดรอบหัวใจ
- หลอดเลือดแดงหัวใจซ้าย
- หลอดเลือดแดงหัวใจขวา
- หัวใจ
- หทัยวิทยา
- โรคหลอดเลือดเลี้ยงหัวใจ
- อาการปวดเค้นหัวใจ
- อาการปวดเค้นไม่เสถียร
- กล้ามเนื้อหัวใจตายเหตุขาดเลือด
อ้างอิง
[แก้]- ↑ "Coronary Arteries". Texas Heart Institute (ภาษาอังกฤษแบบอเมริกัน). สืบค้นเมื่อ 2019-09-01.
- ↑ Petersen, J. W.; Pepine, C. J. (2014). "Microvascular Coronary Dysfunction and Ischemic Heart Disease – Where Are We in 2014?". Trends in Cardiovascular Medicine. 25 (2): 98–103. doi:10.1016/j.tcm.2014.09.013. PMC 4336803. PMID 25454903.
- ↑ "Anatomy and Function of the Coronary Arteries". www.hopkinsmedicine.org (ภาษาอังกฤษ). สืบค้นเมื่อ 2019-09-01.
- ↑ 4.0 4.1 Costanzo, Linda S. (2018). Physiology (6th ed.). Philadelphia, PA: Elsevier. ISBN 9780323511896. OCLC 965761862.
- ↑ Fuster, V; Alexander RW; O'Rourke RA (2001). Hurst's The Heart (10th ed.). McGraw-Hill. p. 53. ISBN 978-0-07-135694-7.
- ↑ Wynn GJ, Noronha B, Burgess MI (2008). "Functional significance of the conus artery as a collateral to an occluded left anterior descending artery demonstrated by stress echocardiography". International Journal of Cardiology. 140 (1): e14–5. doi:10.1016/j.ijcard.2008.11.039. PMID 19108914.
- ↑ Schlesinger MJ, Zoll PM, Wessler S (1949). "The conus artery: a third coronary artery". American Heart Journal. 38 (6): 823–38. doi:10.1016/0002-8703(49)90884-4. PMID 15395916.
- ↑ "Coronary Artery Disease: Causes, Diagonosis & Prevention| cdc.gov". www.cdc.gov (ภาษาอังกฤษ). 2018-10-09. สืบค้นเมื่อ 2019-09-01.
- ↑ "Coronary Artery Disease". Cleveland Clinic (ภาษาอังกฤษ). สืบค้นเมื่อ 2019-09-01.
- ↑ "Coronary Artery Dissection: Not Just a Heart Attack". www.heart.org (ภาษาอังกฤษ). สืบค้นเมื่อ 2019-09-02.