โรคอารมณ์สองขั้ว
| โรคอารมณ์สองขั้ว (Bipolar disorder) | |
|---|---|
| ชื่ออื่น | Bipolar affective disorder (BPAD)[1], bipolar illness, manic depression, manic depressive disorder, manic-depressive illness[2], manic-depressive psychosis, circular insanity[2], bipolar disease[3] |
 | |
| โรคอารมณ์สองขั้วมีอาการเป็นคราวซึมเศร้าและคราวฟุ้งพล่าน | |
| สาขาวิชา | จิตเวช |
| อาการ | ความซึมเศร้าและอารมณ์ดีเป็นระยะ ๆ[4][5] |
| ภาวะแทรกซ้อน | ฆ่าตัวตาย ทำร้ายตนเอง[4] |
| การตั้งต้น | 25 ปี[4] |
| ประเภท | โรคอารมณ์สองขั้วประเภท 1, โรคอารมณ์สองขั้วประเภท 2 และอื่น ๆ[5] |
| สาเหตุ | สิ่งแวดล้อมและยีน[4] |
| ปัจจัยเสี่ยง | ประวัติในครอบครัว ถูกทารุณกรรมในวัยเด็ก ความเครียดระยะยาว[4] |
| โรคอื่นที่คล้ายกัน | โรคสมาธิสั้น ความผิดปกติทางบุคลิกภาพ โรคจิตเภท โรคใช้สารเสพติด (SUD)[4] |
| การรักษา | จิตบำบัด ยา[4] |
| ยา | ลิเทียม ยารักษาโรคจิต ยากันชัก[4] |
| ความชุก | 1-3%[4][6] |
โรคอารมณ์สองขั้ว (อังกฤษ: bipolar disorder ตัวย่อ BPD[7], BD) ที่เคยเรียกว่า manic depression (โรคซึมเศร้าที่มีอาการฟุ้งพล่าน) เป็นความผิดปกติทางจิต (mental disorder) ที่เป็นเหตุให้เกิดคราวซึมเศร้าและคราวอารมณ์ดีผิดปกติ[4][5][8] อารมณ์จะดีอย่างสำคัญโดยเป็นอาการฟุ้งพล่าน/เมเนีย (mania) หรืออาการเกือบฟุ้งพล่าน/ไฮโปเมเนีย (hypomania) อย่างหลังรุนแรงน้อยกว่าและไม่มีอาการโรคจิต[4] ในคราวที่เกิดอาการฟุ้งพล่าน คนไข้จะแสดงออกและรู้สึกอย่างผิดปกติว่า มีกำลัง มีความสุข หรือหงุดหงิด[4] มักตัดสินใจไม่ดีโดยไม่คำนึงถึงผลที่จะติดตามมา[5] และจำเป็นต้องนอนน้อยลง[5] ในคราวซึมเศร้า คนไข้อาจร้องไห้ มองชีวิตในแง่ลบ และไม่สบตากับผู้อื่น[4] ความเสี่ยงการฆ่าตัวตายของคนไข้จะสูงคือมากกว่า 6% ภายใน 20 ปีและจะทำร้ายตัวเองถึง 30-40%[4] โรคนี้สัมพันธ์อย่างสามัญกับปัญหาสุขภาพจิตอื่น ๆ เช่น โรควิตกกังวล และโรคใช้ยาเสพติด (SUD)[4]
แม้เหตุจะยังไม่ชัดเจน แต่ทั้งสิ่งแวดล้อมและยีนอาจเป็นปัจจัย[4] ยีนหลายอย่าง แต่ละอย่างมีผลเล็กน้อย ล้วนมีผลต่อโรค[4][9] ปัจจัยเสี่ยงทางสิ่งแวดล้อมรวมประวัติถูกทารุณกรรมในวัยเด็กและความเครียดระยะยาว[4] ความเสี่ยง 85% เชื่อว่ามาจากพันธุกรรม[10] โรคจัดว่า โรคอารมณ์สองขั้วประเภท 1 (bipolar I disorder) ถ้ามีคราวฟุ้งพล่าน (manic episode) อย่างน้อยหนึ่งคราว และมีหรือไม่มีคราวซึมเศร้าก็ได้ เทียบกับโรคอารมณ์สองขั้วประเภท 2 (bipolar II disorder) ที่มีคราวเกือบฟุ้งพล่าน (hypomanic episode) อย่างน้อยหนึ่งคราว ไม่มีคราวฟุ้งพล่านเต็ม ๆ และมีคราวซึมเศร้า (major depressive episode) อย่างน้อยหนึ่งคราว[5] ในคนไข้ที่มีอาการรุนแรงน้อยกว่าแต่เป็นระยะเวลานาน อาจวินิจฉัยว่าเป็นโรคไซโคลไทเมีย (เรียกอีกอย่างว่า cyclothymic disorder)[5] ถ้าอาการมีเหตุจากยาหรือโรค/อาการอื่น ๆ ก็จะจัดว่าเป็นโรคอื่น[5] โรคอื่น ๆ ที่อาจปรากฏอาการคล้าย ๆ กันรวมทั้งโรคสมาธิสั้น (ADHD) ความผิดปกติทางบุคลิกภาพ (PD) โรคจิตเภท และโรคใช้ยาเสพติดโดยยังมีโรคอื่น ๆ อีก[4] การตรวจด้วยเครื่องมือหรือทางแล็บไม่จำเป็นเพื่อวินิจฉัย แต่การตรวจเลือดหรือการถ่ายภาพ (เช่น ด้วย MRI) อาจทำเพื่อกันว่าเป็นโรคอื่น ๆ[11]
โรครักษาด้วยยา เช่น ยาปรับอารมณ์ให้เสถียร (mood stabilizer) ยารักษาโรคจิต (antipsychotic) และจิตบำบัด (psychotherapy)[4][12] ยาปรับอารมณ์ให้เสถียรอาจลดปัญหาทางอารมณ์ รวมยาลิเทียม (lithium) และยากันชักบางอย่าง เช่น คาร์บามาเซพีนและ valproate[4] อาจต้องกักคนไข้ไว้ในสถานพยาบาลจิตเวชถ้ามีความเสี่ยงต่อตนเองหรือผู้อื่นและไม่ยอมรักษา[4] ปัญหาทางพฤติกรรมที่หนัก เช่น ความไม่สงบวุ่นวายหรือการชวนวิวาท อาจรักษาด้วยยารักษาโรคจิตระยะสั้นหรือเบ็นโซไดอาเซพีน[4] ในคราวฟุ้งพล่าน แนะนำไม่ให้กินยาแก้ซึมเศร้า[4] เมื่อใช้ยาแก้ซึมเศร้าในคราวซึมเศร้า ควรใช้ร่วมกับยาปรับอารมณ์ให้เสถียร[4] การรักษาทางจิตเวชด้วยไฟฟ้า (ECT) แม้จะไม่มีข้อมูลงานวิจัยมาก อาจลองได้สำหรับคนไข้ที่ไม่ตอบสนองต่อการรักษาอื่น ๆ[4][13] ถ้าจะหยุดการรักษา แนะนำให้ค่อย ๆ หยุด[4] คนไข้จำนวนมากมีปัญหาทางการเงิน ทางสังคม และทางอาชีพเพราะโรคนี้[4] โดยปัญหาเกิดในอัตรา 25-33% โดยเฉลี่ย[4] ความเสี่ยงตายเพราะเหตุธรรมชาติ เช่น โรคหลอดเลือดเลี้ยงหัวใจ (CHD) ในคนไข้สูงเป็นสองเท่าของกลุ่มประชากรทั่วไปเพราะวิถีการดำเนินชีวิตและผลข้างเคียงของยา[4]
โรคมีผลต่อประชากรโลกประมาณ 1%[14] ในสหรัฐ คนประมาณ 3% ประเมินว่าจะมีโรคในชีวิตของตนช่วงหนึ่ง โดยอัตราการเกิดดูเหมือนจะคล้ายกันทั้งหญิงชาย[6][15] อายุสามัญที่อาการเริ่มเกิดอยู่ที่ 25 ปี[4] ภาระทางเศรษฐกิจเกี่ยวกับโรคในสหรัฐประเมินว่าอยู่ที่ 45,000 ล้านเหรียญสหรัฐในปี 1991 (ประมาณ 1.2 ล้านล้านบาท)[16] ส่วนใหญ่เป็นเรื่องการหยุดงานมากกว่าปกติโดยประเมินว่าอยู่ที่ 50 วันต่อปี[16] คนไข้มักมีปัญหาความเป็นมลทินทางสังคม[4]
อาการ

ทั้งความฟุ้งพล่านและความซึมเศร้ามีอาการเป็นปัญหาทางอารมณ์ ทางการเคลื่อนไหวเหตุจิตใจ ทางจังหวะรอบวัน และทางประชาน/ความคิด ความฟุ้งพล่านอาจมีระดับต่าง ๆ เริ่มจากภาวะครึ้มใจ (euphoria) ที่เป็นอาการฟุ้งพล่านแบบคลาสสิก จนถึงอารมณ์ละเหี่ย (dysphoria) และหงุดหงิด อาการหลักคือมีกำลังทำอะไร ๆ โดยมีเหตุทางจิตใจ อาจมีพร้อมกับความภูมิใจในตนหรือภาวะคิดว่าตนเขื่อง (grandiosity) การพูดเร็ว และรู้สึกว่าตนคิดเร็วที่เป็นอัตวิสัย (คือคนอื่นอาจไม่เห็นด้วย) มีพฤติกรรมทางสังคมอย่างไม่ยับยั้ง และความหุนหันพลันแล่น/ทำอะไรตามอำเภอใจ[19] อาการเกือบฟุ้งพล่าน (hypomania) ต่างกับอาการฟุ้งพล่าน (mania) โดยระยะเวลาที่เป็น คืออาการเกือบฟุ้งพล่านต้องมีต่อกัน 4 วันเทียบกับอาการฟุ้งพล่านที่มีต่อกันเป็นอาทิตย์ และอาการเกือบฟุ้งพล่านไม่จำเป็นต้องรบกวนชีวิตประจำวัน[14] กลไกทางชีวภาพซึ่งเป็นเหตุให้เปลี่ยนจากคราวฟุ้งพล่านหรือเกือบฟุ้งพล่านไปเป็นคราวซึมเศร้ายังไม่ชัดเจน โดยทิศตรงกันข้ามก็เช่นกัน[20]
คราวฟุ้งพล่าน (manic episodes)

คราวฟุ้งพล่านจะเกิดเป็นระยะเวลาอย่างน้อยหนึ่งอาทิตย์โดยมีอารมณ์ดีหรือหงุดหงิด เริ่มตั้งแต่ภาวะครึ้มใจจนถึงอาการเพ้อ คนไข้ที่มีอาการฟุ้งพล่านหรือเกือบฟุ้งพล่านโดยทั่วไปจะมีพฤติกรรมหลายอย่างจากรายการดังต่อไปนี้ คือ พูดเร็วแบบขัดจังหวะไม่ได้ จำเป็นต้องนอนน้อยลง สมาธิสั้น ฟุ้งซ่าน ทำงานเพิ่มอย่างมีจุดมุ่งหมาย กายใจไม่สงบ มีพฤติกรรมที่หุนหันพลันแล่นเป็นไปตามอำเภอใจ มีพฤติกรรมเสี่ยง เช่น มีเพศสัมพันธ์เกิน หรือใช้จ่ายเกิน[21][22][23] เพื่อให้ผ่านเกณฑ์ว่ามีคราวฟุ้งพล่าน พฤติกรรมเหล่านี้ต้องรบกวนการเข้าสังคมหรือการทำงานของบุคคล[21][23] ถ้าไม่รักษา คราวฟุ้งพล่านปกติจะคงยืนถึง 3-6 เดือน[24]
คนไข้อาการฟุ้งพล่านบ่อยครั้งมีประวัติใช้ยาเสพติดที่เกิดขึ้นในระยะยาวโดยเป็นการ "ให้ยาแก่ตนเอง"[25] ในกรณีรุนแรงสุด คนไข้อาการฟุ้งพล่านอย่างบริบูรณ์อาจเกิดอาการโรคจิต คือไม่รู้ว่าอะไรจริงไม่จริง เป็นภาวะที่มีผลต่อทั้งความคิดและอารมณ์[23] อาจรู้สึกว่าตนไม่มีใครขวางได้ หรือเหมือนกับเป็นคนได้รับเลือก/มีกำหนดพิเศษ หรือกำลังทำภารกิจพิเศษ หรือมีไอเดียแบบเขื่อง ๆ หรือแบบหลงผิดอื่น ๆ[26] ซึ่งอาจทำให้มีพฤติกรรมรุนแรง หรือบางครั้งต้องเข้า รพ. จิตเวช[22][23] ความรุนแรงของอาการอาจวัดได้ด้วยมาตราแบบวัด เช่น Young Mania Rating Scale (สำหรับเด็กและเยาวชน) แต่ความเชื่อถือได้ของแบบวัดเหล่านี้ก็เป็นเรื่องน่าสงสัย[27]
ก่อนเริ่มเกิดอาการฟุ้งพล่านหรืออาการซึมเศร้า บ่อยครั้งมักจะมีปัญหาการนอนหลับ[28] อาการอื่น ๆ รวมทั้งอารมณ์แปรปรวน ความเปลี่ยนแปลงทางการเคลื่อนไหวเหตุจิต ความอยากอาหารที่เปลี่ยนไป และความวิตกกังวลที่เพิ่มขึ้น อาจเกิดถึง 3 อาทิตย์ก่อนที่อาการฟุ้งพล่านจะเกิด[29]
คราวเกือบฟุ้งพล่าน (hypomanic episodes)

อาการเกือบฟุ้งพล่าน (hypomania) เป็นอาการฟุ้งพล่านที่รุนแรงน้อยกว่า นิยามว่ามีอาการเช่นเดียวกันอย่างน้อย 4 วัน[23] แต่ไม่ได้รบกวนการเข้าสังคมและการทำอาชีพของบุคคลอย่างสำคัญ ไม่มีอาการโรคจิตต่าง ๆ เช่น อาการหลงผิดหรือประสาทหลอน และไม่จำเป็นต้องเข้า รพ. จิตเวช[21] การใช้ชีวิตทั่วไปความจริงอาจดีขึ้นในคราวเกือบฟุ้งพล่าน นักวิชาการบางส่วนจึงเชื่อว่า เป็นกลไกป้องกันตัวจากความซึมเศร้า[30] คราวเกือบฟุ้งพล่านน้อยครั้งจะแย่ลงจนกลายเป็นคราวฟุ้งพล่านแบบบริบูรณ์[30] คนไข้บางคนที่มีอาการนี้มีความสร้างสรรค์เพิ่มขึ้น[23][31] เทียบกับคนไข้อื่น ๆ ที่หงุดหงิดหรือตัดสินใจได้ไม่ดี
อาการเกือบฟุ้งพล่านอาจรู้สึกดีสำหรับคนไข้บางคน แม้โดยมากจะรู้สึกว่าทำให้เครียดและเป็นทุกข์[23] คนไข้ที่มีอาการนี้ มักจะไม่สำนึกถึงผลของพฤติกรรมของตนต่อคนรอบ ๆ ตัว แม้ครอบครัวและเพื่อนจะเห็นความแปรปรวนทางอารมณ์ คนไข้บ่อยครั้งก็ยังปฏิเสธว่า ไม่มีอะไรผิดปกติ[32] ที่เรียกว่าอาการเกือบฟุ้งพล่านถ้าไม่มีคราวซึมเศร้าต่อ ๆ มาด้วย บ่อยครั้งจัดว่าไม่เป็นปัญหา ยกเว้นถ้าอารมณ์แปรปรวนอย่างรวดเร็วและควบคุมไม่ได้[30] อาการจะคงยืนเป็นเวลาหลายอาทิตย์จนถึงหลายเดือนอย่างสามัญ[33]
คราวซึมเศร้า (depressive episodes)

อาการของคราวซึมเศร้าในโรคอารมณ์สองขั้วรวมทั้งความรู้สึกเศร้าอย่างคงยืน หงุดหงิดหรือโกรธ ไม่สนใจกิจกรรมที่เคยทำให้สุขใจ รู้สึกผิดเกินหรืออย่างไม่สมควร นอนมากหรือไม่พอ ความอยากอาหารหรือน้ำหนักเปลี่ยน ล้า ไม่มีสมาธิ เกลียดตนเองหรือรู้สึกไม่มีค่า คิดถึงความตายหรือการฆ่าตัวตาย[34] ในกรณีรุนแรง คนไข้อาจมีอาการโรคจิต โดยจัดในภาษาอังกฤษว่าเป็น severe bipolar disorder with psychotic features (โรคอารมณ์สองขั้วรุนแรงโดยมีอาการโรคจิต) ซึ่งรวมอาการหลงผิดและประสาทหลอน คราวซึมเศร้าจะคงยืนอย่างน้อย 2 สัปดาห์ และอาจทำให้ฆ่าตัวตายถ้าไม่รักษา[35]
ยิ่งเริ่มอาการในวัยเยาว์เท่าไร โอกาสการมีคราวซึมเศร้าเป็น 2-3 คราวแรกก็มากขึ้นเท่านั้น[36] เพราะเกณฑ์วินิจฉัยโรคบังคับให้มีคราวฟุ้งพล่านหรือเกือบฟุ้งพล่าน คนไข้จำนวนมากก็จะวินิจฉัยผิดในเบื้องต้นว่ามีโรคซึมเศร้า แล้วรักษาอย่างผิด ๆ ด้วยยาแก้ซึมเศร้า[37]
คราวอารมณ์ผสม (mixed affective episodes)
อาการอารมณ์ผสมเป็นภาวะที่มีทั้งอาการฟุ้งพล่านและอารมณ์ซึมเศร้าไปด้วยกัน[38] คนไข้ที่มีภาวะนี้อาจมีอาการฟุ้งพล่านเช่นความคิดเขื่องในขณะที่มีอาการซึมเศร้าไปด้วย เช่น ความรู้สึกผิดเกินควร หรือรู้สึกอยากตาย[38] ภาวะอารมณ์ผสมจัดว่า เสี่ยงต่อการฆ่าตัวตายสูง เพราะอารมณ์ซึมเศร้าเช่นสิ้นหวัง บ่อยครั้งเกิดกับอารมณ์แปรปรวนหรือการยับยั้งใจตนเองไม่ได้/ความหุนหันพลันแล่น[38] โรควิตกกังวลเกิดเป็นโรคร่วม (comorbidity) กับคราวอารมณ์ผสมมากกว่าคราวซึมเศร้าหรือคราวฟุ้งพล่านของโรค[38] การใช้ยาเสพติด (เช่น การดื่มเหล้า) ก็เพิ่มตามแนวโน้มเช่นนี้ด้วย ดังนั้น จึงอาจทำให้อาการของโรคปรากฏเหมือนกับเป็นผลของยาเสพติด[38]
อาการอื่น ๆ (associated features)
คำภาษาอังกฤษว่า associated features หมายถึงอาการที่บ่อยครั้งเกิดร่วมกับโรคแต่ไม่ได้อยู่ในเกณฑ์วินิจฉัยโรค ในคนไข้วัยผู้ใหญ่ โรคนี้บ่อยครั้งเกิดกับความเปลี่ยนแปลงทางประชาน/ความคิด[39] รวมทั้งการใส่ใจได้น้อยลง (สมาธิสั้น), ปัญหาเกี่ยวกับ executive functions และความจำบกพร่อง[40] คนไข้มีความรู้สึกอย่างไรกับโลกยังขึ้นอยู่กับระยะของโรค โดยมีลักษณะต่าง ๆ กันทั้งในคราวฟุ้งพล่าน คราวเกือบฟุ้งพล่าน และคราวซึมเศร้า[29] คนไข้อาจมีปัญหาทางความสัมพันธ์กับคนอื่น[41] เด็กมีอาการสามัญหลายอย่างที่เกิดก่อนโรค ผู้ภายหลังได้วินิจฉัยว่าเป็นโรคอารมณ์สองขั้ว เช่น ความผิดปกติทางอารมณ์ (รวมทั้งคราวซึมเศร้า) และโรคสมาธิสั้น (ADHD)[42]
โรคที่เกิดร่วม (comorbid conditions)
การวินิจฉัยว่าเป็นโรคอาจซับซ้อนเพราะมีโรคทางจิตเวชที่เกิดร่วมกันรวมทั้งโรคย้ำคิดย้ำทำ (OCD), โรคใช้ยาเสพติด (SUD), ความผิดปกติของการรับประทาน, โรคสมาธิสั้น (ADHD), โรคกลัวสังคม, อาการก่อนมีประจำเดือน (PMS) รวมทั้งโรคอารมณ์ละเหี่ยก่อนประจำเดือน (PMDD) หรือโรคตื่นตระหนก[25][34][43][44] การวิเคราะห์อาการและคราวการเกิดอาการในระยะยาว โดยเฉพาะถ้าได้ข้อมูลจากเพื่อนและสมาชิกครอบครัว จำเป็นเพื่อวางแผนการรักษาโรคที่เกิดร่วมต่าง ๆ เหล่านี้[45]
ความเป็นไปของโรค
ส่วนนี้ไม่มีการอ้างอิงจากเอกสารอ้างอิงหรือแหล่งข้อมูล โปรดช่วยพัฒนาส่วนนี้โดยเพิ่มแหล่งข้อมูลน่าเชื่อถือ เนื้อหาที่ไม่มีการอ้างอิงอาจถูกคัดค้านหรือนำออก |
อาการระยะเมเนียมักเกิดขึ้นเร็ว และเป็นมากขึ้นเรื่อย ๆ จนภายใน 2-3 สัปดาห์อาการจะเต็มที่อารมณ์รุนแรง ก้าวร้าวจนญาติจะรับไม่ไหวต้องพามาโรงพยาบาล อาการในครั้งแรก ๆ จะเกิดหลังมีเรื่องกดดัน แต่หากเป็นหลาย ๆ ครั้งก็มักเป็นขึ้นมาเองโดยที่ไม่มีปัญหาอะไรมากระตุ้นเลย
ข้อสังเกตประการหนึ่งคือคนที่อยู่ในระยะเมเนียจะไม่คิดว่าตัวเองผิดปกติ มองว่าช่วงนี้ตัวเองอารมณ์ดีหรือใคร ๆ ก็ขยันกันได้ ในขณะที่หากเป็นระยะซึมเศร้าคนที่เป็นจะพอบอกได้ว่าตนเองเปลี่ยนไปจากเดิม
ในระยะซึมเศร้าหากคนใกล้ชิดสนใจมักสังเกตไม่ยากเพราะเขาจะซึมลง ดูอมทุกข์ แต่อาการแบบเมเนียจะบอกยากโดยเฉพาะในระยะแรก ๆ ที่อาการยังไม่มาก เพราะดูเหมือนเขาจะเป็นแค่คนขยันอารมณ์ดีเท่านั้นเอง แต่ถ้าสังเกตจริง ๆ ก็จะเห็นว่าลักษณะแบบนี้ไม่ใช่ตัวตนของเขา เขาจะดูเวอร์กว่าปกติไปมาก
เหตุ
ปัจจุบันเชื่อว่า สาเหตุของความผิดปกติทางอารมณ์นั้นมีได้หลายสาเหตุ ซึ่งโดยรวม ๆ อาจแบ่งออกได้เป็น
- ปัจจัยทางชีวภาพ ได้แก่ ความผิดปกติของสารสื่อประสาทในสมอง, ความผิดปกติของระบบฮอร์โมนต่าง ๆ ในร่างกาย, ความผิดปกติของการทำงานในส่วนต่าง ๆ ของสมองที่เกี่ยวกับการควบคุมอารมณ์
- ปัจจัยทางจิตสังคม เช่น การไม่สามารถปรับตัวเข้ากับความเครียด หรือกับปัญหาต่าง ๆ ภายในชีวิตได้ ก็สามารถกระตุ้นให้เกิดความผิดปกติทางอารมณ์ขึ้นมาได้เช่นกัน อย่างไรก็ตาม ปัจจัยทางสังคมไม่ใช่สาเหตุของโรค แต่อาจเป็นตัวกระตุ้นให้โรคแสดงอาการได้
- ปัจจัยทางพันธุศาสตร์ ขณะนี้ เรายังไม่ทราบรูปแบบของการถ่ายทอดผ่านยีนที่ชัดเจนของโรคไบโพลาร์ แต่จากการศึกษาพบว่าสามารถพบโรคนี้ได้บ่อยขึ้นในครอบครัวที่มีผู้ป่วยเป็นโรคมากกว่าในประชากรทั่วไป
เหตุของโรคน่าจะต่าง ๆ กันระหว่างบุคคล และกลไกของโรคที่แน่นอนก็ยังไม่ชัดเจน[46] ยีนเชื่อว่ามีอิทธิพล 60-80% ต่อความเสี่ยงการเกิดโรคซึ่งแสดงว่ากรรมพันธุ์เป็นองค์ที่สำคัญ[43] ความสืบทอดได้ทางกรรมพันธุ์ของโรคสเปกตรัมอารมณ์สองขั้ว (bipolar spectrum disorder) ประเมินว่าอยู่ที่ 0.71[47] งานศึกษาในแฝดเหมือนที่จำกัดเพราะมีขนาดตัวอย่างน้อย แสดงว่ายีนมีอิทธิพลสำคัญ แต่สิ่งแวดล้อมก็สำคัญด้วย สำหรับโรคประเภทที่ 1 อัตราที่แฝดเหมือน (มียีนเดียวกัน) ทั้งสองจะมีโรค ประเมินว่าอยู่ที่ 40% เทียบกับแฝดต่างไข่ที่ 5%[21][48] เมื่อรวมโรคประเภทที่ 1 ประเภทที่ 2 และโรคไซโคลไทเมีย ก็จะได้อัตราที่ 42% และ 11% ตามลำดับ (แฝดเหมือน แฝดต่างไข่)[47] อัตราของโรคประเภทที่ 2 โดยไม่รวมประเภทที่ 1 จะต่ำกว่า คือ อัตราของโรคประเภทที่ 2 อย่างเดียวอยู่ที่ 23% และ 17% และอัตราของโรคประเภทที่ 2 บวกโรคไซโคลไทเมียอยู่ที่ 33% และ 14% อัตราที่ต่ำกว่าเช่นนี้อาจสะท้อนถึงภาวะวิวิธพันธุ์ทางพันธุกรรมที่สูงกว่าโดยเปรียบเทียบของโรคประเภทที่ 2[47] ั โรคอารมณ์สองขั้ว (BPD) มีเหตุเกิดโรคที่คาบเกี่ยวกับโรคซึมเศร้า (unipolar depression) ถ้าแฝดคนหนึ่งเป็นโรค BPD แฝดอีกคนหนึ่งจะมีอัตราเป็นโรค BPD หรือ UPD ที่ 67% และ 19% ตามลำดับ (แฝดเหมือน แฝดต่างไข่)[7] การมีโรคเหมือนกันที่ค่อนข้างต่ำระหว่างแฝดต่างไข่ที่โตมาร่วมกันแสดงว่า ปัจจัยทางสิ่งแวดล้อมในครอบครัวมีอิทธิพลจำกัด อย่างไรก็ดี การตรวจจับผลเช่นนี้ได้ก็จำกัดเช่นกันเพราะขนาดตัวอย่างน้อย[47] ฮอร์โมนเพศหญิงคือเอสโตรเจน พบว่าสัมพันธ์กับโรคนี้[49][50]
ทางพันธุกรรม
การศึกษาทางพันธุกรรมเกี่ยวกับพฤติกรรม (behavioral genetics) แสดงว่า บริเวณโครโมโซมและยีนแคนดิเดต (candidate gene) เป็นจำนวนมากสัมพันธ์กับความอ่อนแอต่อโรค โดยยีนแต่ละยีนจะมีผลน้อยจนถึงปานกลาง[43] ความเสี่ยงโรคจะถึงเกือบ 10 เท่าสำหรับญาติใกล้ชิด (พ่อแม่ลูก) ของคนไข้เมื่อเทียบกับกลุ่มประชากรทั่วไป เช่นเดียวกัน ความเสี่ยงโรคซึมเศร้าสำหรับญาติใกล้ชิดของคนไข้โรคอารมณ์สองขั้วจะเป็น 3 เท่าเมื่อเทียบกับกลุ่มประชากรทั่วไป[21] แม้ลำดับยีนที่สืบทอดร่วมกัน (genetic linkage)[A] ชุดแรกจะพบสำหรับอาการฟุ้งพล่านตั้งแต่ปี 1969[51] แต่งานศึกษาเช่นนี้ก็ให้ผลไม่คงเส้นคงวา[21] งานศึกษาความสัมพันธ์ทั่วจีโนม (GWAS) ขนาดใหญ่ที่สุดไม่พบโลคัสใด ๆ โดยเฉพาะที่มีผลมาก ซึ่งเสริมแนวคิดว่า ไม่ใช่แค่ยีนเดียวที่มีผลต่อโรคนี้ในกรณีโดยมาก[52] ภาวะพหุสัณฐานในยีน BDNF, DRD4, DAO และ TPH1 บ่อยครั้งสรุปว่าสัมพันธ์กับโรคนี้ โดยเบื้องต้นงานวิเคราะห์อภิมานก็สรุปอย่างเดียวกัน แต่ต่อมาล้มเหลวเมื่อแก้ปัญหาบางอย่างที่มีในงานศึกษา (คือ multiple testing)[53] เทียบกับภาวะพหุสัณฐานสองอย่างในยีน TPH2 ที่งานวิเคราะห์อภิมานระบุว่าสัมพันธ์กับโรคจริง ๆ[54]
เพราะผลที่ไม่คงเส้นคงวาของงานศึกษา GWAS งานศึกษาหลายงานจึงใช้วิธีวิเคราะห์ SNP คือวิเคราะห์ผลของภาวะพหุสัณฐานของนิวคลีโอไทด์เดี่ยว ๆ ในวิถีทางชีวภาพ (biological pathways)[B] วิถีที่สัมพันธ์กับโรคนี้ซึ่งงานศึกษาเหล่านี้ให้หลักฐานรวมทั้ง CRH signaling, cardiac β-adrenergic signaling, phospholipase C signaling, glutamate receptor signaling[55], cardiac hypertrophy signaling, Wnt signaling, notch signaling[56] และ endothelin 1 signaling ในบรรดายีน 16 ยีนที่งานเหล่านี้ได้ระบุ งานศึกษาคนไข้หลังเสียชีวิตได้พบยีน 3 ยีนที่ผิดปกติในส่วน dorsolateral prefrontal cortex ของสมองคือ CACNA1C, GNG2 และ ITPR2[57]
สิ่งที่ค้นพบชี้ไปที่ภาวะวิวิธพันธุ์ (heterogeneity) คือเป็นยีนต่าง ๆ กันที่ก่อโรคในครอบครัวต่าง ๆ[58] งานศึกษาความสัมพันธ์ทั่วจีโนมได้พบความสัมพันธ์ที่มีกำลังของโรคกับ SNP หลายรูปแบบ รวมทั้งยีนแปรของ CACNA1C, ODZ4 และ NCAN[43][52]
โรคสัมพันธ์กับการแสดงออกที่ลดลงของเอนไซม์ซ่อมดีเอ็เอโดยเฉพาะ ๆ และเพิ่มความเสียหายต่อดีเอ็นเอเพราะออกซิเดชั่น[59]
พ่อที่อายุมากสัมพันธ์กับโอกาสเสี่ยงโรคนี้ในบุตรที่เพิ่มขึ้น ซึ่งเข้ากับสมมติฐานว่า ยีนกลายพันธุ์เพิ่มขึ้น[60]
ทางสิ่งแวดล้อม
ปัจจัยทางจิตสังคมมีบทบาทสำคัญต่อการเกิดและวิถีการดำเนินของโรคนี้ และก็อาจมีปฏิสัมพันธ์กับปัจจัยทางพันธุกรรมด้วย[61] เป็นไปได้ว่า เหตุการณ์ชีวิตเร็ว ๆ นี้และความสัมพันธ์กับบุคคลอื่น ๆ มีอิทธิพลต่อการเริ่มและการเกิดอีกของคราวต่าง ๆ ของโรค ดังที่มีผลต่อโรคซึมเศร้าเช่นกัน[62] ในงานสำรวจ คนไข้ผู้ใหญ่ที่ได้วินิจฉัยว่าเป็นโรคนี้ 30-50% รายงานประสบการณ์บอบช้ำทางจิตใจและทารุณกรรมในวัยเด็ก ซึ่งสัมพันธ์กับการเกิดโรคที่เร็วกว่า อัตราการฆ่าตัวตายที่สูงกว่า และมีโรคที่เกิดร่วมกันมากกว่า โรคเช่น ความผิดปกติที่เกิดหลังความเครียดที่สะเทือนใจ (PTSD)[63] ในงานสำรวจ คนไข้ผู้ใหญ่ที่ได้วินิจฉัยว่าเป็นโรคนี้ 30-50% รายงานประสบการณ์บอบช้ำทางจิตใจและทารุณกรรมในวัยเด็ก ซึ่งสัมพันธ์กับการเกิดโรคที่เร็วกว่า อัตราการฆ่าตัวตายที่สูงกว่า และมีโรคที่เกิดร่วมกันมากกว่า โรคเช่น ความผิดปกติที่เกิดหลังความเครียดที่สะเทือนใจ (PTSD)[63] ผู้ใหญ่ที่ได้วินิจฉัยว่ามีโรคสเปกตรัมอารมณ์สองขั้ว (bipolar spectrum disorder) รายงานเหตุการณ์เครียดในวัยเด็กมากกว่าเทียบกับคนปกติ โดยเฉพาะที่เกี่ยวกับสิ่งแวดล้อมไม่ดีโดยไม่ได้เกิดจากพฤติกรรมของเด็กเอง[64]
ทางประสาท
แม้จะเกิดน้อยกว่า โรคหรือโรคที่มีอาการคล้ายโรคอารมณ์สองขั้วอาจมีเหตุจากหรือสัมพันธ์กับ ภาวะหรือการบาดเจ็บทางประสาท รวมทั้งโรคหลอดเลือดสมอง, การบาดเจ็บที่สมอง (TBI), การติดเชื้อเอชไอวี, โรคปลอกประสาทเสื่อมแข็ง (MS), พอร์ไฟเรีย และที่น้อยมากก็คือ โรคลมชักเหตุสมองกลีบขมับ (TLE)[65]
กลไก
ทางสรีรภาพ
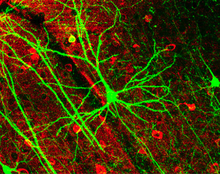
ความผิดปกติทางโครงสร้างหรือทางหน้าที่ของวงจรประสาทในสมองอาจเป็นเหตุของโรค งานวิเคราะห์อภิมานต่าง ๆ ที่ทบทวนงานศึกษาโรคที่ตรวจโครงสร้างสมองด้วย MRI รายงานปริมาตรในสมองที่ลดลงในส่วน rostral anterior cingulate cortex (ACC) ซีกซ้าย, insular cortex ส่วนหน้า, prefrontal cortex ส่วนล่าง (vPFC) และ claustrum มีรายงานการเพิ่มปริมาตรในโพรงสมองข้าง, globus pallidus, subgenual anterior cingulate และอะมิกดะลา และอัตราที่สูงกว่าของ hyperintensities (ส่วนที่ดูสว่างกว่าปกติ) ในภาพ MRI ในส่วนลึกของสมอง ซึ่งปกติแสดงการสูญเสียปลอกไมอีลินหรือแอกซอนในเนื้อขาว[66][67][68][69] ส่วนงานศึกษาด้วย fMRI แสดงว่า prefrontal cortex ส่วนล่าง (vPFC) ที่ควบคุมระบบลิมบิกโดยเฉพาะอะมิกดะลาอย่างผิดปกติ น่าจะมีส่วนให้เกิดการควบคุมอารมณ์และอาการทางอารมณ์ที่ไม่ดี[70] การรักษาอาการฟุ้งพล่านด้วยาเพิ่มการทำงานของ vPFC โดยทำให้เป็นปกติเทียบกับกลุ่มควบคุม ซึ่งแสดงว่าการทำงานของ vPFC ที่น้อยเกินเป็นตัวชี้บอกสภาพทางอารมณ์อย่างหนึ่ง อีกนัยหนึ่ง การทำงานเกินของอะมิกดะลาก่อนการรักษาจะลดลงหลังรักษาแล้วแต่ก็ยังมากกว่ากลุ่มควบคุม ซึ่งแสดงว่ามันเป็นตัวชี้บอกลักษณะสืบสายพันธุ์ (trait)[71]
คราวฟุ้งพล่านและคราวซึมเศร้ามักจะมีอาการเป็นการทำงานผิดปกติของ vPFC ด้านล่าง (ventral) หรือด้านบน (dorsal) เมื่อทำงานที่ต้องใส่ใจหรือเมื่อกำลังพักอยู่ คราวฟุ้งพล่านจะสัมพันธ์กับการทำงานที่ลดลงของ orbitofrontal cortex เทียบกับคราวซึมเศร้าที่สัมพันธ์กับเมแทบอลิซึมที่เพิ่มขึ้นเมื่อพัก คราวฟุ้งพล่านกับคราวซึมเศร้าจะจำกัดอยู่กับการทำงานผิดปกติของ vPFC ในซีกสมองโดยเฉพาะ ๆ คือความซึมเศร้าโดยหลักสัมพันธ์กับการทำงานผิดปกติของ vPFC ซีกซ้ายและความฟุ้งพล่านกับ vPFC ซีกขวา ความผิดปกติที่จำเพาะซีกสมองเช่นนี้เข้ากับความผิดปกติทางอารมณ์เนื่องกับรอยโรค การทำงานผิดปกติของ vPFC บวกกับการทำงานเกินของอะมิกดะลาพบทั้งในคนไข้ช่วงอารมณ์เป็นปกติ (euthymia) และในญาติผู้เป็นปกติ ซึ่งอาจระบุว่า เป็นลักษณะสืบสายพันธุ์[72]
ในคนไข้ช่วงที่อารมณ์ปกติ สมองส่วน lingual gyrus จะทำงานลดลง เทียบกับในช่วงฟุ้งพล่าน ที่สมองกลีบหน้าด้านล่างจะทำงานลดลง เทียบกับช่วงซึมเศร้า ที่ไม่เป็นเช่นนี้[73] ในคนไข้ ระบบลิมบิกส่วนล่างในสมองซีกซ้ายจะทำงานมากกว่า นี้เป็นระบบที่อำนวยประสบการณ์ทางอารมณ์และการตอบสนองที่ประกอบด้วยอารมณ์ ส่วนโครงสร้างต่าง ๆ ซึ่งมีหน้าที่ทางประชานในเปลือกสมองซีกขวาจะทำงานน้อยกว่า นี้เป็นระบบที่สัมพันธ์กับการควบคุมอารมณ์[74]
แบบจำลองที่เสนออย่างหนึ่งของโรคระบุว่า ความไวเกินของวงจรประสาทเกี่ยวกับรางวัลที่ประกอบด้วย frontostriatal circuit[C] เป็นเหตุของความฟุ้งพล่าน และความไวน้อยเกินของวงจรประสาทเหล่านี้เป็นเหตุของความซึมเศร้า[76]
ตามสมมติฐาน "kindling" เมื่อบุคคลผู้มีแนวโน้มทางกรรมพันธุ์ที่จะเกิดโรคประสบกับเหตุการณ์เครียด ขีดเริ่มเปลี่ยนของความเครียดที่ทำให้อารมณ์เปลี่ยนจะลดลงเรื่อย ๆ จนกระทั่งการเปลี่ยนอารมณ์จะเริ่ม (และเกิดอีก) เอง (โดยไม่ต้องมีเหตุการณ์เครียด) มีหลักฐานสนับสนุนความสัมพันธ์ระหว่างความเครียดในต้นชีวิตกับการทำงานผิดปกติของ hypothalamic-pituitary-adrenal axis (HPA axis) ซึ่งทำให้มันทำงานเกิน โดยอาจมีบทบาทต่อพยาธิกำเนิด[77][78]
องค์ประกอบของสมองที่ได้เสนอว่ามีบทบาทก็คือไมโทคอนเดรีย[46] และ sodium ATPase pump[79] โดยจังหวะรอบวัน (circadian rhythm) และการควบคุมของฮอร์โมนเมลาโทนินก็ดูจะเปลี่ยนไปด้วย[80]
ทางเคมีประสาท
โดพามีน ซึ่งเป็นสารสื่อประสาทอย่างหนึ่งอันเป็นเหตุให้อารมณ์เปลี่ยน พบว่าทำงานมากขึ้นในช่วงฟุ้งพล่าน[20][81] สมมติฐานโดพามีนระบุว่า โดพามีนที่เพิ่มขึ้นจะลดผลผลิตของยีน (downregulation)[D] ตามกระบวนการธำรงดุล ขององค์ในระบบและหน่วยรับสำคัญ ๆ ต่าง ๆ เช่น ลดความไวของหน่วยรับโดพามีน (dopaminergic receptor) ซึ่งมีผลให้สื่อประสาทด้วยโดพามีนลดลงอันเป็นลักษณะอย่างหนึ่งของช่วงซึมเศร้า[20] ช่วงซึมเศร้าก็จะยุติเพราะการเพิ่มผลผลิตของยีน (upregulation) ตามกระบวนการธำรงดุล ซึ่งก็อาจเริ่มวงจรอารมณ์แปรปรวนอีก[82]
กลูตาเมตจะเพิ่มขึ้นอย่างสำคัญใน dorsolateral prefrontal cortex ในช่วงฟุ้งพล่าน แล้วกลับเป็นปกติเมื่อผ่านช่วงนี้ไป[83] ส่วนการเพิ่มกรดแกมมาอะมิโนบิวทีริก (กาบา) อาจมีเหตุจากความผิดปกติทางพัฒนาการในระยะต้น ๆ ซึ่งมีผลให้เซลล์ย้ายที่ (migration) อย่างผิดปกติ แล้วก่อชั้นต่าง ๆ ในเปลือกสมองที่ผิดปกติ โครงสร้างเป็นชั้น ๆ เป็นเรื่องปกติในเปลือกสมอง[84]
ยาที่ใช้รักษาโรคอารมณ์สองขั้วอาจมีผลโดยปรับการส่งสัญญาณภายในเซลล์ (intracellular signaling) เช่น โดยกำจัด myo-inositol, ยับยั้ง cAMP signaling และเปลี่ยนจีโปรตีน[85] เข้ากับหลักฐานนี้ ระดับที่เพิ่มขึ้นของหน่วยย่อยโปรตีนคือ Gαi, Gαs และ Gαq/11 ได้พบทั้งในตัวอย่างสมองและเลือด รวมทั้งการเพิ่มการแสดงออกของ protein kinase A (PKA) และความไวต่อมัน[86] คือ เอนไซม์ PKA ทั่วไปจะเริ่มทำงานโดยเป็นส่วนของลำดับการส่งสัญญาณภายในเซลล์ (intracellular signalling cascade) และเกิดหลังจากที่หน่วยย่อย Gαs ได้แตกออกจากคอมเพล็กซ์จีโปรตีนแล้ว
วินิจฉัย

ไม่มีการตรวจพิเศษเพื่อช่วยวินิจฉัยโรคนี้ ข้อมูลหลักในการวินิจฉัยคือ การซักประวัติอาการ ความเป็นไปของโรค ความเจ็บป่วยทางจิตในญาติ การใช้ยาและสารต่าง ๆ หรือโรคประจำตัว เพราะยาบางขนานหรือโรคทางร่างกายบางโรคอาจมีอาการทางจิตเหมือนกับโรคอารมณ์สองขั้วได้ แพทย์จะนำข้อมูลจากคนไข้และญาติ ร่วมกับการตรวจร่างกายและตรวจสภาพจิตมาประมวลกันเพื่อการวินิจฉัย สำหรับผู้ที่สงสัยตนเองหรือคนใกล้ตัวว่าอาจเป็นโรค ควรไปพบแพทย์เพื่อให้ช่วยประเมินโดยละเอียดและวินิจฉัยโดยเร็ว เพื่อลดผลกระทบที่อาจเกิดขึ้นจากการเจ็บป่วย[ต้องการอ้างอิง]
โรคอารมณ์สองขั้วมักจะวินิจฉัยในวัยรุ่นหรือต้นวัยผู้ใหญ่ แต่โรคก็สามารถเกิดได้ชั่วชีวิต[5][87] การแยกโรคจากโรคซึมเศร้าขั้วเดียวอาจยาก และความล่าช้าของการได้วินิจฉัยที่ถูกต้องโดยเฉลี่ยยาวนานถึง 5-10 ปีหลังเริ่มเกิดอาการ[88] การวินิจฉัยโรคจะต้องพิจารณาปัจจัยหลายอย่าง รวมประสบการณ์ตามรายงานจากคนไข้เอง, พฤติกรรมผิดปกติตามรายงานของสมาชิกครอบครัว เพื่อน และเพื่อนร่วมงาน, อาการป่วยที่แพทย์พยาบาลสังเกตเห็นได้ และบ่อยครั้งการตรวจด้วยเครื่องมือหรือทางแล็บเพื่อกันโรคหรือภาวะอื่น ๆ แบบคำถามต่อผู้ดูแล คือ caregiver-scored rating scales โดยเฉพาะเมื่อถามมารดา พบว่าแม่นยำกว่ารายงานที่ได้จากครูหรือเด็กคนไข้เพื่อระบุเด็กที่มีโรค[89]
การประเมินมักทำในแผนกผู้ป่วยนอก โดยการรับเข้า รพ. อาจพิจารณาสำหรับผู้ที่มีความเสี่ยงต่อตนเองหรือผู้อื่น เกณฑ์วินิจฉัยที่ใช้กันมากที่สุดมาจาก DSM-5 ของสมาคมจิตเวชอเมริกัน (APA) และจาก ICD-10 ขององค์การอนามัยโลก เกณฑ์จาก ICD-10 มักใช้เพื่อตรวจรักษานอกสหรัฐ เทียบกับเกณฑ์ของ DSM ที่ใช้ตรวจรักษาในสหรัฐโดยยังเป็นเกณฑ์หลักที่ใช้ในงานศึกษาต่าง ๆ ด้วย DSM-5 ที่ตีพิมพ์ในปี 2013 มีตัวบ่งรายละเอียดโรค (specifier) ที่แม่นยำกว่า DSM-IV-TR ซึ่งเป็นรุ่นที่ตีพิมพ์ก่อน[90] การสัมภาษณ์กึ่งตามกรอบ เช่น KSADS และ SCID สามารถใช้ยืนยันวินิจฉัยว่ามีโรค
มีมาตราประเมินหลายอย่างที่สามารถใช้ตรวจคัดและประเมินว่ามีโรคหรือไม่[91] รวมทั้ง Bipolar Spectrum Diagnostic Scale, Mood Disorder Questionnaire, General Behavior Inventory และ Hypomania Checklist (HCL-32)[92] มาตราเหล่านี้ไม่สามารถทดแทนการตรวจของแพทย์ได้ แต่ใช้เพื่อรวบรวมอาการอย่างมีระบบ[92] อย่างไรก็ดี วิธีคัดกรองโรคนี้มักไม่ค่อยไวโรคโดยเปรียบเทียบ[91]
เกณฑ์วินิจฉัยคราวฟุ้งพล่าน
DSM-5 มีเกณฑ์วินิจฉัยคราวฟุ้งพล่านดังต่อไปนี้ คือ[93]
A. มีช่วงที่มีอารมณ์คึกคัก แสดงความรู้สึกโดยไม่รั้ง หรืออารมณ์หงุดหงิดที่ผิดปกติและคงอยู่ตลอดอย่างชัดเจนนานอย่างน้อย 1 สัปดาห์ (หรือนานเท่าใดก็ได้หากต้องอยู่ในโรงพยาบาล)
B. ในช่วงที่อารมณ์ผิดปกติ มีอาการดังต่อไปนี้อยู่ตลอดอย่างน้อย 3 อาการ (หรือ 4 อาการหากอารมณ์เพียงหงุดหงิด) โดยอาการเหล่านี้รุนแรงอย่างสำคัญ
- เชื่อมั่นเพิ่มขึ้นมาก หรือคิดว่าตนยิ่งใหญ่ มีความสามารถ
- ความต้องการนอนลดลง (เช่น ได้นอนแค่ 3 ชั่วโมงก็รู้สึกว่าเพียงพอแล้ว)
- พูดคุยมากกว่าปกติ หรือต้องการพูดอย่างไม่หยุด
- ความคิดแล่น คิดมากหลายเรื่องพร้อม ๆ กัน หรือผู้ป่วยรู้สึกว่าความคิดแล่นเร็ว
- วอกแวก (ได้แก่ ถูกดึงความสนใจได้ง่าย แม้สิ่งเร้าภายนอกจะไม่สำคัญหรือไม่เกี่ยวเนื่องกับสิ่งที่สนใจอยู่ในขณะนั้น)
- มีกิจกรรมซึ่งมีจุดหมายเพิ่มขึ้นมาก (ไม่ว่าจะเป็นด้านสังคม การงานหรือการเรียน หรือด้านเพศ) หรือกระสับกระส่ายมาก
- หมกมุ่นอย่างมากกับกิจกรรมที่ทำให้เพลิดเพลินแต่มีโอกาสสูงที่จะก่อความยุ่งยาก (เช่น ใช้จ่ายอย่างไม่อั้น ไม่ยับยั้งใจเรื่องทางเพศ หรือลงทุนทำธุรกิจอย่างโง่เขลา)
D. ความผิดปกติด้านอารมณ์ที่รุนแรงจนก่อความบกพร่องอย่างมากในด้านการงาน หรือกิจกรรมทางสังคมตามปกติ หรือสัมพันธภาพกับผู้อื่น หรือทำให้ต้องอยู่ในโรงพยาบาลเพื่อป้องกันอันตรายต่อตนเองหรือผู้อื่น หรือมีอาการโรคจิต
E. อาการมิได้เป็นจากผลโดยตรงด้านสรีรวิทยาจากสาร (เช่น สารเสพติด ยา หรือการรักษาอื่น) หรือจากภาวะความเจ็บป่วยทางกาย (เช่น ไทรอยด์เป็นพิษ)
หมายเหตุ: อาการคล้ายอาการฟุ้งพล่านที่เห็นชัดว่าเป็นจากการรักษาทางกายภาพของภาวะซึมเศร้า (เช่น การใช้ยา การรักษาด้วยไฟฟ้า การรักษาด้วยแสงสว่าง) ไม่ควรรวมอยู่ในการวินิจฉัยโรคอารมณ์สองขั้วประเภทที่ 1
เกณฑ์วินิจฉัยคราวซึมเศร้า
DSM-5 มีเกณฑ์วินิจฉัยคราวซึมเศร้าดังต่อไปนี้ คือ[94]
A. มีอาการดังต่อไปนี้ 5 อาการ (หรือมากกว่า) ร่วมกันอยู่นาน 2 สัปดาห์ และแสดงถึงการเปลี่ยนแปลงในด้านต่าง ๆ ไปจากแต่ก่อน โดยมีอาการอย่างน้อยหนึ่งข้อของ (1) อารมณ์ซึมเศร้า (2) เบื่อหน่าย ไม่มีความสุข
- มีอารมณ์ซึมเศร้าเป็นส่วนใหญ่ของวัน แทบทุกวัน โดยได้จากการบอกเล่าของผู้ป่วย (เช่น รู้สึกเศร้า หรือชีวิตไร้ความหมาย) หรือจากการสังเกตของผู้อื่น (เช่น เห็นว่าร้องให้)
- หมายเหตุ: ในเด็กและวัยรุ่น เป็นอารมณ์หงุดหงิดก็ได้
- ความสนใจหรือความสุขใจในกิจกรรมต่าง ๆ ทั้งหมดหรือแทบทั้งหมดลดลงอย่างมาก เป็นส่วนใหญ่ของวัน แทบทุกวัน (โดยได้จากการบอกเล่าของผู้ป่วย หรือจากการสังเกตของผู้อื่น)
- น้ำหนักลดลงโดยมิได้คุมอาหาร หรือเพิ่มขึ้นอย่างสำคัญ (คือน้ำหนักเปลี่ยนแปลงมากกว่าร้อยละ 5 ต่อเดือน) หรือเบื่ออาหารหรือเจริญอาหารแทบทุกวัน
- หมายเหตุ: ในเด็ก เป็นการไม่เพิ่มน้ำหนักตามควร
- นอนไม่หลับ หรือหลับมากไปแทบทุกวัน
- กระสับกระส่าย (psychomotor agitation) หรือ เชื่องช้า (retardation) แทบทุกวัน (จากการสังเกตของผู้อื่น มิใช่เพียงจากความรู้สึกของผู้ป่วยว่ากระวนกระวายหรือช้าลง)
- อ่อนเพลีย หรือไร้เรี่ยวแรงแทบทุกวัน
- รู้สึกตนเองไร้ค่า หรือรู้สึกผิดอย่างไม่เหมาะสมหรือมากเกินควร (อาจถึงขั้นหลงผิด) แทบทุกวัน (มิใช่เพียงแค่การโทษตนเองหรือรู้สึกผิดที่ป่วย)
- สมาธิหรือความสามารถในการคิดอ่านลดลง หรือตัดสินใจอะไรไม่ได้แทบทุกวัน (จากคำของผู้ป่วย หรือจากคนใกล้ตัว)
- คิดถึงเรื่องการตายอยู่เรื่อย ๆ (มิใช่แค่กลัวว่าจะตาย) คิดอยากตายอยู่เรื่อย ๆ โดยมิได้วางแผนแน่นอน หรือพยายามฆ่าตัวตายหรือมีแผนฆ่าตัวตายแน่นอน
B. อาการเหล่านี้ทำให้ผู้ป่วยทุกข์ทรมานอย่างสำคัญ หรือทำให้กิจกรรมด้านสังคม การงาน หรือด้านอื่น ๆ ที่สำคัญ บกพร่องลง
C. อาการมิได้เป็นจากผลโดยตรงด้านสรีรวิทยาจากสาร (เช่น สารเสพติด ยา) หรือจากภาวะความเจ็บป่วยทางกาย (เช่น ภาวะขาดไทรอยด์)
การวินิจฉัยแยกโรค
มีความผิดปกติทางจิตหลายอย่างที่มีอาการคล้ายกับที่พบในคนไข้โรคอารมณ์สองขั้ว รวมทั้งโรคจิตเภท โรคซึมเศร้า[95] โรคสมาธิสั้น (ADHD) และความผิดปกติทางบุคลิกภาพบางอย่าง เช่น ความผิดปกติทางบุคลิกภาพแบบก้ำกึ่ง (BPD)[96][97][98]
แม้จะไม่มีการทดสอบทางชีววิทยาหรือการตรวจพิเศษที่สามารถวินิจฉัยโรค[52] การตรวจเลือดหรือการสร้างภาพร่างกาย (เช่น MRI) สามารถทำเพื่อกันโรคอื่น ๆ ที่มีอาการคล้ายกับโรค โรคทางประสาท เช่น โรคปลอกประสาทเสื่อมแข็ง, การชักจำเพาะส่วน (partial seizure) ที่ซับซ้อน, โรคหลอดเลือดสมอง, เนื้องอกในสมอง, Wilson's disease, การบาดเจ็บในสมอง (TBI), โรคฮันติงตัน และโรคไมเกรนที่ซับซ้อน อาจมีอาการคล้ายโรคอารมณ์สองขั้ว[87] การบันทึกคลื่นไฟฟ้าสมอง (EEG) อาจใช้กันความผิดปกติทางประสาท (neurological disorder) เช่น โรคลมชัก และเอกซเรย์คอมพิวเตอร์หรือ MRI ที่ศีรษะอาจใช้กันรอยโรคในสมอง[87]
อนึ่ง ความผิดปกติของระบบต่อมไร้ท่อ เช่น ภาวะขาดไทรอยด์ (hypothyroidism) ภาวะต่อมไทรอยด์ทำงานมากเกิน (hyperthyroidism) โรคคุชชิง (Cushing's disease) เป็นต้น และโรคลูปัส อีริทีมาโตซัส ทั่วร่าง ซึ่งเป็นโรคเนื้อเยื่อเกี่ยวพัน ก็เป็นวินิจฉัยแยกโรคด้วย การติดเชื้อที่เป็นเหตุให้เกิดอาการฟุ้งพล่านคล้ายกับของโรคอารมณ์สองขั้วรวมสมองอักเสบเหตุไวรัสเริม (herpes encephalitis) เอชไอวี ไข้หวัดใหญ่ หรือซิฟิลิสระบบประสาท (neurosyphilis)[87] โรคขาดวิตามินบางชนิด เช่น โรคเพลแลกรา (pellagra) เหตุขาดวิตามินบี3, การขาดวิตามินบี12, การขาดวิตามินบี9 และ Wernicke Korsakoff syndrome เหตุขาดวิตามินบี1 ก็อาจก่ออาการฟุ้งพล่านได้ด้วย[87]
แพทย์อาจต้องพิจารณายารักษาและยาเสพติดที่ใช้เพื่อกันเหตุเหล่านี้ ยาสามัญที่ก่ออาการฟุ้งพล่านรวมทั้งยาแก้ซึมเศร้า, prednisone, ยารักษาโรคพาร์คินสัน, ฮอร์โมนไทรอยด์, ยากระตุ้น (รวมทั้งโคเคนและเมแทมเฟตามีน) และยาปฏิชีวนะบางชนิด[99]
สเปกตรัมในโรคอารมณ์สองขั้ว
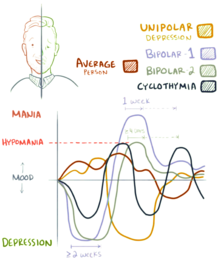
โรคสเปกตรัมอารมณ์สองขั้ว (bipolar spectrum disorders) รวมโรคอารมณ์สองขั้วประเภท 1 (bipolar I disorder), โรคอารมณ์สองขั้วประเภท 2 (bipolar II disorder), โรคไซโคลไทเมีย และโรคกรณีที่อาการยังไม่ถึงขีด ล้วนเป็นโรคที่ก่อความพิการหรือก่อความทุกข์อย่างสำคัญ[5][87] โรคเหล่านี้มีคราวซึมเศร้าที่สลับกับคราวฟุ้งพล่าน หรือกับคราวเกือบฟุ้งพล่าน หรือกับคราวอารมณ์ผสมที่มีทั้งอาการฟุ้งพล่านและซึมเศร้า[5] แนวคิดเกี่ยวกับสเปกตรัมโรคอารมณ์สองขั้วคล้ายกับแนวคิดดั้งเดิมของจิตแพทย์ชาวเยอรมันเอมีล เครพอลีน (Emil Kraepelin) เกี่ยวกับ manic depressive illness[100]
การมีอาการเกือบฟุ้งพล่านขั้วเดียวโดยไม่มีอาการซึมเศร้าได้ปรากฏในวรรณกรรมการแพทย์[101] จึงมีการเดาต่าง ๆ นา ๆ ว่า นี้อาจเกิดบ่อยครั้งกว่าในกลุ่มประชากรทั่วไปที่ไม่ได้รักษาหรือไม่ การดำเนินชีวิตทางสังคมที่ดีสำหรับบุคคลที่อาจประสบความสำเร็จสูงเหล่านี้อาจทำให้จัดว่าเป็นคนปกติ ไม่ใช่บุคคลที่อารมณ์แปรปรวนอย่างผิดปกติ
เกณฑ์และแบบย่อย
ทั้ง DSM และ ICD จัดโรคอารมณ์สองขั้วเป็นโรคต่าง ๆ คือเป็นโรคสเปกตรัมที่มีแนวเกิดอย่างต่อเนื่อง DSM-5 แบ่งเป็นแบบย่อยสามอย่าง คือ[5]
- โรคอารมณ์สองขั้วประเภท 1 (Bipolar I disorder) ต้องมีคราวฟุ้งพล่านอย่างน้อย 1 คราวเพื่อจะผ่านเกณฑ์วินิจฉัย[102] คราวซึมเศร้าเป็นเรื่องสามัญของกรณีคนไข้แบบนี้โดยมาก แต่ไม่จำเป็นเพื่อผ่านเกณฑ์วินิจฉัย[21] คำระบุรายละเอียด เช่น "mild (เบา), moderate (ปานกลาง), moderate-severe (ปานกลาง-หนัก), severe (หนัก)" และ "with psychotic features (มีอาการโรคจิต)" ควรเติมตามสมควรเพื่อระบุอาการและวิถีการดำเนินของโรค[5]
- โรคอารมณ์สองขั้วแบบ 2 (Bipolar II disorder) ไม่มีคราวฟุ้งพล่าน มีคราวเกือบฟุ้งพล่านอย่างน้อย 1 คราวและมีคราวซึมเศร้าอย่างน้อย 1 คราว[102] คราวเกือบฟุ้งพล่านต้องไม่กลายเป็นคราวฟุ้งพล่านอย่างบริบูรณ์ (คือ ไม่ก่อปัญหาทางสังคมหรือทางอาชีพอย่างรุนแรง และไม่มีอาการโรคจิต) และนี่อาจทำให้วินิจฉัยแบบย่อยนี้ได้ยาก เพราะคราวเกือบฟุ้งพล่านอาจปรากฏเป็นช่วงที่ทำการงานได้ดีมากและคนไข้มักจะรายงานน้อยกว่าระยะซึมเศร้าที่ก่อทุกข์และทำให้ทำอะไรไม่ได้
- โรคไซโคลไทเมีย มีประวัติทั้งคราวเกือบฟุ้งพล่านและคราวซึมเศร้าที่ไม่ผ่านเกณฑ์เป็นโรคซึมเศร้า[103]
เมื่อสมควร คำระบุรายละเอียด คือ "peripartum onset (เริ่มใกล้ ๆ ช่วงคลอดบุตร)" และ "with rapid cycling (อารมณ์สลับอย่างรวดเร็ว)" ควรใช้สำหรับแบบย่อยทุกอย่าง คนไข้ที่มีอาการที่ไม่ถึงเกณฑ์แต่ก่อทุกข์หรือความพิการอย่างสำคัญ และไม่ผ่านเกณฑ์ของแบบย่อยทั้งสามอาจวินิจฉัยเป็น other specified bipolar disorder หรือ unspecified bipolar disorder โดยแบบแรกจะใช้เมื่อแพทย์เลือกอธิบายว่าทำไมอาการจึงไม่ผ่านเกณฑ์วินิจฉัยเต็ม ๆ (เช่น อาการเกือบฟุ้งพล่านโดยไม่มีคราวซึมเศร้ามาก่อน)[5]
อารมณ์สลับอย่างรวดเร็ว
คนโดยมากที่ผ่านเกณฑ์เป็นโรคประสบกับคราวมีอาการหลายคราวโดยเฉลี่ย 0.4-0.7 คราวต่อปีโดยแต่ละคราวคงยืน 3-6 เดือน[104] rapid cycling (อารมณ์สลับอย่างรวดเร็ว) เป็นคำระบุวิถีการดำเนินของโรคที่สามารถใช้กับแบบย่อยของโรคทุกอย่าง โดยนิยามว่ามีคราวที่มีปัญหาทางอารมณ์ 4 คราวหรือยิ่งกว่าภายใน 1 ปีโดยเกิดเป็นส่วนสำคัญของวิถีการดำเนินโรค[34] คราวต่าง ๆ เหล่านี้จะแยกจากกันด้วยระยะโรคสงบ (อย่างบริบูรณ์หรือเป็นบางส่วน) อย่างน้อย 2 เดือนหรือเปลี่ยนขั้วไปเลย (คือ เปลี่ยนจากคราวซึมเศร้าเป็นคราวฟุ้งพล่าน หรือนัยตรงข้าม)[21] นิยามว่า อารมณ์สลับอย่างรวดเร็ว ที่อ้างอิงในวรรณกรรมการแพทย์มากที่สุด (รวมทั้ง DSM) เป็นของคู่นักวิชาการคือ Dunner และ Fieve คือมีคราวซึมเศร้า คราวฟุ้งพล่าน คราวเกือบฟุ้งพล่าน และคราวอารมณ์ผสมอย่างน้อย 4 คราวภายในระยะ 12 เดือน[105] สลับแบบเร็วมาก (ultra rapid คือเป็นวัน ๆ) และเร็วมากมาก (ultra-ultra rapid หรือ ultradian คือภายในวันเดียว) ก็มีกล่าวถึงเหมือนกัน[106] วรรณกรรมที่ตรวจการรักษาด้วยยาของอารมณ์ที่สลับเร็วไม่มีความเห็นพ้องกันที่ชัดเจนว่าอะไรเป็นวิธีรักษาที่ดีสุด[107]
การป้องกัน
ความพยามยามป้องกันโรคเพ่งความสนใจไปที่ความเครียด (เช่น ความทุกข์ยากในวัยเด็ก หรือในครอบครัวที่มีความขัดแย้งสูง) ซึ่งแม้จะไม่จัดว่าเป็นเหตุโดยเฉพาะของโรค แต่ก็ทำบุคคลที่อ่อนแอทางพันธุกรรมหรือทางชีวภาพให้เสี่ยงมีโรคหนักสูงขึ้น[108] มีการถกเถียงเกี่ยวกับความเป็นเหตุของการใช้กัญชากับโรค[109]
การรักษา
มียาและจิตบำบัดหลายอย่างที่ใช้รักษาโรค ในบางประเทศ คนไข้อาจหากลุ่มช่วยเหลือตนเอง (self-help group) และหาทางฟื้นสภาพ (ตาม recovery model) การเข้า รพ. อาจจำเป็นโดยเฉพาะคนไข้ที่มีคราวฟุ้งพล่านดังที่พบในโรคแบบ 1 ซึ่งคนไข้อาจยินยอมหรือไม่ยินยอม การอยู่ รพ. ระยะยาวปัจจุบันมีน้อยลงเนื่องจากการปฏิรูปให้คนไข้โรคจิตอยู่ใต้การดูแลของชุมชน (ในสังคมตะวันตก) ตั้งแต่ช่วงคริสต์ทศวรรษ 1950 แม้ก็ยังมีอยู่[110] ในบางประเทศ หลังจากออกจาก รพ. เป็นต้น หน่วยบริการชุมชนรวมทั้งศูนย์ที่คนไข้สามารถแวะมาหา ทีมแพทย์พยาบาลทางจิตในพื้นที่ซึ่งออกไปเยี่ยมคนไข้ ระบบช่วยหางานให้คนไข้ กลุ่มสนับสนุนที่คนไข้เป็นผู้นำ และโปรแกรมรักษาอย่างเข้มข้นในคลินิกนอก อาจเป็นบริการที่มี ซึ่งเรียกว่าเป็นโปรแกรมกึ่งผู้ป่วยใน (partial-inpatient programs)[111]
ทางจิตสังคม
จิตบำบัดเพื่อบรรเทาอาการหลัก ๆ รวมการสำนึกรู้ถึงตัวจุดชนวนคราวที่เกิดอาการ ลดอารมณ์เชิงลบในปฏิสัมพันธ์ทางสังคม สำนึกรู้อาการบอกเหตุก่อนที่จะมีอาการของโรคอย่างเต็มตัว และปฏิบัติตัวตามปัจจัยที่ทำให้โรคสงบ[112][113] การบำบัดทางความคิดและพฤติกรรม (CBT) ครอบครัวบำบัด และการให้การศึกษาเกี่ยวกับโรค (psychoeducation) มีหลักฐานมากสุดว่ามีประสิทธิผลป้องกันการเกิดโรคอีก ในขณะที่พฤติกรรมบำบัดคือ interpersonal and social rhythm therapy[E] และ CBT มีผลดีสุดในการรักษาอาการซึมเศร้าที่ยังเหลือ แต่งานศึกษาโดยมากก็ทำกับคนไข้โรคประเภทที่ 1 และการรักษาโรคช่วงที่เป็นปัจจุบันก็ยาก[114] แพทย์บางส่วนเน้นความจำเป็นต้องคุยกับคนไข้ที่มีอาการฟุ้งพล่าน และสร้างความสัมพันธ์เพื่อการรักษา (therapeutic alliance) กับคนไข้เพื่อช่วยให้ฟื้นสภาพ (ตาม recovery model)[115]
ด้วยยา

มียาหลายอย่างที่ใช้รักษาโรคอารมณ์สองขั้ว[62] ยาที่มีหลักฐานดีสุดก็คือ ลิเทียม ซึ่งมีผลรักษาคราวฟุ้งพล่านเมื่อกำลังเกิด ป้องกันการเกิดอีก และรักษาอาการซึมเศร้าของโรค[116] ยาลดความเสี่ยงการฆ่าตัวตาย ทำร้ายตัวเอง และการตายของคนไข้[117] ยังไม่ชัดเจนว่า ketamine (เป็นยาระงับความรู้สึกที่สามัญและใช้ในการผ่าตัด) มีประโยชน์สำหรับโรคนี้หรือไม่จนถึงปี 2015[118]
ยาปรับอารมณ์ให้เสถียร (mood stabilizer)
ลิเทียมและยากันชัก คือ คาร์บามาเซพีน, lamotrigine และ valproate ใช้เป็นยาปรับอารมณ์ให้เสถียร (mood stabilizer) เพื่อรักษาโรคนี้ ถึงแม้สามารถปรับอารมณ์ให้เสถียรในระยะยาว แต่ก็ไม่พบว่ามีผลช่วยอาการซึมเศร้าที่กำลังเป็นได้อย่างรวดเร็ว[119] โดยลิเทียมมักเลือกใช้เป็นอันดับแรกในระยะยาว[62]
คาร์บามาเซพีนมีประสิทธิผลรักษาคราวฟุ้งพล่าน โดยมีหลักฐานบ้างว่ามีผลดีกว่าในโรคที่สลับขั้วเร็ว หรือในคนไข้ที่มีอาการโรคจิตมากกว่า หรือมีอาการทางอารมณ์-โรคจิต (schizoaffective) มากกว่า แต่ก็ได้ผลน้อยกว่าเพื่อป้องกันการเกิดโรคอีกเทียบกับลิเทียมหรือ valproate[120][121]
ส่วน valproate ได้กลายเป็นยาสามัญที่ใช้รักษาคราวฟุ้งพล่านได้อย่างมีประสิทธิผล[122] ยา lamotrigine มีประสิทธิผลบ้างในการรักษาคราวซึมเศร้า และได้ผลดีสุดในคราวซึมเศร้าที่รุนแรง[123] และปรากฏว่ามีประโยชน์บ้างในการป้องกันการเกิดอีกของโรค แม้งานศึกษาที่ทำอาจมีปัญหา และไม่มีประโยชน์ต่อโรคประเภทที่สลับขั้วอย่างรวดเร็ว[124] ส่วนประสิทธิผลของยา topiramate ยังไม่ชัดเจน[125]
ยารักษาโรคจิต
ยารักษาโรคจิต (antipsychotic) มีผลระยะสั้นเพื่อรักษาคราวฟุ้งพล่านของโรค และดูเหมือนจะดีกว่าลิเทียมและยากันชักในการนี้[62] ยารักษาโรคจิตนอกแบบ (atypical) ก็บ่งใช้ด้วยสำหรับคราวซึมเศร้าที่รักษาด้วยยาปรับอารมณ์ให้เสถียรไม่สำเร็จ[119] ยา olanzapine มีประสิทธิผลป้องกันการเกิดโรคอีก แม้หลักฐานสนับสนุนจะอ่อนกว่าหลักฐานของลิเทียม[126]
ยาแก้ซึมเศร้า
ยาแก้ซึมเศร้า (antidepressant) ไม่แนะนำให้ใช้รักษาโรคอารมณ์สองขั้วเดี่ยว ๆ และไม่พบว่าดีกว่ายาปรับอารมณ์ให้เสถียร[14][127] ยารักษาโรคจิตนอกแบบ (เช่น aripiprazole) แนะนำมากกว่ายาแก้ซึมเศร้าเพื่อเพิ่มผลของยาปรับอารมณ์ให้เสถียรเพราะยาแก้ซึมเศร้าไม่มีประสิทธิผลรักษาโรค[119]
วิธีอื่น ๆ
ยาเบ็นโซไดอาเซพีนอาจใช้เพิ่มกับยาอื่น ๆ จนกระทั่งอารมณ์เสถียร[128] การรักษาทางจิตเวชด้วยไฟฟ้า (ECT) เป็นการรักษาปัญหาทางอารมณ์ที่กำลังเป็นอยู่อย่างมีประสิทธิผล โดยเฉพาะเมื่อมีอาการโรคจิตหรืออาการเคลื่อนไหวน้อยหรือมากเกิน (catatonia)[14] ECT ยังแนะนำสำหรับหญิงมีครรภ์ผู้มีโรคนี้ด้วย[14] ยากระตุ้นค่อนข้างปลอดภัยสำหรับโรคนี้ซึ่งขัดกับความเชื่อที่มีโดยทั่วไป และหลักฐานพอสมควรแสดงว่า อาจช่วยต้านแม้อาการฟุ้งพล่าน ในกรณีที่มีโรคสมาธิสั้น (ADHD) ร่วม สารกระตุ้นอาจช่วยทำให้โรคทั้งสองดีขึ้น[129]
แพทย์ทางเลือก
งานศึกษา 2-3 งานได้แสดงว่า กรดไขมันโอเมกา-3 อาจมีประโยชน์ต่ออาการซึมเศร้า แต่ไม่มีสำหรับอาการฟุ้งพล่าน แต่งานศึกษาก็มีน้อย ที่มีก็ขนาดตัวอย่างน้อย มีคุณภาพไม่แน่นอน จึงไม่มีหลักฐานพอให้สรุปได้อย่างหนักแน่น[130][131]
พยากรณ์โรค
คนไข้จะมีโรคตลอดชีวิตโดยมีระยะที่ฟื้นสภาพได้อย่างบริบูรณ์หรือเป็นบางส่วนสลับกับคราวมีอาการของโรค[34][130] โรคอารมณ์สองขั้วจัดเป็นปัญหาสุขภาพที่สำคัญทั่วโลกเพราะอัตราความพิการและการตายก่อนวัยที่สูงขึ้น[130] โรคยังเกิดร่วมกับปัญหาทางจิตเวชหรือทางการแพทย์อื่น ๆ มีอัตราการวินิจฉัยเบื้องต้นที่ผิด ๆ หรือวินิจฉัยน้อยเกินไปสูง เป็นเหตุให้รักษาอย่างถูกต้องได้ช้า และทำให้พยากรณ์โรคแย่ลง[36] หลังจากวินิจฉัยแล้ว ยังยากที่จะขจัดอาการของโรคทั้งหมดด้วยยาทางจิตเวชที่มีในปัจจุบัน อาการบ่อยครั้งยังรุนแรงขึ้นเรื่อย ๆ[91][132]
การกินยาตามที่แพทย์สั่งเป็นปัจจัยสำคัญที่สุดอย่างหนึ่งซึ่งอาจลดอัตราและความรุนแรงของการเกิดโรคอีก และมีผลดีต่อพยากรณ์โรคโดยทั่ว ๆ ไป[133] แต่ยาที่ใช้รักษาโรคนี้ก็มีผลข้างเคียงอย่างสามัญ[134] และคนไข้เกินกว่า 75% กินยาไม่สม่ำเสมอเพราะเหตุต่าง ๆ[133]
ในบรรดารูปแบบของโรคทั้งหมด การสลับขั้วอย่างรวดเร็ว (คือ คราวเกิดอาการ 4 คราวหรือยิ่งกว่าต่อปี) สัมพันธ์กับพยากรณ์โรคที่แย่สุดเพราะมีอัตราการทำร้ายตนเองและฆ่าตัวตายสูง[34] คนไข้ที่วินิจฉัยว่าเป็นโรคผู้มีประวัติสมาชิกครอบครัวว่ามีโรค เสี่ยงมีคราวฟุ้งพล่านหรือคราวเกือบฟุ้งพล่านที่เกิดบ่อยกว่า[135] การเกิดโรคเร็วในชีวิตและอาการโรคจิตยังสัมพันธ์กับผลที่แย่กว่า[136][137] รูปแบบย่อยที่ไม่ตอบสนองต่อลิเทียมก็เช่นกัน[132]
การตรวจพบโรคและรักษาตั้งแต่เนิ่น ๆ ทำให้พยากรณ์โรคดีขึ้นเพราะอาการในระยะต้น ๆ จะรุนแรงน้อยกว่าและตอบสนองต่อการรักษาได้ดีกว่า[132] การเกิดโรคหลังวัยรุ่นสัมพันธ์กับพยากรณ์โรคที่ดีกว่าสำหรับทั้งสองเพศ เพศชายมีระดับความซึมเศร้าที่ต่ำกว่า สำหรับหญิง การมีชีวิตทางสังคมที่ดีก่อนการเกิดโรคและความเป็นแม่ช่วยป้องกันการพยายามฆ่าตัวตาย[135]
การดำเนินชีวิต
คนไข้บ่อยครั้งมีสมรรถภาพทางประชาน/ความคิดที่ลดลงระหว่าง (หรืออาจก่อน) คราวมีอาการครั้งแรก หลังจากนั้นความผิดปกติทางประชานในระดับหนึ่งจะกลายเป็นเรื่องถาวร โดยแย่ลงเมื่อเกิดอาการ ดังนั้น คนไข้ 2 ใน 3 จะดำเนินชีวิตทางจิตสังคมได้แย่ลงแม้ในช่วงที่โรคสงบ เป็นรูปแบบคล้าย ๆ กันทั้งในโรคประเภทที่ 1 และประเภทที่ 2 แต่ประเภทที่ 2 พิการน้อยกว่า[134] ความบกพร่องทางประชานปกติจะแย่ลงไปเรื่อย ๆ ความมากน้อยของความพิการสัมพันธ์กับจำนวนคราวฟุ้งพล่านและการเข้า รพ. ที่เคยมีมาก่อน และแย่กว่าในคนที่มีอาการโรคจิต[138] การรักษาตั้งแต่เนิ่น ๆ จะช่วยชลอความพิการทางประชาน เทียบกับการรักษาภายหลังที่ช่วยลดทุกข์และผลลบที่สัมพันธ์กับความผิดปกติทางประชาน[132]
แม้คนไข้จะทะเยอทะยานสูงที่บ่อยครั้งเป็นอาการของคราวฟุ้งพล่าน แต่อาการฟุ้งพล่านเองก็จะทำให้ไม่สามารถถึงเป้าหมาย และบ่อยครั้งรบกวนการเข้าสังคมและการทำอาชีพของคนไข้ คนไข้ 1 ใน 3 ไม่มีงานทำเป็นเวลาปีหนึ่งหลังจากที่เข้า รพ. เพราะอาการฟุ้งพล่าน[139] อาการซึมเศร้าในคราวที่มีอาการและในระหว่างคราวที่มีอาการ ซึ่งเกิดบ่อยครั้งกว่าอาการฟุ้งพล่านหรือเกือบฟุ้งพล่านสำหรับคนไข้โดยมาก สัมพันธ์กับการฟื้นสภาพการดำเนินชีวิตที่แย่กว่าในระหว่างคราวมีอาการ รวมทั้งการไม่มีงานทำหรือการทำงานน้อยเกินสำหรับคนไข้ทั้งแบบ 1 และ 2[5][140] อย่างไรก็ดี วิถีดำเนินของโรค (ระยะที่มี, วัยที่เริ่มเกิด, จำนวนการเข้า รพ., สลับขั้วอย่างรวดเร็วหรือไม่) และสมรรถภาพทางประชาน เป็นตัวพยากรณ์การได้งานที่ดีสุดสำหรับคนไข้ ตามด้วยอาการซึมเศร้าและจำนวนปีที่ได้การศึกษา[140]
การฟื้นสภาพและการเกิดอีก
งานศึกษาผู้เข้า รพ. เป็นครั้งแรกสำหรับคราวฟุ้งพล่านหรือคราวอารมณ์ผสม (เป็นคนไข้ที่เข้า รพ. และดังนั้น อาการจึงรุนแรงสุด) พบว่า 50% อาการดีขึ้น (syndromal recovery คือไม่ผ่านเกณฑ์วินิจฉัยโรค) ภายใน 6 สัปดาห์ และ 98% ภายในสองปี และภายในสองปีเช่นกัน 72% ปลอดอาการทั้งหมด (symptomatic recovery) 43% กลับไปดำเนินชีวิตได้เหมือนเดิม (functional recovery คือกลับที่อยู่เดิม กลับไปทำงานได้) แต่ 40% ก็จะเกิดคราวฟุ้งพล่านหรือคราวซึมเศร้าภายใน 2 ปีหลังจากอาการดีขึ้น และ 19% โรคกลับขั้วโดยไม่ฟื้นตัวในระหว่าง[141]
อาการที่เกิดก่อนการเกิดโรคอีก (ที่เรียกว่า อาการบอกเหตุ คือ prodromal symptoms) โดยเฉพาะที่เกี่ยวกับความฟุ้งพล่าน คนไข้เองสามารถระบุอย่างเชื่อถือได้[142] มีการลองสอนยุทธการรับมือเมื่อเห็นอาการเช่นนี้ให้แก่คนไข้โดยได้ผลที่ให้ความหวัง[143]
การฆ่าตัวตาย
โรคอาจทำให้คิดฆ่าตัวตายแล้วนำไปสู่การพยายามฆ่าตัวตาย คนไข้ที่อาการเริ่มด้วยคราวซึมเศร้าหรือคราวอารมณ์ผสมดูจะมีพยากรณ์โรคที่แย่กว่าและเสี่ยงฆ่าตัวตายสูงกว่า[95] คนไข้ครึ่งหนึ่งพยายามฆ่าตัวตายอย่างน้อยครั้งหนึ่งในช่วงชีวิต และหลายคนทำได้สำเร็จ[43] อัตราการฆ่าตัวตายต่อปีโดยเฉลี่ยอยู่ที่ 0.4% ซึ่งมากกว่ากลุ่มประชากรทั่วไป 10-20 เท่า[144] อัตราส่วนการตายปรับเข้ามาตรฐาน (standardized mortality ratio)[F] เพราะฆ่าตัวตายในคนไข้อยู่ที่ 18-25[146] ความเสี่ยงการฆ่าตัวตายตลอดชีวิตของคนไข้ประเมินสูงสุดถึง 20%[21]
วิทยาการระบาด
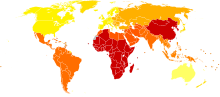
โรคอารมณ์สองขั้วเป็นเหตุความพิการอันดับ 6 ของโลก และมีความชุกชั่วชีวิตประมาณ 1-3% ในกลุ่มประชากรทั่วไป[6][147][148] แต่การวิเคราะห์ข้อมูลจากงานสำรวจ National Epidemiological Catchment Area ปี 2003 ในสหรัฐแสดงว่า 0.8% ของประชากรมีคราวฟุ้งพล่านอย่างน้อยหนึ่งครั้ง (ซึ่งผ่านเกณฑ์วินิจฉัยของโรคแบบที่ 1) และอีก 0.5% มีคราวเกือบฟุ้งพล่าน (ซึ่งผ่านเกณฑ์วินิจฉัยของโรคแบบ 2 หรือโรคไซโคลไทเมีย) ถ้ารวมเกณฑ์วินิจฉัยที่น้อยกว่าขีด เช่น มีอาการ 1 หรือ 2 อย่างในระยะเวลาสั้น ๆ ประชากรอีก 5.1% รวมทั้งหมดเป็น 6.4% จัดว่ามีโรคสเปกตรัมอารมณ์สองขั้ว (bipolar spectrum disorder)[149] งานวิเคราะห์ข้อมูลจากงานสำรวจ National Comorbidity Survey ในสหรัฐปี 2007 พบว่า 1% ผ่านเกณฑ์วินิจฉัยโรคแบบที่ 1, 1.1% ผ่านเกณฑ์แบบที่ 2 และ 2.4% มีอาการที่ยังไม่ถึงเกณฑ์[150]
ค่าที่พบเหล่านี้มีข้อจำกัดทางแนวคิดและวิธีการ งานศึกษาความชุกของโรคปกติจะทำโดยคนสัมภาษณ์ที่ไม่ใช่แพทย์พยาบาลผู้ทำตามแผนการสัมภาษณ์ที่มีโครงสร้างหรือเป็นแบบตายตัว ดังนั้น คำตอบต่อรายการเดี่ยว ๆ ในการสัมภาษณ์เช่นนี้ อาจมีความสมเหตุสมผลที่จำกัด อนึ่ง การวินิจฉัย (และดังนั้นค่าประเมินความชุก) จะต่าง ๆ กันขึ้นอยู่กับว่าทำแบบเป็นหมวด ๆ (categorical) หรือทำเป็นสเปกตรัม (spectrum) เพราะเหตุนี้ จึงน่าสงสัยว่า ระบุโรคน้อยเกินหรือมากเกินไปหรือไม่[151]
ความชุกโรคคล้ายกันทั้งในหญิงและชาย[152] และคล้ายกันในวัฒนธรรมและกลุ่มชาติพันธุ์ต่าง ๆ[153] งานศึกษาปี 2000 ขององค์การอนามัยโลกพบว่า ความชุกและอุบัติการณ์ของโรคคล้ายกันทั่วโลก ความชุกปรับมาตรฐานตามอายุต่อประชากร 100,000 คนเริ่มตั้งแต่ 421.0 ในเอเชียใต้ไปจนถึง 481.7 ในแอฟริกาและยุโรปสำหรับชาย และเริ่มจาก 450.3 ในแอฟริกาไปจนถึง 491.6 ในโอเชียเนียสำหรับหญิง แต่ความรุนแรงของปัญหาก็ต่างกันมากทั่วโลก เช่น อัตราการสูญเสียปีสุขภาวะ (DALY) ดูเหมือนจะมากกว่าในประเทศกำลังพัฒนา ที่การได้แพทย์ดูแลรักษาอาจแย่กว่าและได้ยาน้อยกว่า[154] ในสหรัฐ คนอเมริกันเชื้อสายเอเชีย (รวมเอเชียตะวันออก เอเชียอาคเนย์ เอเชียใต้) มีอัตราต่ำกว่าอย่าสำคัญเทียบกับคนเชื้อสายแอฟริกันและยุโรป[155]
ปลายวัยรุ่นและต้นวัยผู้ใหญ่เป็นวัยเริ่มเกิดโรคสูงสุด[156][157] แต่งานศึกษาหนึ่งก็ยังพบว่า คนไข้ 10% เริ่มเกิดคราวฟุ้งพล่านหลังถึงอายุ 50 ปี[158]
ประวัติ

ความต่าง ๆ ของอารมณ์และกำลังของมนุษย์เป็นเรื่องที่ได้สังเกตเห็นมาตลอดประวัติศาสตร์ คำภาษาอังกฤษว่า melancholia ซึ่งเป็นคำโบราณสำหรับคำว่า depression (ความซึมเศร้า) และคำว่า mania ทั้งสองมาจากภาษากรีกโบราณ คำว่า melancholia มาจากคำว่า melas (μέλας) แปลว่า ดำ และ chole (χολή แปลว่า น้ำดี[159]) ซึ่งบ่งกำเนิดของคำในทฤษฎีก่อนสมัยฮิปพอคราทีส (humoral theory) ว่า ความไม่ปกติของน้ำสี่อย่างในร่างกายทำให้ป่วย ทฤษฎีนี้มองว่า อาการฟุ้งพล่านเกิดจากการมีน้ำดีเหลือง (yellow bile) เกิน หรือจากการมีน้ำดีเหลืองผสมกับน้ำดีดำ แต่กำเนิดของคำว่า mania ไม่ชัดเจนเท่านี้ แพทย์โรมันโบราณ Caelius Aurelianus ได้เสนอรากศัพท์หลายอย่าง รวมทั้งมาจากคำกรีกว่า ania แปลว่า ก่อความทุกข์ใจอย่างยิ่ง และจากคำว่า manos แปลว่า คลาย หรือหลวม ซึ่งรวม ๆ กันหมายถึงการปล่อยคลายจิตใจหรือจิตวิญญาณมากเกินไป[160] แต่ก็มีรากศัพท์ที่เป็นไปได้อย่างน้อยอีก 5 อย่าง และความสับสนส่วนหนึ่งมาจากการใช้คำต่าง ๆ กันในกวีนิพนธ์และในตำนานก่อนสมัยฮิปพอคราทีส[160]
ในต้นคริสต์ทศวรรษ 1800 จิตแพทย์ชาวฝรั่งเศส คือ Jean-Étienne Dominique Esquirol ได้อธิบายอาการที่เขาเรียกว่า lypemania ซึ่งจัดเป็นความบ้าในเรื่องเดียวทางอารมณ์ (affective monomania) ซึ่งต่อมากลายเป็นภาวะซึมเศร้าดังในปัจจุบัน[161] แนวคิดเกี่ยวกับโรคอารมณ์สองขั้วในปัจจุบันอาจตามประวัติไปได้จนถึงคริสต์ทศวรรษ 1850 ในปี 1850 จิตแพทย์ชาวฝรั่งเศส ฌ็อง-ปีแยร์ แฟลเค (Jean-Pierre Falret) ได้นำเสนอโรค "บ้าหมุนเวียน" (la folie circulaire, เสียงอ่านภาษาฝรั่งเศส: [la fɔli siʁ.ky.lɛʁ]) ต่อหน้าสมาคมจิตเวชในกรุงปารีส แล้วสรุปตีพิมพ์ในวารสาร Gazette des hôpitaux ในปี 1851[2] อีก 3 ปีต่อมาในปี 1854 จิตแพทยชาวฝรั่งเศส Jules Baillarger ได้นำเสนอต่อแพทยบัณฑิตสถานแห่งชาติฝรั่งเศสเรื่องความเจ็บป่วยทางจิตมีสองระยะ ที่สลับเกิดอาการฟุ้งพล่านและอาการซึมเศร้าอย่างซ้ำ ๆ ซึ่งเขาเรียกว่า folie à double forme (เสียงอ่านภาษาฝรั่งเศส: [fɔli a dubl fɔʀm] แปลว่า ความบ้ามีสองแบบ)[2][162] ผลงานดั้งเดิมของหมอคือ "De la folie à double forme" ก็ปรากฏในวารสารการแพทย์ Annales médico-psychologiques ในปี 1854[2]
ต่อมาจิตแพทย์ชาวเยอรมันเอมีล เครพอลีน ได้พัฒนาแนวคิดเหล่านี้เพิ่มขึ้น โดยใช้แนวคิดเกี่ยวกับโรคไซโคลไทเมียของจิตแพทย์ชาวเยอรมันอีกท่านคือ Karl Ludwig Kahlbaum[163] หมอได้จัดหมวดหมู่และศึกษาวิถีการดำเนินตามธรรมชาติของโรคในคนไข้โรคอารมณ์สองขั้วที่ไม่ได้รักษา และได้บัญญัติคำว่า manic depressive psychosis หลังจากสังเกตว่า ระยะที่เกิดโรค คือคราวฟุ้งพล่านและคราวซึมเศร้า ทั่วไปจะขัดจังหวะด้วยระยะที่ค่อนข้างไร้อาการที่คนไข้สามารถใช้ชีวิตอย่างเป็นปกติ[164]
คำว่า "manic-depressive reaction" เริ่มใช้ใน DSM รุ่นแรกในปี 1952 โดยได้อิทธิพลจากงานของจิตแพทย์ชาวสวิส-อเมริกัน อดอล์ฟ ไมเออร์ (Adolf Meyer)[165] การแบ่งประเภทย่อยเป็นโรคซึมเศร้าขั้วเดียวและโรคอารมณ์สองขั้วเริ่มมาจากแนวคิดของจิตแพทย์ชาวเยอรมัน Karl Kleist ตั้งแต่ปี 1911 ที่แบ่งโรคเป็น unipolar affective disorder และ bipolar affective disorder ซึ่งจิตแพทย์ชาวเยอรมัน Karl Leonhard ใช้ต่อมาในปี 1957 เพื่อแบ่งคนไข้โรคซึมเศร้าออกเป็นสองพวก[160] ประเภทย่อยสองอย่างนี้ได้จัดเป็นโรคของตนเอง ๆ ตั้งแต่การตีพิมพ์ DSM-III ส่วนแบบย่อยเป็นโรคประเภทที่ 2 และแบบสลับเร็วได้รวมเข้าตั้งแต่ DSM-IV โดยอาศัยงานที่ทำในคริสต์ทศวรรษ 1970[166][167][168]
สังคมและวัฒนธรรม

มีปัญหาอย่างกว้างขวางในเรื่องความเป็นมลทินทางสังคม ความคิดเห็นง่าย ๆ เกินไปเกี่ยวกับโรค และความเดียดฉันท์ต่อบุคคลที่ได้วินิจฉัยว่ามีโรคอารมณ์สองขั้ว[170]
มีงานเชิงละครหลายงานที่มีตัวละครผู้มีลักษณะซึ่งแสดงว่าอาจมีโรค และเป็นประเด็นการคุยกันของจิตแพทย์และผู้เชี่ยวชาญเรื่องภาพยนตร์ ตัวอย่างที่เด่นก็คือภาพยนตร์ Mr. Jones (1993) ที่มิสเตอร์โจนส์ (แสดงโดยริชาร์ด เกียร์) สลับขั้วระหว่างคราวฟุ้งพล่านกับคราวซึมเศร้าแล้วก็กลับกันอีก เข้าอยู่ใน รพ. จิตเวชระยะหนึ่งและปรากฏอาการหลายอย่างของโรค[171] ในภาพยนตร์ The Mosquito Coast (1986) พระเอก (แสดงโดยแฮร์ริสัน ฟอร์ด) มีอาการรวมทั้งความไม่ยั้งคิด ความคิดว่าตนเขื่อง การมุ่งทำงานเพื่อให้ถึงเป้าหมาย ความแปรปรวนทางอารมณ์ และความหวาดระแวง[172]
ความสร้างสรรค์
มีการเสนอว่าความเจ็บป่วยทางจิตใจสัมพันธ์กับความสำเร็จในอาชีพหรือความสร้างสรรค์ รวมทั้งเรื่องเล่าของนักปราชญ์โสกราตีสและของนักเขียนแซแนกาผู้ลูก แม้จะเป็นเรื่องนิยมในสื่อ แต่ความสัมพันธ์เช่นนี้ก็ไม่ได้ศึกษาอย่างจริง ๆ จัง ๆ ผลของงานศึกษาที่ทำก็น่าจะได้อิทธิพลจากความเอนเอียงเพื่อยืนยันด้วย หลักฐานบางส่วนแสดงว่า องค์ของโรคที่สืบทอดได้ทางพันธุกรรมจะคาบเกี่ยวกับองค์ที่สืบทอดได้ของความสร้างสรรค์ บุคคลแรก ๆ (proband) ที่เป็นประเด็นงานศึกษามีโอกาสประสบความสำเร็จทางอาชีพมากกว่า และมีลักษณะนิสัยคล้าย ๆ กับอาการของโรค อนึ่ง ในขณะที่อัตราการเกิดโรคในกลุ่มบุคคลที่มีความสร้างสรรค์สูงจะมีข้อมูลที่ขัดแย้งกัน ผู้มีความคิดสร้างสรรค์และมีโรคอารมณ์สองขั้วอย่างเต็มตัวก็มีน้อย[173]
กลุ่มโดยเฉพาะ ๆ
เด็ก

ในคริสต์ทศวรรษ 1920 จิตแพทย์ชาวเยอรมันเอมีล เครพอลีนให้ข้อสังเกตว่า คราวฟุ้งพล่านไม่ค่อยเกิดก่อนวัยเจริญพันธุ์[174] ในครึ่งแรกของคริสต์ศตวรรษที่ 20 โรคนี้ในเด็กโดยทั่วไปจึงไม่ได้การยอมรับ ในครึ่งหลังของศตวรรษ ปัญหาได้ลดลงเพราะวินิจฉัยตามเกณฑ์ของ DSM เพิ่มขึ้น[174][175] แต่ DSM-5 ก็ไม่ได้ระบุโรคนี้โดยเฉพาะในเด็ก แต่เรียกมันว่า disruptive mood dysregulation disorder[176]
ในขณะที่วิถีการดำเนินของโรคในผู้ใหญ่จะเป็นคราวเกิดอาการซึมเศร้าและฟุ้งพล่านเป็นระยะ ๆ โดยมีอารมณ์ค่อนข้างปกติหรืออาการที่ยังไม่ถึงเกณฑ์วินิจฉัยในระหว่าง ๆ แต่ในเด็กและวัยรุ่น อารมณ์ที่แปรไปอย่างรวดเร็วหรือแม้กระทั่งอาการที่เรื้อรังเป็นเรื่องปกติ[177] เด็กผู้มีโรคมีอาการเป็นอารมณ์โกรธ หงุดหงิด และอาการโรคจิต ไม่ใช่อาการฟุ้งพล่านแบบครึ้มใจ ซึ่งมักเห็นในผู้ใหญ่มากกว่า[174][177] โรคที่เกิดอาการตั้งแต่อายุน้อย ๆ มีโอกาสแสดงเป็นความซึมเศร้ามากกว่าอาการฟุ้งพล่านหรืออาการเกือบฟุ้งพล่าน[178]
การวินิจฉัยว่าเด็กเป็นโรคอารมณ์สองขั้วเป็นเรื่องก่อความโต้แย้ง[177] แม้เรื่องว่าอาการปกติของโรคมีผลลบต่อเด็กจะไม่ใช่ประเด็นการโต้เถียง[174] แต่ประเด็นโต้เถียงหลักก็คือ สิ่งที่เรียกว่าโรคอารมณ์สองขั้วในวัยเด็กใช่โรคเดียวกันกับที่วินิจฉัยในผู้ใหญ่หรือไม่[174] และประเด็นที่เกี่ยวพันว่า เกณฑ์วินิจฉัยผู้ใหญ่มีประโยชน์หรือถูกต้องเมื่อใช้กับเด็กหรือไม่[177]
เมื่อวินิจฉัยเด็ก นักวิชาการบางพวกแนะนำให้ใช้เกณฑ์ของ DSM[177] แต่พวกอื่นก็เชื่อว่า เกณฑ์เหล่านี้ไม่ได้แยกเด็กที่มีโรคอารมณ์สองขั้วกับปัญหาอื่น ๆ เช่นโรคสมาธิสั้นอย่างถูกต้อง และควรเน้นการสลับขั้วอารมณ์อย่างรวดเร็ว[177] แต่ก็ยังมีพวกอื่นที่อ้างว่า สิ่งที่แยกโรคสำหรับเด็กก็คือความหงุดหงิด[177] แนวทางการปฏิบัติของสถาบันจิตเวชเด็กและวัยรุ่นอเมริกัน (AACAP) ส่งเสริมให้ใช้เกณฑ์ของ DSM[174][177]
เด็กและวัยรุ่นอเมริกันที่วินิจฉัยว่ามีโรคใน รพ. ระดับชุมชนได้เพิ่มเป็น 4 เท่าตัวจนถึงอัตรา 40% ภายใน 10 ปีในช่วงต้นคริสต์ศตวรรษที่ 21 ในขณะที่การวินิจฉัยในสถานพยาบาลที่มีแต่แผนกคนไข้นอก (outpatient clinics)[G] ได้เพิ่มเป็นทวีคูณจนถึงอัตรา 6%[177] งานศึกษาที่ใช้เกณฑ์ของ DSM แสดงว่า เยาวชนอาจถึง 1% มีโรคอารมณ์สองขั้ว[174]
การรักษาทำด้วยยาและจิตบำบัด[177] แพทย์ปกติให้ยาปรับอารมณ์ให้เสถียรและยารักษาโรคจิตนอกแบบ[177] ในบรรดายาปรับอารมณ์ให้เสถียร ลิเทียมเป็นสารประกอบเดียวที่องค์การอาหารและยาสหรัฐ (FDA) อนุมัติให้ใช้รักษาเด็ก[174] การรักษาทางจิตปกติรวมการให้การศึกษาเกี่ยวกับโรค จิตบำบัดเป็นกลุ่ม และการบำบัดทางความคิดและพฤติกรรม (CBT)[177] การใช้ยาอย่างต่อเนื่องมักจำเป็น[177]
ทิศทางงานวิจัยโรคอารมณ์สองขั้วในเด็ก ณ ปัจจุบันรวมการหาวิธีรักษาให้ดีที่สุด เพิ่มความรู้เกี่ยวกับเหตุทางพันธุกรรมและทางประสาทชีววิทยาของโรคในเด็ก และปรับปรุงเกณฑ์วินิจฉัยโรค[177] งานศึกษาวิธีการรักษาบางงานแสดงว่า การรักษาทางจิตสังคมที่รวมครอบครัว การให้การศึกษาเกี่ยวกับโรค และการเพิ่มทักษะ (อาศัยการบำบัดเช่น CBT, พฤติกรรมบำบัดวิภาษวิธี และ interpersonal and social rhythm therapy[E]) อาจช่วยเสริมการรักษาด้วยยา[179] โชคไม่ดีว่า วรรณกรรมและงานวิจัยเกี่ยวกับผลของการบำบัดทางจิตสังคมต่อโรคสเปกตรัมอารมณ์สองขั้วมีน้อย ทำให้ระบุประสิทธิผลของวิธีการบำบัดต่าง ๆ ได้ยาก[179] DSM-5 ได้เสนอเกณฑ์วินิจฉัยใหม่คือ disruptive mood dysregulation disorder ซึ่งครอบคลุมอาการบางอย่างที่ปัจจุบันคิดว่า เป็นอาการเริ่มต้นของโรคอารมณ์สองขั้วในวัยเด็ก[180]
คนชรา
ความรู้เกี่ยวกับโรคนี้ในวัยชรามีค่อนข้างน้อย มีหลักฐานว่า[181][182]
- มันชุกน้อยลงในคนที่มีอายุเพิ่มขึ้นแต่ก็มีอัตรารับเข้าโรงพยาบาลจิตเวชคล้าย ๆ กัน
- คนไข้วัยชราเริ่มเกิดอาการเป็นครั้งแรกเมื่อมีอายุมากกว่า
- การเกิดอาการฟุ้งพล่านในวัยชราสัมพันธ์กับความพิการทางประสาทที่แย่กว่า
- การใช้ยาเสพติดสามัญน้อยกว่าพอสมควรในกลุ่มผู้สูงอายุ
- โรคมีอาการและวิถีการดำเนินที่ต่าง ๆ กันมากกว่า ยกตัวอย่างเช่น คนไข้อาจเกิดอาการฟุ้งพล่านแรกที่สัมพันธ์กับความเปลี่ยนแปลงของเส้นโลหิต หรือเกิดอาการฟุ้งพล่านหลังจากเกิดคราวซึมเศร้าซ้ำ ๆ กันแล้วเท่านั้น หรือได้วินิจฉัยว่าเป็นโรคอารมณ์สองขั้วตั้งแต่อายุยังน้อย ๆ และก็ยังผ่านเกณฑ์วินิจฉัยของโรค
มีหลักฐานอ่อนโดยไม่สามารถสรุปได้ว่า[181][182]
- อาการฟุ้งพล่านรุนแรงน้อยกว่า
- คราวอารมณ์ผสมมีชุกมากกว่า
- คนไข้ตอบสนองต่อการรักษาน้อยลง
แต่โดยทั่วไปแล้ว ๆ ก็น่าจะมีความคล้ายคลึงกันมากกว่าความแตกต่างกับคนอายุน้อยกว่า[181][182] ในคนชรา การวินิจฉัยและการรักษาโรคอาจซับซ้อนเพราะมีภาวะสมองเสื่อมหรือผลข้างเคียงของยาที่กินเพราะโรคอื่น ๆ[183]
ดูเพิ่ม
เชิงอรรถ
- ↑ genetic linkage เป็นแนวโน้มที่ลำดับยีน (genetic sequence) ที่อยู่ใกล้ ๆ กันบนโครโมโซมจะสืบทอดทางพันธุกรรมร่วมกันในช่วงไมโอซิสของการสืบพันธุ์แบบอาศัยเพศ
- ↑ วิถีทางชีวภาพ (biological pathways) เป็นปฏิสัมพันธ์ระหว่างโมเลกุลในเซลล์หนึ่ง ๆ ตามลำดับซึ่งในที่สุดกลายเป็นผลผลิตหรือความเปลี่ยนแปลงภายในเซลล์
- ↑ frontostriatal circuit เป็นวิถีประสาทต่าง ๆ ที่เชื่อมส่วนต่าง ๆ ของสมองกลีบหน้ากับ basal ganglia (striatum) ที่มีหน้าที่ทางการเคลื่อนไหว (motor) ทางประชาน และทางพฤติกรรมภายในสมอง[75]
- ↑ ในการสร้างผลผลิตของยีนในสิ่งมีชีวิต การลดผลผลิตของยีน (downregulation) เป็นกระบวนการที่เซลล์ลดจำนวนองค์ประกอบของเซลล์ เช่น อาร์เอ็นเอหรือโปรตีน โดยเป็นการตอบสนองต่อสิ่งเร้าภายนอก กระบวนการคู่กันก็คือการเพิ่มองค์ประกอบตามที่ว่าซึ่งเรียกว่า การเพิ่มผลผลิตของยีน (upregulation) ตัวอย่างของการลดผลผลิตของยีนก็คือการลดจำนวนหน่วยรับโมเลกุลหนึ่ง ๆ ของเซลล์ โมเลกุลเช่นฮอร์โมนหรือสารสื่อประสาท ซึ่งลดความไวการตอบสนองของเซลล์ต่อโมเลกุลนั้น ๆ นี่เป็นตัวอย่างของกลไกป้อนกลับเชิงลบเฉพาะที่
- ↑ 5.0 5.1 interpersonal and social rhythm therapy (IPSRT) หรือ social rhythm therapy เป็นพฤติกรรมบำบัดชนิดหนึ่งที่ใช้รักษาปัญหาทางจังหวะรอบวัน (circadian rhythm) ที่เกี่ยวกับโรคอารมณ์สองขั้ว IPSRT ใช้แบบจำลองชีวภาพ-จิตใจ-สังคมสำหรับโรคและให้สำนึกว่า โรคไม่อาจรักษาได้ด้วยยาเพียงอย่างเดียวแม้จะมีมูลฐานทางชีวภาพก็ตาม มันระบุว่า เหตุการณ์เครียด ปัญหาเกี่ยวกับจังหวะรอบวันและความสัมพันธ์กับคนอื่น และความขัดแย้งเหตุการปรับตัวไม่ดีทางสังคม บ่อยครั้งทำให้โรคเกิดอีก
- ↑ ในวิทยาการระบาด อัตราส่วนการตายปรับเข้ามาตรฐาน (standardized mortality ratio, SMR) เป็นค่าอัตราส่วนหรือเปอร์เซ็นต์ที่ระบุการเพิ่มหรือลดอัตราการตายของกลุ่มบุคคลที่ศึกษาเทียบกับกลุ่มประชากรทั่วไป[145]
- ↑ คล้ายอนามัยคือรัฐเป็นผู้ดำเนินการ หรือคลินิกที่เอกชนเป็นผู้ดำเนินงาน
อ้างอิง
- ↑ Gautam, S; Jain, A; Gautam, M; Gautam, A; Jagawat, T (January 2019). "Clinical Practice Guidelines for Bipolar Affective Disorder (BPAD) in Children and Adolescents". Indian Journal of Psychiatry. 61 (Suppl 2): 294–305. doi:10.4103/psychiatry.IndianJPsychiatry_570_18. PMC 6345130. PMID 30745704.
- ↑ 2.0 2.1 2.2 2.3 2.4 Shorter, Edward (2005). A Historical Dictionary of Psychiatry. New York: Oxford University Press. pp. 165–166. ISBN 978-0-19-517668-1.
- ↑ Coyle, Nessa; Paice, Judith A. (2015). Oxford Textbook of Palliative Nursing. Oxford University Press, Incorporated. p. 623. ISBN 9780199332342.
- ↑ 4.00 4.01 4.02 4.03 4.04 4.05 4.06 4.07 4.08 4.09 4.10 4.11 4.12 4.13 4.14 4.15 4.16 4.17 4.18 4.19 4.20 4.21 4.22 4.23 4.24 4.25 4.26 4.27 4.28 4.29 4.30 4.31 Anderson, IM; Haddad, PM; Scott, J (2012-12-27). "Bipolar disorder". BMJ (Clinical Research Ed.). 345: e8508. doi:10.1136/bmj.e8508. PMID 23271744.
- ↑ 5.00 5.01 5.02 5.03 5.04 5.05 5.06 5.07 5.08 5.09 5.10 5.11 5.12 5.13 5.14 American Psychiatry Association (2013). "Bipolar and Related Disorders". Diagnostic and Statistical Manual of Mental Disorders (5th ed.). Arlington: American Psychiatric Publishing. pp. 123–154. ISBN 978-0-89042-555-8.
- ↑ 6.0 6.1 6.2 Schmitt, A; Malchow, B; Hasan, A; Falkai, P (February 2014). "The impact of environmental factors in severe psychiatric disorders". Front Neurosci. 8 (19): 19. doi:10.3389/fnins.2014.00019. PMC 3920481. PMID 24574956.
- ↑ 7.0 7.1 McGuffin, P; Rijsdijk, F; Andrew, M; Sham, P; Katz, R; Cardno, A (2003). "The Heritability of Bipolar Affective Disorder and the Genetic Relationship to Unipolar Depression". Archives of General Psychiatry. 60 (5): 497–502. doi:10.1001/archpsyc.60.5.497. PMID 12742871.
- ↑ "DSM IV Criteria for Manic Episode". เก็บจากแหล่งเดิมเมื่อ 2017-07-31.
- ↑ Goodwin, Guy M. (2012). "Bipolar disorder". Medicine. 40 (11): 596–598. doi:10.1016/j.mpmed.2012.08.011.
- ↑ Charney, Alexander; Sklar, Pamela (2018). "Genetics of Schizophrenia and Bipolar Disorder". ใน Charney, Dennis; Nestler, Eric; Sklar, Pamela; Buxbaum, Joseph (บ.ก.). Charney & Nestler's Neurobiology of Mental Illness (5th ed.). New York: Oxford University Press. p. 162.
- ↑ NIMH (April 2016). "Bipolar Disorder". National Institutes of Health. เก็บจากแหล่งเดิมเมื่อ July 27, 2016. สืบค้นเมื่อ August 13, 2016.
- ↑ Goodwin, GM; Haddad, PM; Ferrier, IN; Aronson, JK; Barnes, T; Cipriani, A; Coghill, DR; Fazel, S; Geddes, JR; Grunze, H; Holmes, EA; Howes, O; Hudson, S; Hunt, N; Jones, I; Macmillan, IC; McAllister-Williams, H; Miklowitz, DR; Morriss, R; Munafò, M; Paton, C; Saharkian, BJ; Saunders, K; Sinclair, J; Taylor, D; Vieta, E; Young, AH (June 2016). "Evidence-based guidelines for treating bipolar disorder: Revised third edition recommendations from the British Association for Psychopharmacology". Journal of Psychopharmacology. 30 (6): 495–553. doi:10.1177/0269881116636545. PMC 4922419. PMID 26979387.
Currently, medication remains the key to successful practice for most patients in the long term. ... At present the preferred strategy is for continuous rather than intermittent treatment with oral medicines to prevent new mood episodes.
- ↑ Versiani, M; Cheniaux, E; Landeira-Fernandez, J (June 2011). "Efficacy and safety of electroconvulsive therapy in the treatment of bipolar disorder: a systematic review". The Journal of ECT. 27 (2): 153–64. doi:10.1097/yct.0b013e3181e6332e. PMID 20562714.
- ↑ 14.0 14.1 14.2 14.3 14.4 Grande, I; Berk, M; Birmaher, B; Vieta, E (April 2016). "Bipolar disorder". Lancet (Review). 387 (10027): 1561–72. doi:10.1016/S0140-6736(15)00241-X. PMID 26388529.
- ↑ Diflorio, A; Jones, I (2010). "Is sex important? Gender differences in bipolar disorder". International Review of Psychiatry. 22 (5): 437–52. doi:10.3109/09540261.2010.514601. PMID 21047158.
- ↑ 16.0 16.1 Hirschfeld, RM; Vornik, LA (June 2005). "Bipolar disorder—costs and comorbidity". The American Journal of Managed Care. 11 (3 Suppl): S85-90. PMID 16097719.
- ↑ Publishing, Harvard Health. "Bipolar disorder". Harvard Health. สืบค้นเมื่อ 2019-04-11.
- ↑ Durand, V. Mark. (2015). Essentials of abnormal psychology. [Place of publication not identified]: Cengage Learning. p. 267. ISBN 978-1305633681. OCLC 884617637.
- ↑ Akiskal, Hagop (2017). "13.4 Mood Disorders: Clinical Features". ใน Sadock, Benjamin; Sadock, Virginia; Ruiz, Pedro (บ.ก.). Kaplan and Sadock's Comprehensive Textbook of Psychiatry (10th ed.). New York: Wolters Kluwer.
- ↑ 20.0 20.1 20.2 Salvadore, G; Quiroz, JA; Machado-Vieira, R; Henter, ID; Manji, HK; Zarate, CA (November 2010). "The neurobiology of the switch process in bipolar disorder: a review". The Journal of Clinical Psychiatry. 71 (11): 1488–501. doi:10.4088/JCP.09r05259gre. PMC 3000635. PMID 20492846.
- ↑ 21.0 21.1 21.2 21.3 21.4 21.5 21.6 21.7 21.8 Barnett, JH; Smoller, JW (November 2009). "The genetics of bipolar disorder". Neuroscience. 164 (1): 331–43. doi:10.1016/j.neuroscience.2009.03.080. PMC 3637882. PMID 19358880.
- ↑ 22.0 22.1 Tarr, GP; Glue, P; Herbison, P (November 2011). "Comparative efficacy and acceptability of mood stabilizer and second generation antipsychotic monotherapy for acute mania—a systematic review and meta-analysis". J Affect Disord. 134 (1–3): 14–9. doi:10.1016/j.jad.2010.11.009. PMID 21145595.
- ↑ 23.0 23.1 23.2 23.3 23.4 23.5 23.6 Beentjes, TA; Goossens, PJ; Poslawsky, IE (October 2012). "Caregiver burden in bipolar hypomania and mania: a systematic review". Perspect Psychiatr Care. 48 (4): 187–97. doi:10.1111/j.1744-6163.2012.00328.x. PMID 23005586.
- ↑ Titmarsh, S (May–June 2013). "Characteristics and duration of mania: implications for continuation treatment". Progress in Neurology and Psychiatry. 17 (3): 26–7. doi:10.1002/pnp.283.
{{cite journal}}: CS1 maint: date format (ลิงก์) - ↑ 25.0 25.1 Post, RM; Kalivas, P (March 2013). "Bipolar disorder and substance misuse: pathological and therapeutic implications of their comorbidity and cross-sensitisation". Br J Psychiatry. 202 (3): 172–6. doi:10.1192/bjp.bp.112.116855. PMC 4340700. PMID 23457180.
- ↑ Knowles, R; McCarthy-Jones, S; Rowse, G (June 2011). "Grandiose delusions: a review and theoretical integration of cognitive and affective perspectives". Clin Psychol Rev. 31 (4): 684–96. doi:10.1016/j.cpr.2011.02.009. PMID 21482326.
- ↑ Furukawa, TA (2010). "Assessment of mood: Guides for clinicians". Journal of Psychosomatic Research. 68 (6): 581–589. doi:10.1016/j.jpsychores.2009.05.003. PMID 20488276.
- ↑ McKenna, BS; Eyler, LT (November 2012). "Overlapping prefrontal systems involved in cognitive and emotional processing in euthymic bipolar disorder and following sleep deprivation: a review of functional neuroimaging studies". Clin Psychol Rev. 32 (7): 650–63. doi:10.1016/j.cpr.2012.07.003. PMC 3922056. PMID 22926687.
- ↑ 29.0 29.1 Mansell, W; Pedley, R (March 2008). "The ascent into mania: a review of psychological processes associated with the development of manic symptoms". Clinical Psychology Review. 28 (3): 494–520. doi:10.1016/j.cpr.2007.07.010. PMID 17825463.
- ↑ 30.0 30.1 30.2 Bowins, B (2007). "Cognitive regulatory control therapies". Am J Psychother. 67 (3): 215–36. doi:10.1176/appi.psychotherapy.2013.67.3.215. PMID 24236353.
- ↑ Srivastava, S; Ketter, TA (December 2010). "The link between bipolar disorders and creativity: evidence from personality and temperament studies". Current Psychiatry Reports. 12 (6): 522–30. doi:10.1007/s11920-010-0159-x. PMID 20936438.
- ↑ "Bipolar Disorder: NIH Publication No. 95-3679". U.S. National Institutes of Health. September 1995. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2008-04-29.
- ↑ "Bipolar II Disorder Symptoms and Signs". Web M.D. เก็บจากแหล่งเดิมเมื่อ December 9, 2010. สืบค้นเมื่อ December 6, 2010.
- ↑ 34.0 34.1 34.2 34.3 34.4 Muneer, A (June 2013). "Treatment of the depressive phase of bipolar affective disorder: a review". J Pak Med Assoc. 63 (6): 763–9. PMID 23901682.
- ↑ American Psychiatric Association (2006). "Practice Guideline for the Treatment of Patients With Bipolar Disorder Second Edition". APA Practice Guidelines for the Treatment of Psychiatric Disorders: Comprehensive Guidelines and Guideline Watches. Vol. 1. doi:10.1176/appi.books.9780890423363.50051. ISBN 978-0-89042-336-3.
- ↑ 36.0 36.1 Bowden, CL (January 2001). "Strategies to reduce misdiagnosis of bipolar depression". Psychiatr Serv. 52 (1): 51–5. doi:10.1176/appi.ps.52.1.51. PMID 11141528.
- ↑ Muzina, DJ; Kemp, DE; McIntyre, RS (October–December 2007). "Differentiating bipolar disorders from major depressive disorders: treatment implications". Ann Clin Psychiatry. 19 (4): 305–12. doi:10.1080/10401230701653591. PMID 18058287.
{{cite journal}}: CS1 maint: date format (ลิงก์) - ↑ 38.0 38.1 38.2 38.3 38.4 Swann, AC; Lafer, B; Perugi, G; Frye, MA; Bauer, M; Bahk, WM; Scott, J; Ha, K; Suppes, T (January 2013). "Bipolar mixed states: an international society for bipolar disorders task force report of symptom structure, course of illness, and diagnosis". Am J Psychiatry. 170 (1): 31–42. doi:10.1176/appi.ajp.2012.12030301. PMID 23223893.
- ↑ MacQueen, GM; Memedovich, KA (January 2017). "Cognitive dysfunction in major depression and bipolar disorder: Assessment and treatment options". Psychiatry and Clinical Neurosciences (Review). 71 (1): 18–27. doi:10.1111/pcn.12463. PMID 27685435.
- ↑ Cipriani, G; Danti, S; Carlesi, C; Cammisuli, DM; Di Fiorino, M (October 2017). "Bipolar Disorder and Cognitive Dysfunction: A Complex Link". The Journal of Nervous and Mental Disease (Review). 205 (10): 743–756. doi:10.1097/NMD.0000000000000720. PMID 28961594.
- ↑ Goodwin & Jamison 2007, p. 338.
- ↑ Reinhardt, MC; Reinhardt, CA (March–April 2013). "Attention deficit-hyperactivity disorder, comorbidities, and risk situations". Jornal de Pediatria. 89 (2): 124–30. doi:10.1016/j.jped.2013.03.015. PMID 23642421.
{{cite journal}}: CS1 maint: date format (ลิงก์) - ↑ 43.0 43.1 43.2 43.3 43.4 Kerner, B (February 2014). "Genetics of bipolar disorder". Appl Clin Genet. 7: 33–42. doi:10.2147/tacg.s39297. PMC 3966627. PMID 24683306.
- ↑ Cirillo, PC; Passos, RB; Bevilaqua, MC; López, JR; Nardi, AE (December 2012). "Bipolar disorder and Premenstrual Syndrome or Premenstrual Dysphoric Disorder comorbidity: a systematic review". Rev Bras Psiquiatr. 34 (4): 467–79. doi:10.1016/j.rbp.2012.04.010. PMID 23429819.
- ↑ Sagman D, Tohen M (2009). "Comorbidity in Bipolar Disorder: The Complexity of Diagnosis and Treatment". Psychiatric Times. เก็บจากแหล่งเดิมเมื่อ April 28, 2009.
- ↑ 46.0 46.1 Nierenberg, AA; Kansky, C; Brennan, BP; Shelton, RC; Perlis, R; Iosifescu, DV (January 2013). "Mitochondrial modulators for bipolar disorder: a pathophysiologically informed paradigm for new drug development". Aust N Z J Psychiatry. 47 (1): 26–42. doi:10.1177/0004867412449303. PMID 22711881.
- ↑ 47.0 47.1 47.2 47.3 Edvardsen, J; Torgersen, S; Røysamb, E; Lygren, S; Skre, I; Onstad, S; Oien, PA (2008). "Heritability of bipolar spectrum disorders. Unity or heterogeneity?". Journal of Affective Disorders. 106 (3): 229–240. doi:10.1016/j.jad.2007.07.001. PMID 17692389.
- ↑ Kieseppä, T; Partonen, T; Haukka, J; Kaprio, J; Lönnqvist, J (2004). "High Concordance of Bipolar I Disorder in a Nationwide Sample of Twins". American Journal of Psychiatry. 161 (10): 1814–1821. doi:10.1176/appi.ajp.161.10.1814. PMID 15465978.
- ↑ Rapkin, AJ; Mikacich, JA; Moatakef-Imani, B; Rasgon, N (December 2002). "The clinical nature and formal diagnosis of premenstrual, postpartum, and perimenopausal affective disorders". Current Psychiatry Reports. 4 (6): 419–28. doi:10.1007/s11920-002-0069-7. PMID 12441021.
- ↑ Meinhard, N; Kessing, LV; Vinberg, M (February 2014). "The role of estrogen in bipolar disorder, a review". Nordic Journal of Psychiatry. 68 (2): 81–7. doi:10.3109/08039488.2013.775341. PMID 23510130.
- ↑ Reich, T; Clayton, PJ; Winokur, G (April 1969). "Family history studies: V. The genetics of mania". The American Journal of Psychiatry. 125 (10): 1358–69. doi:10.1176/ajp.125.10.1358. PMID 5304735.
- ↑ 52.0 52.1 52.2 Craddock, N; Sklar, P (May 2013). "Genetics of bipolar disorder". Lancet. 381 (9878): 1654–62. doi:10.1016/S0140-6736(13)60855-7. PMID 23663951.
- ↑ Seifuddin, F; Mahon, PB; Judy, J; Pirooznia, M; Jancic, D; Taylor, J; Goes, FS; Potash, JB; Zandi, PP (July 2012). "Meta-analysis of genetic association studies on bipolar disorder". American Journal of Medical Genetics. Part B, Neuropsychiatric Genetics. 159B (5): 508–18. doi:10.1002/ajmg.b.32057. PMC 3582382. PMID 22573399.
- ↑ Gao, J; Jia, M; Qiao, D; Qiu, H; Sokolove, J; Zhang, J; Pan, Z (March 2016). "TPH2 gene polymorphisms and bipolar disorder: A meta-analysis". American Journal of Medical Genetics. Part B, Neuropsychiatric Genetics. 171B (2): 145–52. doi:10.1002/ajmg.b.32381. PMID 26365518.
- ↑ Torkamani, A; Topol, EJ; Schork, NJ (November 2008). "Pathway analysis of seven common diseases assessed by genome-wide association". Genomics. 92 (5): 265–72. doi:10.1016/j.ygeno.2008.07.011. PMC 2602835. PMID 18722519.
- ↑ Pedroso, I; Lourdusamy, A; Rietschel, M; Nöthen, MM; Cichon, S; McGuffin, P; Al-Chalabi, A; Barnes, MR; Breen, G (August 2012). "Common genetic variants and gene-expression changes associated with bipolar disorder are over-represented in brain signaling pathway genes". Biological Psychiatry. 72 (4): 311–7. doi:10.1016/j.biopsych.2011.12.031. PMID 22502986.
- ↑ Nurnberger, JI; Koller, DL; Jung, J; Edenberg, HJ; Foroud, T; Guella, I; Vawter, MP; Kelsoe, JR (June 2014). "Identification of pathways for bipolar disorder: a meta-analysis". JAMA Psychiatry. 71 (6): 657–64. doi:10.1001/jamapsychiatry.2014.176. PMC 4523227. PMID 24718920.
- ↑ Segurado, R; Detera-Wadleigh, SD; Levinson, DF; Lewis, CM; Gill, M; Nurnberger, JI; และคณะ (2003). "Genome Scan Meta-Analysis of Schizophrenia and Bipolar Disorder, Part III: Bipolar Disorder". The American Journal of Human Genetics. 73 (1): 49–62. doi:10.1086/376547. PMC 1180589. PMID 12802785.
- ↑ Raza, MU; Tufan, T; Wang, Y; Hill, C; Zhu, MY (August 2016). "DNA Damage in Major Psychiatric Diseases". Neurotox Res. 30 (2): 251–67. doi:10.1007/s12640-016-9621-9. PMC 4947450. PMID 27126805.
- ↑ Frans, EM; Sandin, S; Reichenberg, A; Lichtenstein, P; Långström, N; Hultman, CM (2008). "Advancing Paternal Age and Bipolar Disorder". Archives of General Psychiatry. 65 (9): 1034–1040. doi:10.1001/archpsyc.65.9.1034. PMID 18762589.
- ↑ Serretti, A; Mandelli, L (2008). "The genetics of bipolar disorder: Genome 'hot regions,' genes, new potential candidates and future directions". Molecular Psychiatry. 13 (8): 742–771. doi:10.1038/mp.2008.29. PMID 18332878.
- ↑ 62.0 62.1 62.2 62.3 Geddes, JR; Miklowitz, DJ (2013-05-11). "Treatment of bipolar disorder". Lancet. 381 (9878): 1672–82. doi:10.1016/S0140-6736(13)60857-0. PMC 3876031. PMID 23663953.
- ↑ 63.0 63.1 Brietzke, E; M, Kauer Sant'anna; Jackowski, A; Grassi-Oliveira, R; Bucker, J; Zugman, A; Mansur, RB; Bressan, RA (December 2012). "Impact of childhood stress on psychopathology". Rev Bras Psiquiatr. 34 (4): 480–8. doi:10.1016/j.rbp.2012.04.009. PMID 23429820.
- ↑ Miklowitz, DJ; Chang, KD (2008). "Prevention of bipolar disorder in at-risk children: Theoretical assumptions and empirical foundations". Development and Psychopathology. 20 (3): 881–897. doi:10.1017/S0954579408000424. PMC 2504732. PMID 18606036.
- ↑ Murray, ED; Buttner, N; Price, BH (2012). Bradley, WG; Daroff, RB; Fenichel, GM; Jankovic, J (บ.ก.). Depression and Psychosis in Neurological Practice. Neurology in Clinical Practice (6th ed.). Butterworth Heinemann.
- ↑ Bora, E; Fornito, A; Yücel, M; Pantelis, C (June 2010). "Voxelwise meta-analysis of gray matter abnormalities in bipolar disorder". Biological Psychiatry. 67 (11): 1097–105. doi:10.1016/j.biopsych.2010.01.020. PMID 20303066.
- ↑ Kempton, MJ; Geddes, JR; Ettinger, U; Williams, SC; Grasby, PM (September 2008). "Meta-analysis, database, and meta-regression of 98 structural imaging studies in bipolar disorder". Archives of General Psychiatry. 65 (9): 1017–32. doi:10.1001/archpsyc.65.9.1017. PMID 18762588.
- ↑ Arnone, D; Cavanagh, J; Gerber, D; Lawrie, SM; Ebmeier, KP; McIntosh, AM (September 2009). "Magnetic resonance imaging studies in bipolar disorder and schizophrenia: meta-analysis". The British Journal of Psychiatry. 195 (3): 194–201. doi:10.1192/bjp.bp.108.059717. PMID 19721106.
- ↑ Selvaraj, S; Arnone, D; Job, D; Stanfield, A; Farrow, TF; Nugent, AC; Scherk, H; Gruber, O; Chen, X; Sachdev, PS; Dickstein, DP; Malhi, GS; Ha, TH; Ha, K; Phillips, ML; McIntosh, AM (March 2012). "Grey matter differences in bipolar disorder: a meta-analysis of voxel-based morphometry studies". Bipolar Disorders. 14 (2): 135–45. doi:10.1111/j.1399-5618.2012.01000.x. PMID 22420589.
- ↑ Strakowski, SM; Adler, CM; Almeida, J; Altshuler, LL; Blumberg, HP; Chang, KD; DelBello, MP; Frangou, S; McIntosh, A; Phillips, ML; Sussman, JE; Townsend, JD (June 2012). "The functional neuroanatomy of bipolar disorder: a consensus model". Bipolar Disorders. 14 (4): 313–25. doi:10.1111/j.1399-5618.2012.01022.x. PMC 3874804. PMID 22631617.
- ↑ Pavuluri, M (January 2015). "Brain biomarkers of treatment for multi-domain dysfunction: pharmacological FMRI studies in pediatric mania". Neuropsychopharmacology. 40 (1): 249–51. doi:10.1038/npp.2014.229. PMC 4262909. PMID 25482178.
- ↑ Manji, Husseini K.; Zarate, Carlos A. (2011). Behavioral neurobiology of bipolar disorder and its treatment. Berlin: Springer. pp. 231–240. ISBN 9783642157561.
- ↑ Chen, CH; Suckling, J; Lennox, BR; Ooi, C; Bullmore, ET (February 2011). "A quantitative meta-analysis of fMRI studies in bipolar disorder". Bipolar Disorders. 13 (1): 1–15. doi:10.1111/j.1399-5618.2011.00893.x. PMID 21320248.
- ↑ Houenou, J; Frommberger, J; Carde, S; Glasbrenner, M; Diener, C; Leboyer, M; Wessa, M (August 2011). "Neuroimaging-based markers of bipolar disorder: evidence from two meta-analyses". Journal of Affective Disorders. 132 (3): 344–55. doi:10.1016/j.jad.2011.03.016. PMID 21470688.
- ↑ "Parallel Organization of Functionally Segregated Circuits Linking Basal Ganglia and Cortex". 1986-03-01. doi:10.1146/annurev.ne.09.030186.002041.
{{cite journal}}: Cite journal ต้องการ|journal=(help) - ↑ Nusslock, R; Young, CB; Damme, KS (November 2014). "Elevated reward-related neural activation as a unique biological marker of bipolar disorder: assessment and treatment implications". Behaviour Research and Therapy. 62: 74–87. doi:10.1016/j.brat.2014.08.011. PMC 6727647. PMID 25241675.
- ↑ Bender, RE; Alloy, LB (April 2011). "Life stress and kindling in bipolar disorder: review of the evidence and integration with emerging biopsychosocial theories". Clin Psychol Rev. 31 (3): 383–98. doi:10.1016/j.cpr.2011.01.004. PMC 3072804. PMID 21334286.
- ↑ Lee, HJ; Son, GH; Geum, D (September 2013). "Circadian Rhythm Hypotheses of Mixed Features, Antidepressant Treatment Resistance, and Manic Switching in Bipolar Disorder". Psychiatry Investig. 10 (3): 225–32. doi:10.4306/pi.2013.10.3.225. PMC 3843013. PMID 24302944.
- ↑ Brown & Basso 2004, p. 16.
- ↑ Dallaspezia, S; Benedetti, F (December 2009). "Melatonin, circadian rhythms, and the clock genes in bipolar disorder". Curr Psychiatry Rep. 11 (6): 488–93. doi:10.1007/s11920-009-0074-1. PMID 19909672.
- ↑ Lahera, G; Freund, N; Sáiz-Ruiz, J (January–March 2013). "Salience and dysregulation of the dopaminergic system". Rev Psquiatr Salud Ment. 6 (1): 45–51. doi:10.1016/j.rpsm.2012.05.003. PMID 23084802.
{{cite journal}}: CS1 maint: date format (ลิงก์) - ↑ Berk, M; Dodd, S; Kauer-Sant'anna, M; Malhi, GS; Bourin, M; Kapczinski, F; Norman, T (2007). "Dopamine dysregulation syndrome: implications for a dopamine hypothesis of bipolar disorder". Acta Psychiatr Scand Suppl. 116 (Supplement s434): 41–49. doi:10.1111/j.1600-0447.2007.01058.x. PMID 17688462.
- ↑ Michael, N; Erfurth, A; Ohrmann, P; Gössling, M; Arolt, V; Heindel, W; Pfleiderer, B (2003). "Acute mania is accompanied by elevated glutamate/glutamine levels within the left dorsolateral prefrontal cortex". Psychopharmacology. 168 (3): 344–346. doi:10.1007/s00213-003-1440-z. PMID 12684737.
- ↑ Benes, FM; Berretta, S (2001). "GABAergic interneurons: implications for understanding schizophrenia and bipolar disorder". Neuropsychopharmacology. 25 (1): 1–27. doi:10.1016/S0893-133X(01)00225-1. PMID 11377916.
- ↑ Manji, HK; Lenox, RH (September 2000). "Signaling: cellular insights into the pathophysiology of bipolar disorder". Biological Psychiatry. 48 (6): 518–30. doi:10.1016/S0006-3223(00)00929-X. PMID 11018224.
- ↑ Manji, Husseini K; Zarate, Carlos A, บ.ก. (2011). Behavioral neurobiology of bipolar disorder and its treatment. Berlin: Springer. pp. 143, 147. ISBN 9783642157561.
- ↑ 87.0 87.1 87.2 87.3 87.4 87.5 Price AL, Marzani-Nissen GR (มีนาคม 2012). "Bipolar disorders: a review". American Family Physician. 85 (5): 483–493. PMID 22534227. เก็บจากแหล่งเดิมเมื่อ มีนาคม 24, 2014.
- ↑ Phillips, ML; Kupfer, DJ (May 2013). "Bipolar disorder diagnosis: challenges and future directions". Lancet. 381 (9878): 1663–71. doi:10.1016/S0140-6736(13)60989-7. PMC 5858935. PMID 23663952.
- ↑ Youngstrom, EA; Genzlinger, JE; Egerton, GA; Van Meter, AR (2015). "Multivariate Meta-Analysis of the Discriminative Validity of Caregiver, Youth, and Teacher Rating Scales for Pediatric Bipolar Disorder: Mother Knows Best About Mania". Archives of Scientific Psychology. 3 (1): 112–137. doi:10.1037/arc0000024. สืบค้นเมื่อ 2016-12-07.
- ↑ Perugi, G; Ghaemi, SN; Akiskal, H (2006). "Diagnostic and Clinical Management Approaches to Bipolar Depression, Bipolar II and Their Comorbidities". Bipolar Psychopharmacotherapy. Caring for the Patient. pp. 193–234. doi:10.1002/0470017953.ch11. ISBN 978-0-470-01795-1.
- ↑ 91.0 91.1 91.2 Carvalho AF, Takwoingi Y, Sales PM, Soczynska JK, Köhler CA, Freitas TH, Quevedo J, Hyphantis TN, McIntyre RS, Vieta E, และคณะ (February 2015). "Screening for bipolar spectrum disorders: A comprehensive meta-analysis of accuracy studies". Journal of Affective Disorders. 172: 337–346. doi:10.1016/j.jad.2014.10.024. PMID 25451435. S2CID 44868545.
- ↑ 92.0 92.1 Picardi, A (January 2009). "Rating scales in bipolar disorder". Current Opinion in Psychiatry. 22 (1): 42–9. doi:10.1097/YCO.0b013e328315a4d2. PMID 19122534.
- ↑ DSM-5 (2013), Manic Episode, pp. 124
- ↑ DSM-5 (2013), Major Depressive Episode, pp. 125-126
- ↑ 95.0 95.1 Baldessarini, RJ; Faedda, GL; Offidani, E; Vázquez, GH; Marangoni, C; Serra, G; Tondo, L (May 2013). "Antidepressant-associated mood-switching and transition from unipolar major depression to bipolar disorder: a review". J Affect Disord. 148 (1): 129–35. doi:10.1016/j.jad.2012.10.033. PMID 23219059.
- ↑ Sood, AB; Razdan, A; Weller, EB; Weller, RA (2005). "How to differentiate bipolar disorder from attention deficit hyperactivity disorder and other common psychiatric disorders: A guide for clinicians". Current Psychiatry Reports. 7 (2): 98–103. doi:10.1007/s11920-005-0005-8. PMID 15802085.
- ↑ Magill, CA (2004). "The boundary between borderline personality disorder and bipolar disorder: Current concepts and challenges". Canadian Journal of Psychiatry. 49 (8): 551–556. doi:10.1177/070674370404900806. PMID 15453104.
- ↑ Bassett, D (2012). "Borderline personality disorder and bipolar affective disorder. Spectra or spectre? A review". Australian and New Zealand Journal of Psychiatry. 46 (4): 327–339. doi:10.1177/0004867411435289. PMID 22508593.
- ↑ Peet, M; Peters, S (February 1995). "Drug-induced mania". Drug Safety. 12 (2): 146–53. doi:10.2165/00002018-199512020-00007. PMID 7766338.
- ↑ Korn ML. "Across the Bipolar Spectrum: From Practice to Research". Medscape. เก็บจากแหล่งเดิมเมื่อ ธันวาคม 14, 2003.
- ↑ Beesdo, K; Höfler, M; Leibenluft, E; Lieb, R; Bauer, M; Pfennig, A (September 2009). "Mood episodes and mood disorders: patterns of incidence and conversion in the first three decades of life". Bipolar Disord. 11 (6): 637–49. doi:10.1111/j.1399-5618.2009.00738.x. PMC 2796427. PMID 19689506.
- ↑ 102.0 102.1 Renk, K; White, R; Lauer, BA; McSwiggan, M; Puff, J; Lowell, A (February 2014). "Bipolar Disorder in Children". Psychiatry J. 2014 (928685): 928685. doi:10.1155/2014/928685. PMC 3994906. PMID 24800202.
- ↑ Van Meter, AR; Youngstrom, EA; Findling, RL (June 2012). "Cyclothymic disorder: a critical review". Clin Psychol Rev. 32 (4): 229–43. doi:10.1016/j.cpr.2012.02.001. PMID 22459786.
- ↑ Angst, J; Sellaro, R (2000). "Historical perspectives and natural history of bipolar disorder". Biological Psychiatry. 48 (6): 445–457. doi:10.1016/s0006-3223(00)00909-4. PMID 11018218.
- ↑ Bauer, M; Beaulieu, S; Dunner, DL; Lafer, B; Kupka, R (February 2008). "Rapid cycling bipolar disorder - diagnostic concepts". Bipolar Disorders. 10 (1 Pt 2): 153–62. doi:10.1111/j.1399-5618.2007.00560.x. PMID 18199234.
- ↑ Tillman, R; Geller, B (2003). "Definitions of Rapid, Ultrarapid, and Ultradian Cycling and of Episode Duration in Pediatric and Adult Bipolar Disorders: A Proposal to Distinguish Episodes from Cycles". Journal of Child and Adolescent Psychopharmacology. 13 (3): 267–271. doi:10.1089/104454603322572598. PMID 14642014.
- ↑ Fountoulakis, KN; Kontis, D; Gonda, X; Yatham, LN (March 2013). "A systematic review of the evidence on the treatment of rapid cycling bipolar disorder". Bipolar Disord. 15 (2): 115–37. doi:10.1111/bdi.12045. PMID 23437958.
- ↑ Miklowitz, DJ; Chang, KD (Summer 2008). "Prevention of bipolar disorder in at-risk children: theoretical assumptions and empirical foundations". Development and Psychopathology. 20 (3): 881–97. doi:10.1017/s0954579408000424. PMC 2504732. PMID 18606036.
- ↑ Khan, MA; Akella, S (December 2009). "Cannabis-Induced Bipolar Disorder with Psychotic Features: A Case Report". Psychiatry (Edgmont). 6 (12): 44–8. PMC 2811144. PMID 20104292.
- ↑ Becker, T; Kilian, R (2006). "Psychiatric services for people with severe mental illness across western Europe: What can be generalized from current knowledge about differences in provision, costs and outcomes of mental health care?". Acta Psychiatrica Scandinavica. 113 (429): 9–16. doi:10.1111/j.1600-0447.2005.00711.x. PMID 16445476.
- ↑ McGurk, SR; Mueser, KT; Feldman, K; Wolfe, R; Pascaris, A (2007). "Cognitive Training for Supported Employment: 2-3 Year Outcomes of a Randomized Controlled Trial". American Journal of Psychiatry. 164 (3): 437–441. doi:10.1176/appi.ajp.164.3.437. PMID 17329468.
- ↑ Leahy & Johnson 2003.
- ↑ Basco & Rush 2005.
- ↑ Zaretsky, AE; Rizvi, S; Parikh, SV (2007). "How well do psychosocial interventions work in bipolar disorder?". Canadian Journal of Psychiatry. 52 (1): 14–21. doi:10.1177/070674370705200104. PMID 17444074.
- ↑ Havens, LL; Ghaemi, SN (2005). "Existential despair and bipolar disorder: The therapeutic alliance as a mood stabilizer". American Journal of Psychotherapy. 59 (2): 137–147. doi:10.1176/appi.psychotherapy.2005.59.2.137. PMID 16170918.
- ↑ Brown, KM; Tracy, DK (June 2013). "Lithium: the pharmacodynamic actions of the amazing ion". Therapeutic Advances in Psychopharmacology. 3 (3): 163–76. doi:10.1177/2045125312471963. PMC 3805456. PMID 24167688.
- ↑ Cipriani, A; Hawton, K; Stockton, S; Geddes, JR (June 2013). "Lithium in the prevention of suicide in mood disorders: updated systematic review and meta-analysis". BMJ. 346: f3646. doi:10.1136/bmj.f3646. PMID 23814104.
- ↑ McCloud, TL; Caddy, C; Jochim, J; Rendell, JM; Diamond, PR; Shuttleworth, C; Brett, D; Amit, BH; McShane, R; Hamadi, L; Hawton, K; Cipriani, A (September 2015). "Ketamine and other glutamate receptor modulators for depression in bipolar disorder in adults". The Cochrane Database of Systematic Reviews. 9 (9): CD011611. doi:10.1002/14651858.CD011611.pub2. PMID 26415966.
- ↑ 119.0 119.1 119.2 Post, RM (March 2016). "Treatment of Bipolar Depression: Evolving Recommendations". The Psychiatric Clinics of North America (Review). 39 (1): 11–33. doi:10.1016/j.psc.2015.09.001. PMID 26876316.
- ↑ Post, RM; Ketter, TA; Uhde, T; Ballenger, JC (2007). "Thirty years of clinical experience with carbamazepine in the treatment of bipolar illness: Principles and practice". CNS Drugs. 21 (1): 47–71. doi:10.2165/00023210-200721010-00005. PMID 17190529.
- ↑ Rapoport, SI; Basselin, M; Kim, HW; Rao, JS (October 2009). "Bipolar disorder and mechanisms of action of mood stabilizers". Brain Res Rev. 61 (2): 185–209. doi:10.1016/j.brainresrev.2009.06.003. PMC 2757443. PMID 19555719.
- ↑ Macritchie, K; Geddes, JR; Scott, J; Haslam, D; de Lima, M; Goodwin, G (2003). Reid, Keith (บ.ก.). "Valproate for acute mood episodes in bipolar disorder". Cochrane Database of Systematic Reviews (1): CD004052. doi:10.1002/14651858.CD004052. PMID 12535506.
- ↑ Geddes, JR; Calabrese, JR; Goodwin, GM (2008). "Lamotrigine for treatment of bipolar depression: Independent meta-analysis and meta-regression of individual patient data from five randomised trials". The British Journal of Psychiatry. 194 (1): 4–9. doi:10.1192/bjp.bp.107.048504. PMID 19118318.
- ↑ van der Loos, ML; Kölling, P; Knoppert-van der Klein, EA; Nolen, WA (2007). "Lamotrigine in the treatment of bipolar disorder, a review". Tijdschrift voor Psychiatrie. 49 (2): 95–103. PMID 17290338.
- ↑ Vasudev, K; Macritchie, K; Geddes, J; Watson, S; Young, A (2006). "Topiramate for acute affective episodes in bipolar disorder". ใน Young, Allan H (บ.ก.). Cochrane Database of Systematic Reviews. Cochrane Database of Systematic Reviews. pp. CD003384. doi:10.1002/14651858.CD003384.pub2. PMID 16437453.
- ↑ Cipriani, A; Rendell, JM; Geddes, J (2009). Cipriani, Andrea (บ.ก.). "Olanzapine in long-term treatment for bipolar disorder". Cochrane Database of Systematic Reviews (1): CD004367. doi:10.1002/14651858.CD004367.pub2. PMID 19160237.
- ↑ El-Mallakh, RS; Elmaadawi, AZ; Loganathan, M; Lohano, K; Gao, Y (July 2010). "Bipolar disorder: an update". Postgraduate Medicine. 122 (4): 24–31. doi:10.3810/pgm.2010.07.2172. PMID 20675968.
- ↑ "Benzodiazepines for Bipolar Disorder". WebMD.com. เก็บจากแหล่งเดิมเมื่อ February 25, 2013. สืบค้นเมื่อ February 13, 2013.
- ↑ Hegerl, Ulrich; Sander, Christian; Hensch, Tilman. "Arousal Regulation in Affective Disorders". ใน Frodl, Thomas (บ.ก.). Systems Neuroscience in Depression. Elsevier Science. p. 353.
In conclusion, stimulants in bipolar disorder seem to be relatively safe, and there are even several case reports suggesting rapid antimanic effects of psychostimulants (Beckmann & Heinemann, 1976; Garvey, Hwang, Teubner-Rhodes, Zander, & Rhem, 1987; Max, Richards, & Hamdanallen, 1995). In a study by Bschor, Müller-Oerlinghausen, and Ulrich (2001), improvement of manic symptoms occurred about 2 h after oral intake of methylphenidate in a manic patient with signs of unstable EEG-vigilance regulation. Three months later, when the patient was admitted anew, a rapid antimanic effect was again shown after re-exposition to methylphenidate
- ↑ 130.0 130.1 130.2
Montgomery, P; Richardson, AJ (April 2008). Montgomery, Paul (บ.ก.). "Omega-3 fatty acids for bipolar disorder". The Cochrane Database of Systematic Reviews (2): CD005169. doi:10.1002/14651858.CD005169.pub2. PMID 18425912.
Currently, there is simply not enough existing evidence, and what evidence is currently available is of such a varied and often-times questionable nature that no reliable conclusions may be drawn.
- ↑ Ciappolino, V; Delvecchio, G; Agostoni, C; Mazzocchi, A; Altamura, AC; Brambilla, P (December 2017). "The role of n-3 polyunsaturated fatty acids (n-3PUFAs) in affective disorders". Journal of Affective Disorders (Review). 224: 32–47. doi:10.1016/j.jad.2016.12.034. PMID 28089169.
- ↑ 132.0 132.1 132.2 132.3 Muneer, Ather (2016), "Staging Models in Bipolar Disorder: A Systematic Review of the Literature", Clinical Psychopharmacology & Neuroscience, 14 (2): 117–30, doi:10.9758/cpn.2016.14.2.117, PMC 4857867, PMID 27121423
- ↑ 133.0 133.1 Jann, Michael W. (2014), "Diagnosis and Treatment of Bipolar Disorders in Adults: A Review of the Evidence on Pharmacologic Treatments", American Health & Drug Benefits, 7 (9): 489–499, PMC 4296286, PMID 25610528
- ↑ 134.0 134.1 Tsitsipa, E; Fountoulakis, KN (2015-12-01). "The neurocognitive functioning in bipolar disorder: a systematic review of data". Annals of General Psychiatry. 14: 42. doi:10.1186/s12991-015-0081-z. PMC 4666163. PMID 26628905.
- ↑ 135.0 135.1 Maciukiewicz, M; Pawlak, J; Kapelski, P; Łabędzka, M; Skibinska, M; Zaremba, D; Leszczynska-Rodziewicz, A; Dmitrzak-Weglarz, M; Hauser, J (2016). "Can Psychological, Social and Demographical Factors Predict Clinical Characteristics Symptomatology of Bipolar Affective Disorder and Schizophrenia?". Psychiatr Q. 87 (3): 501–13. doi:10.1007/s11126-015-9405-z. PMC 4945684. PMID 26646576.
- ↑ Kennedy, KP; Cullen, KR; DeYoung, CG; Klimes-Dougan, B (September 2015). "The genetics of early-onset bipolar disorder: A systematic review". Journal of Affective Disorders. 184: 1–12. doi:10.1016/j.jad.2015.05.017. PMC 5552237. PMID 26057335.
- ↑ Serafini, G; Pompili, M; Borgwardt, S; Houenou, J; Geoffroy, PA; Jardri, R; Girardi, P; Amore, M (November 2014). "Brain changes in early-onset bipolar and unipolar depressive disorders: a systematic review in children and adolescents". European Child & Adolescent Psychiatry. 23 (11): 1023–41. doi:10.1007/s00787-014-0614-z. PMID 25212880.
- ↑ Bortolato, B; Miskowiak, KW; Köhler, CA; Vieta, E; Carvalho, AF (2015). "Cognitive dysfunction in bipolar disorder and schizophrenia: a systematic review of meta-analyses". Neuropsychiatric Disease and Treatment. 11: 3111–25. doi:10.2147/NDT.S76700. PMC 4689290. PMID 26719696.
- ↑ Johnson, Sheri L. (2005), "Mania and Dysregulation in Goal Pursuit: A Review", Clinical Psychology Review, 25 (2): 241–62, doi:10.1016/j.cpr.2004.11.002, PMC 2847498, PMID 15642648
- ↑ 140.0 140.1 Tse, S; Chan, S; Ng, KL; Yatham, LN (2014). "Meta-analysis of predictors of favorable employment outcomes among individuals with bipolar disorder". Bipolar Disord. 16 (3): 217–29. doi:10.1111/bdi.12148. PMID 24219657.
- ↑ Tohen, M; Zarate, CA; Hennen, J; Khalsa, HM; Strakowski, SM; Gebre-Medhin, P; Salvatore, P; Baldessarini, RJ (2003). "The McLean-Harvard First-Episode Mania Study: Prediction of recovery and first recurrence". The American Journal of Psychiatry. 160 (12): 2099–2107. doi:10.1176/appi.ajp.160.12.2099. hdl:11381/1461461. PMID 14638578.
- ↑ Jackson, A; Cavanagh, J; Scott, J (2003). "A systematic review of manic and depressive prodromes". Journal of Affective Disorders. 74 (3): 209–217. doi:10.1016/s0165-0327(02)00266-5. PMID 12738039.
- ↑ Lam, D; Wong, G (2005). "Prodromes, coping strategies and psychological interventions in bipolar disorders". Clinical Psychology Review. 25 (8): 1028–1042. doi:10.1016/j.cpr.2005.06.005. PMID 16125292.
- ↑ Sadock, Kaplan & Sadock 2007, p. 388.
- ↑ Everitt, Brian; Skrondal, Anders (2010). Standardized mortality rate (SMR). The Cambridge dictionary of statistics. New York: Cambridge University Press. p. 409. ISBN 9780521766999.
{{cite book}}: CS1 maint: uses authors parameter (ลิงก์) - ↑ McIntyre RS, Soczynska JK, Konarski J (October 2006). "Bipolar Disorder: Defining Remission and Selecting Treatment". Psychiatric Times. 23 (11): 46. เก็บจากแหล่งเดิมเมื่อ September 27, 2007.
- ↑ Boland, EM; Alloy, LB (February 2013). "Sleep disturbance and cognitive deficits in bipolar disorder: toward an integrated examination of disorder maintenance and functional impairment". Clinical Psychology Review. 33 (1): 33–44. doi:10.1016/j.cpr.2012.10.001. PMC 3534911. PMID 23123569.
- ↑ Moreira, AL; Van Meter, A; Genzlinger, J; Youngstrom, EA (2017). "Review and Meta-Analysis of Epidemiologic Studies of Adult Bipolar Disorder". The Journal of Clinical Psychiatry. 78 (9): e1259–e1269. doi:10.4088/JCP.16r11165. PMID 29188905.
- ↑ Judd, LL; Akiskal, HS (January 2003). "The prevalence and disability of bipolar spectrum disorders in the US population: re-analysis of the ECA database taking into account subthreshold cases". Journal of Affective Disorders. 73 (1–2): 123–31. doi:10.1016/s0165-0327(02)00332-4. PMID 12507745.
- ↑ Merikangas, KR; Akiskal, HS; Angst, J; Greenberg, PE; Hirschfeld, RM; Petukhova, M; Kessler, RC (May 2007). "Lifetime and 12-month prevalence of bipolar spectrum disorder in the National Comorbidity Survey replication". Archives of General Psychiatry. 64 (5): 543–52. doi:10.1001/archpsyc.64.5.543. PMC 1931566. PMID 17485606.
- ↑ Phelps J (2006). "Bipolar Disorder: Particle or Wave? DSM Categories or Spectrum Dimensions?". Psychiatric Times. เก็บจากแหล่งเดิมเมื่อ December 4, 2007.
- ↑ Farren, CK; Hill, KP; Weiss, RD (December 2012). "Bipolar disorder and alcohol use disorder: a review". Current Psychiatry Reports. 14 (6): 659–66. doi:10.1007/s11920-012-0320-9. PMC 3730445. PMID 22983943.
- ↑ Ferrari, AJ; Baxter, AJ; Whiteford, HA (November 2011). "A systematic review of the global distribution and availability of prevalence data for bipolar disorder". Journal of Affective Disorders. 134 (1–3): 1–13. doi:10.1016/j.jad.2010.11.007. PMID 21131055.
- ↑ Ayuso-Mateos JL. "Global burden of bipolar disorder in the year 2000" (PDF). World Health Organization. เก็บ (PDF)จากแหล่งเดิมเมื่อ January 19, 2013. สืบค้นเมื่อ December 9, 2012.
- ↑ Kurasaki, Karen S. (2002). Asian American Mental Health: Assessment Theories and Methods. pp. 14–15. ISBN 9780306472688.
- ↑ Christie, KA; Burke, JD; Regier, DA; Rae, DS; Boyd, JH; Locke, BZ (1988). "Epidemiologic evidence for early onset of mental disorders and higher risk of drug abuse in young adults". The American Journal of Psychiatry. 145 (8): 971–975. doi:10.1176/ajp.145.8.971. PMID 3394882.
- ↑ Goodwin & Jamison 2007, p. 1945.
- ↑ Monczor, M (2010). "Bipolar disorder in the elderly". Vertex (Buenos Aires, Argentina). 21 (92): 275–283. PMID 21188315.
- ↑ Liddell & Scott 1980.
- ↑ 160.0 160.1 160.2 Angst, J; Marneros, A (December 2001). "Bipolarity from ancient to modern times: conception, birth and rebirth". Journal of Affective Disorders. 67 (1–3): 3–19. doi:10.1016/S0165-0327(01)00429-3. PMID 11869749.
- ↑ Borch-Jacobsen M (ตุลาคม 2010). "Which came first, the condition or the drug?". London Review of Books. 32 (19): 31–33. เก็บจากแหล่งเดิมเมื่อ มีนาคม 13, 2015.
at the beginning of the 19th century with Esquirol's 'affective monomanias' (notably 'lypemania', the first elaboration of what was to become our modern depression)
- ↑ Pichot, P (2004). "150e anniversaire de la Folie Circulaire" [Circular insanity, 150 years on]. Bulletin de l'Académie Nationale de Médecine (ภาษาฝรั่งเศส). 188 (2): 275–284. doi:10.1016/S0001-4079(19)33801-4. PMID 15506718.
- ↑ Millon 1996, p. 290.
- ↑ Kraepelin, Emil (1921), "Manic-depressive Insanity and Paranoia", The Indian Medical Gazette, 56 (4): 156–157, ISBN 978-0-405-07441-7, PMC 5166213
- ↑ Goodwin & Jamison 2007, Chapter 1.
- ↑
Zarate, Carlos A. (Jr.); Manji, Husseini K (2009-04-16). Bipolar Depression: Molecular Neurobiology, Clinical Diagnosis and Pharmacotherapy. Springer Science & Business Media. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2016-05-07.
{{cite book}}: CS1 maint: uses authors parameter (ลิงก์) - ↑
"The course of bipolar disorder". 2010. doi:10.1192/apt.bp.107.004903.
{{cite journal}}: Cite journal ต้องการ|journal=(help) - ↑ "DAVID L.DUNNER Interviewed by Thomas A. Ban (for the ANCP, Waikoloa, Hawaii)". 2001-12-13. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2013-05-21.
- ↑ "More Than a Girl Singer". www.cancertodaymag.org. สืบค้นเมื่อ 2018-05-18.
- ↑ Elgie, R; Morselli, PL (Feb–Mar 2007). "Social functioning in bipolar patients: the perception and perspective of patients, relatives and advocacy organizations - a review". Bipolar Disorders. 9 (1–2): 144–57. doi:10.1111/j.1399-5618.2007.00339.x. PMID 17391357.
{{cite journal}}: CS1 maint: date format (ลิงก์) CS1 maint: multiple names: authors list (ลิงก์) - ↑ Robinson 2003, pp. 78–81.
- ↑ Robinson 2003, pp. 84–85.
- ↑ Akiskal, Hagop; Akiskal, Kareen (2010). "The Genius-Insanity Debate: Focus on Bipolarity, Temperament, Creativity and Leadership". ใน Lakshmi, Yatham (บ.ก.). Bipolar Disorder: Clinical and Neurobiological Foundations. Wiley. pp. 83–89. doi:10.1002/9780470661277.ch9. ISBN 9780470661277.
Although creative samples have a significant excess of bipolarity (see review in [51]), with the exception of Jamison's sample [52–54], full-blown manic-depressive illness is relatively uncommon.
- ↑ 174.0 174.1 174.2 174.3 174.4 174.5 174.6 174.7 McClellan, J; Kowatch, R; Findling, RL (2007). Work Group on Quality Issues. "Practice Parameter for the Assessment and Treatment of Children and Adolescents with Bipolar Disorder". Journal of the American Academy of Child & Adolescent Psychiatry. 46 (1): 107–125. doi:10.1097/01.chi.0000242240.69678.c4. PMID 17195735.
- ↑ Anthony, J; Scott, P (1960). "Manic-depressive Psychosis in Childhood". Journal of Child Psychology and Psychiatry. 1: 53–72. doi:10.1111/j.1469-7610.1960.tb01979.x.
- ↑ "Pediatric Bipolar Affective Disorder". 2018-03-28. สืบค้นเมื่อ 2018-06-28.
- ↑ 177.00 177.01 177.02 177.03 177.04 177.05 177.06 177.07 177.08 177.09 177.10 177.11 177.12 177.13 Leibenluft, E; Rich, BA (2008). "Pediatric Bipolar Disorder". Annual Review of Clinical Psychology. 4: 163–187. doi:10.1146/annurev.clinpsy.4.022007.141216. PMID 17716034.
- ↑ Cosgrove, VE; Roybal, D; Chang, KD (April 2013). "Bipolar depression in pediatric populations: epidemiology and management". Paediatr Drugs. 15 (2): 83–91. doi:10.1007/s40272-013-0022-8. PMID 23529869.
- ↑ 179.0 179.1 Fristad, MA; MacPherson, HA (2014). "Evidence-based psychosocial treatments for child and adolescent bipolar spectrum disorders". Journal of Clinical Child and Adolescent Psychology. 43 (3): 339–55. doi:10.1080/15374416.2013.822309. PMC 3844106. PMID 23927375.
- ↑ Roy, AK; Lopes, V; Klein, RG (September 2014). "Disruptive mood dysregulation disorder: a new diagnostic approach to chronic irritability in youth". The American Journal of Psychiatry. 171 (9): 918–24. doi:10.1176/appi.ajp.2014.13101301. PMC 4390118. PMID 25178749.
- ↑ 181.0 181.1 181.2 Vasudev, A; Thomas, A (July 2010). "'Bipolar disorder' in the elderly: what's in a name?". Maturitas. 66 (3): 231–5. doi:10.1016/j.maturitas.2010.02.013. PMID 20307944.
- ↑ 182.0 182.1 182.2 Depp, CA; Jeste, DV (2004). "Bipolar disorder in older adults: A critical review". Bipolar Disorders. 6 (5): 343–367. doi:10.1111/j.1399-5618.2004.00139.x. PMID 15383127.
- ↑ Trinh, NH; Forester, B (2007). "Bipolar Disorder in the Elderly: Differential Diagnosis and Treatment". Psychiatric Times. 24 (14). คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2009-06-21.
อ้างอิงอื่น ๆ
- Basco MR, Rush AJ (2005). Cognitive-Behavioral Therapy for Bipolar Disorder (Second ed.). New York: The Guilford Press. ISBN 978-1-59385-168-2. OCLC 300306925.
- Brown MR, Basso MR (2004). Focus on Bipolar Disorder Research. Nova Science Publishers. ISBN 978-1-59454-059-2.
- Joseph C (2008). Manicdotes: There's Madness in His Method. London: Austin & Macauley. ISBN 978-1-905609-07-9.
- Goodwin FK, Jamison KR (2007). Manic–depressive illness: bipolar disorders and recurrent depression (2nd. ed.). Oxford University Press. ISBN 978-0-19-513579-4. OCLC 70929267. สืบค้นเมื่อ April 2, 2016.
- Jamison KR (1995). An Unquiet Mind: A Memoir of Moods and Madness. New York: Knopf. ISBN 978-0-330-34651-1.
- Leahy RL, Johnson SL (2003). Psychological Treatment of Bipolar Disorder. New York: The Guilford Press. ISBN 978-1-57230-924-1. OCLC 52714775.
- Liddell HG, Scott R (1980). A Greek-English Lexicon (Abridged ed.). Oxford University Press. ISBN 978-0-19-910207-5.
- Millon T (1996). Disorders of Personality: DSM-IV-TM and Beyond. New York: John Wiley and Sons. ISBN 978-0-471-01186-6.
- Robinson DJ (2003). Reel Psychiatry: Movie Portrayals of Psychiatric Conditions. Port Huron, Michigan: Rapid Psychler Press. ISBN 978-1-894328-07-4.
- Sadock BJ, Kaplan HI, Sadock VA (2007). Kaplan & Sadock's Synopsis of Psychiatry: Behavioral Sciences/Clinical Psychiatry (Tenth ed.). ISBN 978-0-7817-7327-0. สืบค้นเมื่อ April 2, 2016.
อ่านเพิ่ม
| แหล่งข้อมูลห้องสมุดเกี่ยวกับ โรคอารมณ์สองขั้ว |
- Healy D (2011). Mania: A Short History of Bipolar Disorder. Baltimore: Johns Hopkins University Press. ISBN 978-1-4214-0397-7.
- Mondimore FM (2014). Bipolar Disorder: A Guide for Patients and Families (3rd ed.). Baltimore: Johns Hopkins University Press. ISBN 978-1-4214-1206-1.
- Yatham L (2010). Bipolar Disorder. New York: Wiley. ISBN 978-0-470-72198-8.
- Goldstein BI, Birmaher B, Carlson GA, DelBello MP, Findling RL, Fristad M, และคณะ (November 2017). "The International Society for Bipolar Disorders Task Force report on pediatric bipolar disorder: Knowledge to date and directions for future research". Bipolar Disorders. 19 (7): 524–543. doi:10.1111/bdi.12556. PMC 5716873. PMID 28944987.
แหล่งข้อมูลอื่น
| การจำแนกโรค | |
|---|---|
| ทรัพยากรภายนอก |
- Bipolar Disorder ที่เว็บไซต์ Curlie
- Bipolar Disorder overview เก็บถาวร 2009-10-20 ที่ เวย์แบ็กแมชชีน from the U.S. National Institute of Mental Health website
- NICE Bipolar Disorder clinical guidelines from the U.K. National Institute for Health and Clinical Excellence website
- International Society for Bipolar Disorders Task Force report on current knowledge in pediatric bipolar disorder and future directions
